Grupo de Patología Infecciosa

Sobre el grupo de trabajo
Queremos que este espacio sea un lugar de referencia donde encontrar reunida documentación útil sobre patología infecciosa, en todos los aspectos de nuestra actividad profesional: en la práctica de cada día, para mantener actualizados nuestros conocimientos y conocer las publicaciones más recientes, presentación de sesiones y casos clínicos, para la docencia con residentes y alumnos y material para informar a las familias. En Temas (de la A a la Z) se puede encontrar todo esto reunido buscando cada patología en orden alfabético.
La patología infecciosa ocupa una gran parte de la actividad, tanto asistencial como preventiva, que realizamos los pediatras desde las consultas de Atención Primaria. Cada día valoramos, diagnosticamos y tratamos a niños cuyos síntomas pueden corresponder a procesos infecciosos. En ocasiones se trata de situaciones difíciles por presentar una clínica no habitual o compleja como ocurre en los casos de patología importada, o aquellos de manejo inicialmente hospitalario. Hemos de realizar el seguimiento de estos niños, la supervisión de sus tratamientos y atenderles en sus procesos intercurrentes.
En nuestras consultas se realiza la implementación de los programas de inmunización y es en ellas donde se resuelven situaciones concretas tales como corrección de calendarios, se programan actuaciones especiales para las situaciones de riesgo identificadas y donde debemos disipar dudas sobre su seguridad e incluso afrontar la resistencia de determinados colectivos.
El uso racional y adecuado de antibióticos como medio para contribuir a la disminución de las resistencias bacterianas constituye un reto en nuestra práctica profesional a veces difícil de alcanzar. El acceso limitado o demorado en el tiempo a pruebas diagnósticas hace que buena parte de nuestras decisiones se adopten de forma empírica.
Somos también responsables de sensibilizar y contribuir a la formación en estos temas de los futuros médicos y pediatras.
Por otra parte, y a diferencia de otros colectivos, somos profesionales que con frecuencia trabajamos solos sin poder compartir espacio, tiempo ni conocimientos con otros compañeros, y este aislamiento y dispersión dificulta el desarrollo de actividades de formación continuada y supone una dificultad añadida a la hora de diseñar y poner en marcha proyectos de investigación.
Por todos estos motivos parece lógico pensar que desde una Asociación de Pediatría de Atención Primaria se proponga la creación de un grupo de trabajo sobre Patología Infecciosa.
Los miembros del grupo creemos que nuestra labor debe dirigirse a ayudar a los pediatras de atención primaria y facilitar su labor en lo que respecta al manejo de la patología infecciosa en todos estos aspectos para lo que nuestras actividades deben dirigirse a:
- Recopilar, organizar, clasificar, difundir y poner a disposición del pediatra de AP la información y documentación que por su actualización y calidad científica se considere relevante para el mismo.
- Mantener una actividad de revisión continua de los documentos, recomendaciones y la bibliografía publicada a tiempo real.
- Diseñar y elaborar un cuerpo teórico mínimo sobre patología infecciosa de primer nivel para incorporar al programa formativo de los residentes de Pediatría.
- Impulsar y fomentar proyectos de investigación que permitan conocer y mejorar la práctica profesional, aprovechando los cauces de comunicación de AEPap.
- Facilitar información sobre patología infecciosa para padres.
Dado que la patología infecciosa es una materia muy amplia tratada también desde otras especialidades: pediatría hospitalaria, microbiología, vacunología, epidemiología, etc…en los casos en que se detecte la necesidad de generar algún documento nuevo creemos que se debe elaborar con el máximo consenso y colaboración con otros grupos de trabajo implicados con el fin de no duplicar ni dispersar la información
Y deben abordarse distintos apartados:
- Resistencias bacterianas
- Uso racional de antibióticos
- Patologías infecciosas más frecuentes en AP
- Alertas epidemiológicas
- Pruebas diagnósticas
- Inmunizaciones
- Profilaxis
- Viajes internacionales
- Patología importada
- Seguimiento en AP de patologías y situaciones complejas
Creemos que sería de interés y muy atractivo para los profesionales incluir un apartado de casos clínicos incorporando uno o dos al mes.
Este programa, que entendemos es muy ambicioso, irá poniéndose en marcha de forma progresiva e intentaremos comunicar a los socios de AEPap a través de las asociaciones federadas las incorporaciones realizadas según vayan teniendo lugar.
Para todos los miembros del grupo formar parte de él y ponernos a la tarea de sacar adelante este proyecto supone un trabajo ilusionante y un verdadero reto teniendo en cuenta el nivel de las actividades y los excelentes resultados conseguidos por otros grupos de trabajo. Intentaremos estar a la altura y cumplir con las expectativas que pueda generar este grupo de trabajo, aportando conocimientos y herramientas, acordes en tiempo, forma y contenidos para resultar útiles en el día a día de nuestras consultas.
Por supuesto estamos abiertos a cualquier sugerencia que pueda resultar de interés por lo que ponemos a vuestra disposición nuestros nombres, direcciones de correo y centros de trabajo.
Un saludo
Grupo de Patología Infecciosa de AEPap
| Coordinadora: Cristina Rodríguez Arranz | crodriguez@riojasalud.es | C.S. La Guindalera, Logroño |
| Coordinador: Rafael Jiménez Alés | alesmismo@gmail.com | UGC Puente Genil. Córdoba. |
María Rosa Albañil Ballesteros | CS Cuzco. Fuenlabrada. Madrid | |
Josefa Ares Alvarez | CS Virgen Peregrina. Pontevedra | |
Alicia Berghezan Suárez | abergsua@gmail.com | Hospital de Denia, Alicante |
Ana Cubero Santos | ana.cubero@salud-juntaex.es | CS El Progreso. Badajoz |
Cesar Garcia Vera | CS José Ramón Muñoz Fernández. Zaragoza | |
| Merche Garrido Redondo | merchegarrido2@gmail.com | CS Tórtola (Pajarillos-San Isidro) de Valladolid |
María Belén Hernández Rupérez | bethlem.bh@gmail.com | CS Potes, Madrid |
| María López Marcos | marlopmar17@gmail.com | CS la Candelaria. Sevilla |
Pilar Lupiani Castellanos | UGC Joaquín Pece, San Fernando. Cádiz | |
Yolanda Martín Peinador | CS Goya. Madrid | |
María José Martínez Chamorro | C S de Polanco, Cantabria. | |
| Beatriz Morillo Gutierrez | bmorillog@gmail.com | Hospital de Riotinto, Huelva |
Mª Eulalia Muñoz Hiraldo | CS Dr. Castroviejo. Madrid | |
| Alberto Muñoz Ramos | CS Rosa Luxemburgo. San Sebastián de Los Reyes. Madrid | |
| Mamiko Onoda | CS Valdelasfuentes, Alcobendas, Madrid | |
Josefa Plaza Almeida | CS zona 8. Albacete | |
| Silvia Rodríguez del Rosario | silviarodriguezdelrosario@gmail.com | C.S. Los Realejos. Santa Cruz de Tenerife |
Ana Romero García | CS Camas, Sevilla | |
| Beatriz Tesoro Martínez | beatriztesoro3a@ | CS Rosa Luxemburgo. San Sebastián de Los Reyes. Madrid. |
Marcelo Francisco Vivas | CS Zizur II. Zizur Mayor. Navarra |
Santiago Alfayate Miguelez, hasta noviembre 2023
Ana Grande Tejada, hasta noviembre 2023
María Jesús López Nieves, hasta noviembre 2023
Pablo Obando Pacheco, hasta noviembre 2023
Olga Ramírez Balza, hasta noviembre 2023
Irene Rivero Calle, hasta noviembre 2023
María del Carmen Suárez Arrabal, hasta noviembre 2023
Mª Ángeles Suárez Rodríguez, hasta noviembre 2023
Marisa García Gestoso, hasta diciembre 2022
Paloma Gutiérrez Medina, hasta septiembre de 2020
Antonio García Suárez hasta noviembre 2019
Pilar Cocho Gómez hasta marzo de 2019
Marta Dapena Archilés y Rafael Martínez de la Ossa Sáenz-López hasta octubre 2018
Desirée Morales Senosiaín hasta marzo de 2018.
Arrate Bengoa Gorosabel, pediatra en Bergara (Guipúzcoa) fue miembro del GPI desde su formación en octubre de 2013 hasta su fallecimiento el 20 de agosto de 2015. Desde aquí queremos mostrar nuestro cariño y reconocimiento a una excelente profesional y compañera: trabajadora, rigurosa, siempre dispuesta a colaborar, con una actitud positiva, animosa y llena de sentido común. Nuestra satisfacción por haberla conocido, nuestro agradecimiento porque nos ha representado dignamente y ha hecho que nos sintamos orgullosos de pertenecer a nuestra asociación. Nuestra tristeza por su pérdida.
NOVEDADES GPI-AEPAP ENERO 2026: LO MÁS LEÍDO DEL 2025


EN NUESTRO BLOG…
Queremos que este espacio sea un lugar de referencia donde encontrar reunida documentación útil sobre patología infecciosa, en todos los aspectos de nuestra actividad profesional: en la práctica de cada día, para mantener actualizados nuestros conocimientos y conocer las publicaciones más recientes, presentación de sesiones y casos clínicos, para la docencia con residentes y alumnos y material para informar a las familias.
EN LA GUÍA ABE…
La Guía-ABE es un conjunto de documentos breves que contienen información actualizada sobre enfermedades infecciosas frecuentes en los niños. Abordan los aspectos de diagnóstico y tratamiento, y particularmente el uso juicioso de los antibióticos de forma empírica. Se incluye un amplio temario de entidades y situaciones clínicas en las que puede estar indicado un tratamiento antibiótico.
Y además nuestro caso clínico del mes: ITU: TRATAMIENTO CORTO
Todos estos contenidos y muchos más en nuestro blog
Novedades
Cada 1 de diciembre, desde 1988, se conmemora el Día Mundial del Sida. Fue el primer día dedicado a la salud en todo el mundo en apoyo a las personas que conviven con el VIH cada día y en recuerdo a los fallecidos por esta enfermedad. Personas de todo el mundo aúnan esfuerzos para generar una mayor conciencia de lo que supone el VIH/SIDA y mostrar solidaridad internacional ante la pandemia. A día de hoy, 40,8 millones de personas viven con el VIH en todo el mundo, 1,3 millones de nuevas infecciones ocurrieron en 2024, y 9,2 millones de personas aún no acceden al tratamiento.
El Informe del Día mundial del sida 2025, con su lema: Superar las disrupciones, transformar la respuesta al sida , impulsado por la OMS y ONUSIDA, es una llamada a la acción global urgente ante los recortes en financiación y el resurgimiento de la epidemia.
La campaña se alinea con la meta a largo plazo de alcanzar «Cero muertes por SIDA en 2030” y enfatiza la importancia del diagnóstico precoz y la lucha contra la desinformación, el estigma y la discriminación asociados al VIH.
Desde el GPI-AEPap, junto con la Guía ABE, nos solidarizamos con esta campaña y os ofrecemos una recopilación de documentos y enlaces que esperamos os resulten de interés.
Guía ABE
VIH. Prevención de la transmisión vertical (profilaxis posnatal con antirretrovirales) (Guía ABE 2024)
Pinchazo accidental y otras exposiciones a virus transmitidos por sangre y fluidos corporales. (Guía ABE 2024)
Infecciones de transmisión sexual en adolescentes (Guía ABE 2023)
Antivirales de uso en pediatría (Guía ABE 2020)
Abuso sexual (prevención de las infecciones de transmisión sexual) (Guía ABE 2020)
Documentos del Ministerio de Sanidad
Día Mundial del Sida: Las mejores relaciones se viven sin prejuicios.
Plan estratégico de Prevención y Control de VIH e ITS 2021-2030 en España .
División de control de VIH, ITS, Hepatitis Virales y Tuberculosis
Análisis de las necesidades de los pediatras que trabajan en el VIH en España. 2019, Ministerio de Sanidad
VIGILANCIA EPIDEMIOLÓGICA DEL VIH y SIDA EN ESPAÑA 2024. ACTUALIZACIÓN 30 de junio de 2025
Vigilancia Epidemiológica de las Infecciones de Transmisión Sexual en España, 2023 RENAVE. Infografía
SEIP-AEP
Infección por el virus de la inmunodeficiencia humana (VIH) en Pediatría. Protocolos SEIP 2023.
Documento de Consenso. DIAGNÓSTICO Y TRATAMIENTO DE LAS INFECCIONES DE TRANSMISIÓN SEXUAL EN ADULTOS, NIÑOS Y ADOLESCENTES. Ministerio de Sanidad, GESIDA. 20/11/2024. Colabora SEIP, semFYC, SEMES, AEDV, Asociación Española de Patología Cervical y Colposcopia, CESIDA.
OMS
VIH y SIDA. Actualizado julio 2025
UNICEF
VIH y SIDA. UNICEF aspira a una generación sin sida: un futuro en el que todos los niños y sus familias estén protegidos de la infección por el VIH.
Otros
Información para las familias. Familia y Salud
VIH Y SIDA. Un problema de salud prevenible que también afecta a niños y adolescentes. (Familia y Salud 2020)
Infecciones de transmisión sexual. ¿Cómo se pueden prevenir?. (Familia y Salud 2023)
Infecciones de Transmisión Sexual (ITS). Eso a mí no me toca. ¿O sí?. (Familia y Salud 2018)
Además, destacamos nuestro caso clínico de este mes:
Prevención de la trasmisión vertical GPI 2023
Del 18 al 24 de noviembre tiene lugar la Semana Mundial de Concienciación sobre el Uso de los Antibióticos y el Día Europeo para el Uso Prudente de los Antibióticos. Esta iniciativa impulsada por la Organización Mundial de la Salud (OMS), tiene como fin concienciar a instituciones, profesionales sanitarios y población general sobre las graves consecuencias para la salud derivadas del uso inadecuado de los antibióticos.
Desde el Grupo de Patología Infecciosa de la Asociación Española de Pediatría de Atención Primaria (GPI-AEPap) y la Guía ABE, nos hacemos eco de esta campaña y de su lema 2025: «Actuar ahora: proteger nuestro presente, asegurar nuestro futuro».
Con el fin de apoyar esta respuesta global para frenar el desarrollo de las RAM, desde el año 2014 se impulsa en nuestro país el Plan Nacional frente a las Resistencias a los Antibióticos (PRAN) con el que todas las Comunidades Autónomas deben implicarse a través de los Programas de Optimización de Uso de Antibióticos (PROA), que deben implementarse tanto a nivel hospitalario como comunitario.
Si queréis saber más sobre estos temas, os ofrecemos un enlace de interés por cada día de la semana, que esperamos os resulte de utilidad:
Día 1: Nota de prensa GPI-AEPap y la Guía ABE
Día 2: ECDC. European Antibiotic Awareness Day (EAAD) 2025. Time to act and not react: how can the European Union turn the tide of antimicrobial resistance?. Datos de consumo de antibióticos y de resistencias en Europa. Datos del 2024, publicados el 18 de noviembre 2025
Día 3: Plan Nacional frente a la Resistencia a los Antibióticos (PRAN) 2025-2027
Día 4: Plan Nacional Resistencia a antibióticos.
Día 5: Programas de optimización del uso de antibióticos (PROA) en pediatría de atención primaria. (Anales de Pediatría 2023)
Día 6: Prescripción diferida de antibióticos: una estrategia útil para disminuir su utilización. (Documento GPI 2024)
Día 7: Caso clínico del mes: “PROA en AP: tratamiento empírico y dirigido”
Documentos y enlaces de interés sobre la temporada gripal 25-26
Guía ABE-AEPap:
Gripe. Guía ABE. (2025) Actualización
Gripe. Pruebas para la detección rápida del virus. (2020). En actualización
Documento técnicos. Ministerio de Sanidad
Comité Asesor de Vacunas (CAV-AEP)
Documentos y enlaces de interés sobre la inmunización pasiva con Nirsevimab para temporada 25-26
Documento técnicos. Ministerio de Sanidad
Recomendaciones de inmunización pasiva para prevención de enfermedad grave por VRS en la población infantil. Ministerio de Sanidad. Noviembre 2024
Preguntas y respuestas de inmunización frente VRS. Temporada 2025-2026. 31 de octubre 2025
Comité Asesor de Vacunas (CAV-AEP)
Prevención VRS con Nirsevimab. Preguntas y respuestas para profesionales y familias. AEP-CAV. 15 de septiembre de 2025
Actualidad bibliográfica. Octubre 2025
Todos estos contenidos y muchos más en nuestro blog
El 5 de octubre de 2025 se celebra el Día Mundial de la Meningitis, una fecha establecida por la Organización Mundial de la Salud (OMS) y la Confederación de Organizaciones de Meningitis (CoMO) para crear conciencia sobre la enfermedad, sus síntomas y la importancia de la vacunación y las medidas de prevención para cumplir el objetivo de «Derrotar a la Meningitis en 2030». La OMS estima que la meningitis afecta, cada año y en todo el mundo, a unos 2,5 millones de personas, mata a 1 de cada 10 personas y sufrirán secuelas 1 de cada 5 supervivientes; alrededor de la mitad de las muertes por meningitis son niños menores de 5 años. Muchas de estas muertes serían prevenibles con vacunas.
En 2020, la 73.ª Asamblea Mundial de la Salud aprobó la resolución (WHA73.9), en la que todos los Estados Miembros se comprometieron a aplicar la Hoja de Ruta Mundial con miras a Derrotar la Meningitis para 2030.
La hoja de ruta establece una visión integral «Hacia un mundo sin meningitis» y tiene tres objetivos visionarios:
- eliminación de las epidemias de meningitis bacteriana;
- reducción de los casos de meningitis bacteriana prevenible mediante vacunación en un 50 % y de las muertes en un 70 %
- reducción de la discapacidad y mejora de la calidad de vida después de una meningitis debida a cualquier causa.
Desde GPI-AEPap y la Guía ABE os ofrecemos una recopilación de enlaces que esperamos resulten de vuestro interés.
Y además nuestro caso clínico del mes: Bronquiolitis y fiebre persistente. GPI 2025
- Guía ABE-AEPap: Actualizaciones
- Ministerio de Sanidad. Instituto de Salud Carlos III. Documentos e informes técnicos
- Protocolo de Vigilancia de la Enfermedad Meningocócica. Red Nacional de Vigilancia Epidemiológica.
- CNE, Centro Nacional de Epidemiología, ISCIII, Instituto de Salud Carlos III. Epidemiología de enfermedades transmisibles. Boletines.
- Documentos técnicos de enfermedad meningocócica. Ministerio de Sanidad
- Comité Asesor de Vacunas-AEP
- Avanzando hacia el objetivo “cero meningitis”. AEP-CAV. 05 junio 2023
- Manual de inmunizaciones en línea de la AEP. 2025
- Enfermedad meningocócica en España, 2024. CAV-AEP.
- Protocolos SEIP
- Absceso cerebral. Encefalitis aguda.Protocolo SEIP 2023.
- Otros enlaces de interés
- Derrotar a la Meningitis en 2030. Una hoja de ruta mundial. OMS
- OMS. Abril 2025
- Meningococcal meningitis in Spain in the Horizon 2030: A position paper. Revista Española de Quimioterapia. Marzo 2024.
- Cepas hipervirulentas de Neisseria meningitidis y manifestaciones clínicas en niños con enfermedad meningocócica invasiva. The Pediatric Infectious Disease Journal. Agosto 2023.
- Global Epidemiology of Vaccine-preventable Bacterial Meningitis. The Pediatric Infectious Disease Journal 41(12):p e525-e529, December 2022.
Todos estos contenidos y muchos más en nuestro blog
RECURSOS AEPAP:
Fiebre tras un viaje internacional. Guía ABE 2020
Evaluación posviaje del niño viajero Algoritmo AEPap 2017
Diarrea del viajero. Guía Abe 2020
Dengue. Guía ABE 2023
Leishmaniasis visceral. Guía ABE 2024
Parasitosis intestinales. Guía ABE 2021
Parasitosis intestinales; entidades menos frecuentes. Guía ABE 2021
Tripanosomiasis americana (enfermedad de Chagas). Guía ABE 2022
Prevención del paludismo en el niño viajero. Guía ABE 2020
Sarna. Guía ABE 2021
PROTOCOLOS SEIP
Fiebre a la vuelta de un viaje internacional. Protocolos SEIP 2023
Parasitosis intestinales y extraintestinales en Pediatría. Protocolos SEIP 2023
MINISTERIO DE SANIDAD. PROTOCOLOS RENAVE
Protocolo de vigilancia del Paludismo. RENAVE 2016
Protocolo de vigilancia de Dengue. RENAVE 2024
Protocolo de Vigilancia de la Enfermedad por virus Zika. RENAVE 2016
Protocolo de Vigilancia de la Enfermedad por virus Chikunguya. RENAVE 2024
Protocolo de Vigilancia de la Fiebre Amarilla. RENVE 2016
Protocolo de Vigilancia de la Fiebre Tifoidea y Paratifoidea. RENAVE 2016
Protocolo para la vigilancia de la fiebre del Nilo Occidental. RENAVE 2020
PROTOCOLO DE VIGILANCIA DE ENCEFALITIS TRANSMITIDA POR GARRAPATAS (ETG). RENAVE 2016
ARTÍCULOS DE INTERÉS
Fever in the Returning Pediatric Traveler. The Pediatric Infectious Disease Journal. 2025
Patología tropical en la población pediátrica. Pediatría Integral. 2023
Arboviruses: What Clinicians Need to Know as Diseases Spread Across Europe. Medscape. 2025.
Etiology and outcome of febrile children coming from the tropics. Enferm Infecc Microbiol Clin. 2021
Y además…
CASO CLÍNICO DEL MES: ICTERICIA DESPUÉS DE UN VIAJE. GPI 2024
Todos estos contenidos y muchos más en nuestro blog
Desde el GPI-AEPap actualizamos nuestro tema “Viajes Internacionales 1: Antes del viaje”, en el que encontrarás una serie de recursos en la web que facilitan toda la información necesaria para profesionales y familias ( consejos sanitarios personalizados sobre vacunas, profilaxis antipalúdica, Centros de Vacunación Internacional, noticias y emergencias sanitarias, consejos para viajar con niños… y mucho más).
Y además nuestro caso clínico del mes: “ANTES DEL VIAJE”. GPI JULIO 2025
Viajes Internacionales 1. Antes del viaje
Información de interés para profesionales y pacientes.
Autogeneración de Consejos Sanitarios para su propio viaje y Autogeneración de «Cita Previa» en un Servicio de Vacunación Internacional. conozca las vacunas y antipalúdicos recomendados para su viaje (información personalizada)
Información sobre vacunas de interés para viajes internacionales (Hepatitis A, fiebre amarilla, fiebre tifoidea y más…)
Manual de Inmunizaciones en línea de la AEP. Inmunizaciones del niño viajero.
Paludismo (profilaxis en niños viajeros), Guía ABE. 2020
Prevención de picaduras. Guía ABE. 2020
Hospital Universitario La Paz. Hospital Carlos III. Unidad del viajero.
CDC Yellow Book: Health Information for International Travel
Travel Health Pro. https://travelhealthpro.org.uk/about
Fundación IO. Enfermedades-medicina-viajes. https://fundacionio.com/
Junta de Andalucía. Andavac. Vacunación para viajes internacionales.
Fitfortravel: Information on how to stay safe and healthy abroad
Sarampión en el mundo: enlaces de interés
CDC: Global measles outbreaks. Top 10 countries with measles outbreaks
Sarampión: Preguntas y respuestas para profesionales. Ministerio de Sanidad. Mayo 2025
Información a las familias
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud. 2018
Vacunas para viajar a países tropicales en Familia. 2024
Vacuna de la fiebre tifoidea Familia y Salud. 2019
Vacuna de fiebre amarilla Familia y Salud. 2019
Diarrea del viajero Familia y Salud. 2016
¡Ya llegan las vacaciones de verano! Familia y Salud. 2017
La Salud también viaja Familia y Salud. 2016
Viajando con niños Familia y Salud. 2024
Decálogo del Niño viajero. Familia y Salud. 2023
Si pica, ¿rascado o repelente?. Familia y Salud. 2021
Vacaciones seguras. ¡Llegó el verano! Familia y Salud. 2019.
El 13 de mayo del 2025 se publica, tras varios años de espera, la cartera de servicios comunes del Sistema Nacional de Salud (Orden SND/454/2025, de 9 de mayo, por la que se modifican los anexos I, II, III y VI del Real Decreto 1030/2006, de 15 de septiembre, por el que se establece la cartera de servicios comunes del Sistema Nacional de Salud y el procedimiento para su actualización).
En esta disposición se incluye, dentro de las pruebas diagnósticas de las que debería disponerse en consultas de Atención Primaria, la Proteína C Reactiva capilar (PCR).
Esta propuesta se realiza en base a informes técnicos ( como el presentado por AETSA en el año 2020) considerando que su uso consigue una reducción significativa de la prescripción de antibióticos en infecciones respiratorias en población adulta menor de 65 años, comparado con la práctica clínica habitual, pero sin encontrarse suficiente evidencia (ni a favor ni en contra) de su uso en niños.
El GPI-AEPap elaboró un documento en mayo del 2023 con una propuesta de uso de la PCR capilar, considerando sus limitaciones y estableciendo unos puntos de corte basados en la evidencia disponible hasta ese momento en población pediátrica.
Os ofrecemos una actualización de este documento, incorporando nuevas referencias bibliográficas, que esperamos resulte de utilidad para aquellos pediatras que opten por utilizar esta prueba como una herramienta en su práctica clínica:
Propuesta de uso, limitaciones y consideraciones de la PCR capilar en Pediatría de Atención Primaria. GPI 2025
Y además….
NOVEDADES MAYO 2025 GPI-AEPAP: DÍA MUNDIAL DE LA HIGIENE DE MANOS
Desde el GPI-AEPap queremos, un año más, colaborar en la concienciación acerca de la importancia de la adherencia a la higiene de las manos de los profesionales y pacientes/cuidadores práctica segura para prevenir y controlar las infecciones asociadas a la asistencia sanitaria.
El Programa de Higiene de Manos del SNS, en el marco de la Estrategia de Seguridad del Paciente, se suma un año más a la OMS para celebrar EL DIA MUNDIAL DE LA HIGIENE DE MANOS: 5 de mayo del 2025.
La campaña “Salva vidas, Límpiate las manos” promueve la higiene de manos como una medida eficaz y barata para prevenir las infecciones asociadas a la asistencia sanitaria y la diseminación de microorganismos multirresistentes.
Bajo el lema de la campaña para 2025: “Guantes cuando esté indicado, Higiene de manos siempre”, la OMS hace hincapié en la necesidad de que los países continúen mejorando en prevención y control de infecciones (PCI), como lo demuestra el último informe global de PCI de la OMS.
En estos enlaces el Ministerio de Sanidad te facilita material para trabajar esta campaña:
Y además…Descarga el Cartel del Día Mundial de la Higiene de Manos-GPI
SEMANA MUNDIAL DE LA INMUNIZACIÓN 2025: 24-30 DE ABRIL
Bajo el lema “La inmunización para todas las personas es humanamente posible”, la Semana Mundial de la Inmunización 2025 tiene por objeto garantizar que aún más niños, adolescentes, adultos y sus comunidades estén protegidos contra enfermedades prevenibles mediante vacunación.
Esta semana es una oportunidad para focalizar nuestra atención como profesionales en dos enfermedades infecciosas, inmunoprevenibles, con aumento de brotes en los últimos años: sarampión y tosferina.
Desde GPI- AEPap os ofrecemos una serie de enlaces que pueden resultar de vuestro interés.
Para reflexionar…
Editorial FAPAP 2024: Sarampión: ¿una nueva antigüedad?
Editorial FAPAP 2025: Tosferina: presente y futuro de una enfermedad del pasado. Discusión y reflexiones
Nota de prensa AEP marzo 2025: El sarampión y la tosferina pueden encontrar brechas si las coberturas vacunales bajan del 95 %
Protocolos de vigilancia y actuación del Ministerio de Sanidad. RENAVE:
Protocolo de Vigilancia de Sarampión. Red Nacional de Vigilancia Epidemiológica. Actualizado en julio 2024
Plan estratégico para la eliminación del sarampión y la rubeola en España 2021-2025
Protocolo de Vigilancia de Tos ferina. Red Nacional de Vigilancia Epidemiológica. Actualizado en julio 2024
Brote de tosferina en España 2023-2024. Datos provisionales, 10 diciembre 2024
Y además…
Caso clínico del mes: “EDEMA MANDIBULAR EN NIÑA EN TRATAMIENTO CON FÁRMACO BIOLÓGICO”
Te animamos a ver la primera sesión de AEPaprendemos 2025: Antibioterapia en un clic: La Guía ABE
24 DE MARZO, DÍA MUNDIAL DE LA TUBERCULOSIS
El Día Mundial de la Tuberculosis, celebrado cada año el 24 de marzo, es un llamamiento a la necesidad de poner fin a la enfermedad infecciosa más letal del mundo.
Según datos de la OMS, cada día cerca de 3425 personas pierden la vida a causa de la tuberculosis y unas 30 000 personas contraen la enfermedad.
Se calcula que las actividades llevadas a cabo en todo el mundo para combatir la tuberculosis han salvado la vida a 79 millones de personas desde el año 2000. En su último Informe mundial sobre la tuberculosis, la OMS destacó que en 2023 más de 8,2 millones de personas con tuberculosis tuvieron acceso a servicios de diagnóstico y tratamiento, un aumento con respecto a los 7,5 millones de 2022 y muy por encima de los 5,8 millones de 2020 y los 6,4 millones de 2021.
En mayo de 2014, la Asamblea Mundial de la Salud aprobó de manera unánime una resolución con pleno apoyo a la nueva “Estrategia Fin de la Tuberculosis” con objetivos ambiciosos: reducción para del 2030 del 90% de las muertes por TBC, del 80% de su incidencia y 0% de familias con costes “catastróficos” por haber contraído la enfermedad.
Aun así, la tuberculosis sigue segando la vida de millones de personas en todo el mundo, con graves consecuencias sociales, económicas y para la salud. El lema de este año: “¡Sí! Podemos poner fin a la tuberculosis: comprometerse, invertir, cumplir”, es un llamamiento a la esperanza, la actuación urgente y la rendición de cuentas.
Desde el GPI-AEPap os ofrecemos los siguientes enlaces a recursos que os pueden ser de utilidad:
GUÍA ABE
Novedad: se actualiza el tema “Tuberculosis”, con cambios importantes respecto a la versión anterior: se actualizan las denominaciones previas y se define la gravedad de las formas clínicas. Se incluyen nuevos métodos diagnósticos (de imagen, test moleculares e inmunológicos) y muestras. Se actualizan pautas de tratamiento, (incluidas para TB multirresistente) así como disponibilidad de fármacos y presentaciones.
Mantoux e IGRAs. Guía ABE 2021
OMS
European Centre for Disease Prevention and Control (ECDC)
MINISTERIO DE SANIDAD
PROTOCOLOS SEIP-AEP:
Y además…
NUESTRO CASO CLÍNICO DEL MES: Inflamación testicular en lactante
GPI-AEPAP: ESPECIAL ORL
EN LA GUÍA ABE…
Rinosinusitis. 2023
Mastoiditis aguda. 2023
Otitis externa. 2024
Otitis media aguda. 2023
Catarro de vías altas. 2023
Faringitis aguda. 2019
DOCUMENTOS DE CONSENSO. PROTOCOLOS SEIP.
Faringoamigdalitis aguda y sus complicaciones. PROTOCOLO SEIP. 2023
Sinusitis y sus complicaciones. Celulitis preseptal y orbitaria. PROTOCOLO SEIP.2023
Otitis media aguda y otitis externa. Mastoiditis. PROTOCOLO SEIP. 2023
Y MÁS ARTÍCULOS EN EN NUESTRO BLOG:
NUESTRO CASO CLÍNICO DEL MES: “De CVA a …”
NOVEDADES ENERO 2025 GPI-AEPAP: LO MÁS LEÍDO DEL 2024
- EN NUESTRO BLOG…
Queremos que este espacio sea un lugar de referencia donde encontrar reunida documentación útil sobre patología infecciosa, en todos los aspectos de nuestra actividad profesional: en la práctica de cada día, para mantener actualizados nuestros conocimientos y conocer las publicaciones más recientes, presentación de sesiones y casos clínicos, para la docencia con residentes y alumnos y material para informar a las familias.
- Especial residentes Guía ABE
- Especial verano 2024 Guía ABE
- Boca-mano-pie: no siempre es tan simple…
- Dermatitis perianal estreptocócica: importancia de la alta sospecha diagnóstica para reducir el fracaso terapéutico, recidivas y diseminación. A propósito de dos casos
- Una típica neumonía atípica
- EN LA GUÍA ABE…
La Guía-ABE es un conjunto de documentos breves que contienen información actualizada sobre enfermedades infecciosas frecuentes en los niños. Abordan los aspectos de diagnóstico y tratamiento, y particularmente el uso juicioso de los antibióticos de forma empírica. Se incluye un amplio temario de entidades y situaciones clínicas en las que puede estar indicado un tratamiento antibiótico.
Cada 1 de diciembre, desde 1988, se conmemora el Día Mundial del Sida. Fue el primer día dedicado a la salud en todo el mundo en apoyo a las personas que conviven con el VIH cada día y en recuerdo a los fallecidos por esta enfermedad.
El Informe del Día mundial del sida 2024, con su lema: Sigamos el camino de los derechos para acabar con el sida , demuestra que el mundo dispone ahora de los medios para acabar con el sida como amenaza para la salud pública de aquí al 2030.
En 2023, menos personas contrajeron el VIH que en ningún otro momento desde finales de la década de 1980. Sin embargo, en al menos 28 países, el número de nuevas infecciones por el VIH está aumentando y la creciente falta de recursos está poniendo en peligro los importantes avances logrados hasta la fecha en la respuesta mundial al VIH.
Desde el GPI-AEPap, junto con la Guía ABE, nos solidarizamos con esta campaña y os ofrecemos varios enlaces que os pueden resultar de interés.
Además, destacamos nuestro caso clínico de este mes: VIH: Prevención de la trasmisión vertical (GPI 2023)
Otros enlaces de interés:
Documento de Consenso. DIAGNÓSTICO Y TRATAMIENTO DE LAS INFECCIONES DE TRANSMISIÓN SEXUAL EN ADULTOS, NIÑOS Y ADOLESCENTES. Ministerio de Sanidad 20/11/2024.
Infecciones de transmisión sexual en adolescentes (Guía ABE 2023)
VIH. Prevención de la transmisión vertical (profilaxis posnatal con antirretrovirales) (Guía ABE 2024)
Pinchazo accidental y otras exposiciones a virus transmitidos por sangre y fluidos corporales. (Guía ABE 2024)
Documento de consenso para el seguimiento de la infección por el VIH en relación con la reproducción, embarazo, parto y profilaxis de la transmisión vertical del niño expuesto 2023 Ministerio de Sanidad
Vigilancia epidemiológica del VIH y el SIDA en España. Actualización 30 de junio de 2024
Vigilancia Epidemiológica de las Infecciones de Transmisión Sexual en España, 2023 RENAVE. Infografía
Del 18 al 24 de noviembre tiene lugar la Semana Mundial de Concienciación sobre el Uso de los Antibióticos y el Día Europeo para el Uso Prudente de los Antibióticos.
Se trata de una campaña global impulsada por la Organización Mundial de la Salud (OMS), cuyo fin es concienciar a instituciones, profesionales sanitarios y población sobre el grave problema para la salud que suponen las resistencias a los antimicrobianos (RAM).
Con el fin de apoyar esta respuesta global para frenar el desarrollo de las RAM, desde el año 2014 se impulsa en nuestro país el Plan Nacional frente a las Resistencias a los Antibióticos (PRAN) con el que todas las Comunidades Autónomas deben implicarse a través de los Programas de Optimización de Uso de Antibióticos (PROA), que deben implementarse tanto a nivel hospitalario como comunitario.
Entre las estrategias promovidas por los PROA para optimizar el uso de los antibióticos en la comunidad destaca la prescripción diferida. Para conocer algo más de esta herramienta y demostrar su utilidad, desde el Grupo de Patología Infecciosa de la Asociación Española de Pediatría de Atención Primaria (GPI-AEPap) os ofrecemos un nuevo documento que esperamos os resulte de utilidad: Prescripción diferida de antibióticos: una estrategia útil para disminuir su utilización.
Con el fin de mostrar nuestro apoyo a esta campaña, el GPI hemos elaborado una NOTA DE PRENSA, haciéndonos eco del lema del PRAN 2024: “Antibióticos, protegernos es su trabajo. El tuyo, usarlos bien”.
Otros enlaces de interés:
ECDC. Informe epidemiológico anual de situación en Europa correspondiente al 2023. (18 de noviembre de 2024): consumo, resistencias, esfuerzos a realizar.
Global burden of bacterial antimicrobial resistance 1990–2021: a systematic analysis with forecasts to 2050. Lancet 2024; 404: 1199–226
Plan Nacional Resistencia Antibióticos (PRAN). ¿Quiénes somos?
Plan Nacional Resistencia Antibióticos (PRAN). Mapas de consumo de antibióticos sector comunitario.
Programas de optimización del uso de antibióticos (PROA) en pediatría de atención primaria. GPI 2022
Cómo mejorar la prescripción antibiótica en la comunidad, ¿conocemos todas las claves? GPI 2019
5 de octubre: DÍA MUNDIAL DE LA MENINGITIS
Este sábado, 5 de octubre, se conmemora el Día Mundial contra la Meningitis, una fecha impulsada por la Organización Mundial de la Salud (OMS) dentro de su estrategia mundial «Derrotar a la Meningitis en 2030». La OMS estima que la meningitis afecta, cada año y en todo el mundo, a unos 2,5 millones de personas, mata a 1 de cada 10 personas y sufrirán secuelas 1 de cada 5 supervivientes; alrededor de la mitad de las muertes por meningitis son niños menores de 5 años. Muchas de estas muertes serían prevenibles con vacunas.
La OMS marca tres objetivos: 1) eliminar las epidemias de meningitis bacteriana; 2) reducir el número de casos de meningitis bacteriana prevenible mediante vacunación en un 50% y las defunciones en un 70%; y 3) reducir la discapacidad y mejorar la calidad de vida después de la meningitis. Esta hoja de ruta, aprobada en la 73.ª Asamblea Mundial de la Salud en noviembre de 2020, es el camino para alcanzarlos.
Avanzando hacia el objetivo “cero meningitis”. AEP-CAV. 05 junio 2023
Meningitis bacteriana. Guía ABE. Febrero 2024
Meningitis bacteriana (profilaxis de contactos). Guía ABE. Abril 2019
Meningitis. Absceso cerebral. Encefalitis aguda Protocolo SEIP 2023.
Documentos técnicos de enfermedad meningocócica. Ministerio de Sanidad
Meningococcal meningitis in Spain in the Horizon 2030: A position paper. Revista Española de Quimioterapia. Marzo 2024.
Cepas hipervirulentas de Neisseria meningitidis y manifestaciones clínicas en niños con enfermedad meningocócica invasiva. The Pediatric Infectious Disease Journal. Agosto 2023.
Actualización recomendaciones de vacunación estacional 2024-2025
INMUNIZACIÓN PASIVA CON NIRSEVIMAB (Beyfortus®) FRENTE A VIRUS RESPIRATORIO SINCITIAL PARA LA TEMPORADA 2024-2025.Actualización de recomendaciones de utilización de nirsevimab para la temporada 2024-2025 en España. Ministerio de Sanidad. Septiembre 2024
Documento de preguntas y respuestas de inmunización frente a VRS_Profesionales . Ministerio de Sanidad. 1 de octubre 2024
Recomendaciones de la Sociedad Española de Neonatología para la profilaxis frente a las infecciones graves por virus respiratorio sincitial con Nirsevimab, para la estación 2024-2025. Anales de Pediatría. Septiembre 2024.
Prevención VRS con Nirsevimab. Preguntas y respuestas para profesionales y familias. AEP-CAV. 11 de septiembre de 2024
Vacunación frente a gripe en la temporada 2024-2025.
MPOX
El 14 de agosto de 2024, la Organización Mundial de la Salud (OMS) declaró que el gran aumento del número de casos de viruela símica (mpox) en la República Democrática del Congo y en un número creciente de países de África, constituye una Emergencia de Salud Pública de Importancia Internacional (ESPII), con gran repercusión mediática.
Los movimientos transfronterizos, la escasa conciencia pública, la alta vulnerabilidad debido a factores como la infancia, el VIH y la malnutrición, la limitada comprensión de las vías de transmisión y la insuficiente capacidad de respuesta, incluida la escasez de vacunas, plantean importantes problemas de contención.
Por el momento, la evaluación de riesgo establecida por la ECDC establece que la probabilidad de infección por mpox para los ciudadanos de la UE/EEE es baja cuando se evitan los contactos con las comunidades afectadas.
Desde el GPI-AEPap, creemos que debemos estar preparados y conocer la epidemiología, las manifestaciones clínicas y el diagnóstico de esta enfermedad, así como los protocolos de actuación vigentes hasta el momento. Por ello os ofrecemos este ESPECIAL MPOX, que esperamos os resulte de utilidad.
Se acercan las vacaciones y con ellas los viajes…Desde el GPI actualizamos nuestro tema “Viajes Internacionales 1: Antes del viaje”, en el que encontrarás una serie de recursos en la web que facilitan toda la información necesaria para profesionales y familias ( consejos sanitarios personalizados sobre vacunas, profilaxis antipalúdica, Centros de Vacunación Internacional, noticias y emergencias sanitarias, consejos para viajar con niños… y mucho más).
Viajes Internacionales 1. Antes del viaje
Información de interés para profesionales y pacientes.
Manual de Inmunizaciones en línea de la AEP. Inmunizaciones del niño viajero.
Paludismo (profilaxis en niños viajeros), Guía ABE. 2020
Prevención de picaduras. Guía ABE. 2020
Hospital Universitario La Paz. Hospital Carlos III. Unidad del viajero.
CDC Yellow Book: Health Information for International Travel
Junta de Andalucía. Andavac. Vacunación para viajes internacionales.
Fitfortravel: Information on how to stay safe and healthy abroad
Información a las familias
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud. 2018
Vacunas para viajar a países tropicales en Familia. 2024
Vacuna de la fiebre tifoidea Familia y Salud. 2019
Vacuna de fiebre amarilla Familia y Salud. 2019
Diarrea del viajero Familia y Salud. 2016
¡Ya llegan las vacaciones de verano! Familia y Salud. 2017
La Salud también viaja Familia y Salud. 2016
Viajando con niños Familia y Salud. 2024
Decálogo del Niño viajero. Familia y Salud. 2023
Si pica, ¿rascado o repelente?. Familia y Salud. 2021
Vacaciones seguras. ¡Llegó el verano! Familia y Salud. 2019.
Las tetraciclinas (TTC) son una familia de antibióticos muy poco utilizados en población pediátrica. Su uso limitado y controvertido en la infancia por sus efectos secundarios y una falta de conocimiento sobre ellos por parte de los profesionales pediátricos, ha condicionado un descenso de su consumo. No obstante, constituyen el tratamiento de elección en algunas enfermedades infecciosas. Por este motivo, el GPI ha elaborado este documento para dar a conocer cuáles son las indicaciones de las Tetraciclinas en pediatría.
Además, en el mes de mayo se ha celebrado el “Día Mundial de la Enfermedad de Lyme”, cuyo objetivo es visibilizar esta enfermedad en la población general.
Os invitamos a ver la primera sesión de AEPaprendemos 2024 para conocer algo más sobre esta enfermedad.
Y si queréis conocer algo más sobre las enfermedades transmitidas por garrapatas, destacamos este caso clínico publicado en la Revista Pediatría Atención Primaria.
5 DE MAYO: DÍA MUNDIAL DE LA HIGIENE DE MANOS. GPI-AEPap
EL Grupo de Patología infecciosa de la AEPap se suma a conmemoración del Día Mundial de la Higiene de Manos que se celebra cada año el 5 de mayo.
La campaña «Salve Vidas: Límpiese las Manos” es una iniciativa de carácter permanente creada por la Organización Mundial de la Salud (OMS) en el año 2009, para apoyar la higiene de manos a nivel mundial como estrategia para disminuir las infecciones transmisibles y enfermedades contagiosas; fomenta el compromiso y las acciones necesarias para mantener este movimiento global.
El lavado de manos es el método principal de prevención de las infecciones nosocomiales y en el ámbito comunitario.
Las infecciones asociadas a la atención de la salud (IAAS) se encuentran entre los eventos adversos más frecuentes que ocurren en la prestación de servicios de salud. Estas infecciones, muchas de las cuales son causadas por organismos multirresistentes, dañan a los pacientes, visitantes y trabajadores de la salud y representan una carga importante para los sistemas de salud. Solo en Europa, cada año se producen unos 9 millones de IAAS en centros de cuidados intensivos y de larga duración; conducen a 25 millones de días adicionales de hospital y con un costo entre 13 y 24 mil millones de euros.
Desde el GPI queremos colaborar en concienciar, por un lado, a los profesionales sanitarios de la importancia del lavado de manos durante la práctica asistencial, y, por otro, a la población. Es necesario que familias, cuidadores y profesionales del sector educativo sean conscientes de la importancia de enseñar a los niños a realizar una correcta higiene de manos desde edades tempranas y mantener este hábito durante toda la vida.
Desde el GPI os presentamos una recopilación de material que esperamos sea de vuestro interés a nivel profesional y fundamentalmente dirigido para trabajar en consulta y compartir con familias y educadores.
Y si crees que aún tienes razones para no lavarte las manos, te aconsejamos ver esta presentación.
Recursos para profesionales
Bibliografía
Fernández-Moreno I, García-Díez R, Vázquez-Calatayud M; Comité Asesor del Programa de Seguridad de los Proyectos Zero. Higiene de manos y pandemia. Controversias [Hand hygiene and pandemic. Controversies]. Enferm Intensiva. 2022 Sep;33:S40-S44. Spanish. doi: 10.1016/j.enfi.2022.06.003. Epub 2022 Jul 23. PMID: 35911625; PMCID: PMC9308018.https://pubmed.ncbi.nlm.nih.gov/35911625/
Boyce JM. Hand Hygiene, an Update. Infect Dis Clin North Am. 2021 Sep;35(3):553-573. doi: 10.1016/j.idc.2021.04.003. PMID: 34362534.https://pubmed.ncbi.nlm.nih.gov/34362534/
Lotfinejad N, Peters A, Tartari E, Fankhauser-Rodriguez C, Pires D, Pittet D. Hand hygiene in health care: 20 years of ongoing advances and perspectives. Lancet Infect Dis. 2021 Aug;21(8):e209-e221. doi: 10.1016/S1473-3099(21)00383-2. Erratum in: Lancet Infect Dis. 2021 Oct;21(10):e302. PMID: 34331890.https://www.thelancet.com/journals/laninf/article/PIIS1473-3099(21)00383-2/abstract
[Evolution of adherence to hand hygiene in health care professionals in a third level hospital in relation to the SARS-CoV-2 pandemic]. Rev Esp Quimioter. 2021 Jun;34(3):214-219. Spanish. doi: 10.37201/req/150.2020. Epub 2021 Apr 7. PMID: 33829723; PMCID: PMC8179943. https://pubmed.ncbi.nlm.nih.gov/33829723/
Arredondo-Provecho AB, Horcajo-Díaz E, Cerrillo-González I, Morato-Cerro VM, Pérez-Ortiz M, Rodríguez-Caravaca G. Evolución de la adherencia a la higiene de manos en un hospital de la Comunidad de Madrid [Evolution of hand hygiene adherence of health professionals of specialized care.]. Rev Esp Salud Publica. 2020 Jul 22;94:e202007075. Spanish. PMID: 32694500.https://pubmed.ncbi.nlm.nih.gov/32694500/
Casos clínicos
Recopilamos también casos de enfermedades comunes de diversas etiologías que tienen en común que su propagación se puede evitar con una buena higiene de manos.
Imagen de la semana. Lesiones en dedo. Continuum
Imagen de la semana. Lesiones cuero cabelludo. Continuum
Impetigo
https://www.aepap.org/sites/default/files/2.uso_adecuado_de_antibioterapia._impetigo.pdf
https://www.aepap.org/sites/default/files/escabiosis_en_lactante.pdf
Recursos para familias
Recursos para centros educativo
Videos para niños:
SEMANA MUNDIAL DE LA INMUNIZACIÓN
Se crea un nuevo apartado en Documentos y Especiales GPI titulado “Biológicos«
Los pacientes inmunodeprimidos son un grupo heterogéneo de pacientes en los que la inmunodepresión puede ser consecuencia de una inmunodeficiencia primaria, en la que existe un déficit total, parcial o funcional de alguno de los componentes humorales y /o celulares del sistema inmune, o ser secundaria a una enfermedad o tratamiento inmunosupresor que causa la pérdida cuantitativa o la alteración funcional de los componentes de la respuesta inmune. En este sentido, el uso de terapias biológicas en pediatría constituye un importante avance en el manejo de una gran variedad de enfermedades. Sin embargo, son tratamientos que no están exentos de riesgos, ya que, al afectar al sistema inmune, puede favorecer la incidencia de infecciones oportunistas y reactivaciones de infecciones latentes.
En la Semana Mundial de la Inmunización, destacamos la importancia y las peculiaridades de la vacunación en los pacientes pediátricos inmunodeprimidos.
Desde el GPI os ofrecemos un recopilatorio de artículos sobre fármacos biológicos e inmunización en circunstancias especiales a propósito de un caso clínico.
Fármacos biológicos
Aspectos infectológicos del uso de terapias biológicas en pediatría. Diciembre 2023, Revista Chilena de Reumatología 39(2):53-59
PARTICULARIDADES A TENER EN CUENTA EN EL TRATAMIENTO CON FÁRMACOS BIOLÓGICOS EN PEDIATRÍA. Congreso Nacional Sociedad Farmacia Hospitalaria Sevilla 2019
ESCMID Study Group for Infections in Compromised Hosts (ESGICH) Consensus Document on the safety of targeted and biological therapies: an infectious diseases perspective (Soluble immune effector molecules [I]: anti-tumor necrosis factor-α agents). Clinical Microbiology and Infection 24 (2018) S10eS20
Guidelines for screening, prophylaxis and critical information prior to initiating anti-TNF-alpha treatment. Danish Medical Journal 2012 59(7):C4480
Shingles, Chickenpox Hospitalizations Higher for Patients on Anti-TNF Drugs
Risk of Serious Infections Associated with Biologic Agents in Juvenile Idiopathic Arthritis: A Systematic Review and Meta-Analyses. J Pediatr. 2019 Jan;204:162-171.e3
Considerations for the Primary Care Provider Caring for Patients with Juvenile Idiopathic Arthritis Receiving Biologic Therapy. Pediatr Ann. 2022 Feb;51(2):e54-e56.
Fármacos biológicos para el asma pediátrico y experiencia en nuestro medio Canarias pediátrica mayo-agosto 2020. · vol. 44, nº2
Actualización de fármacos en pediatría. Form Act Aten Prim 2015; 8 (1): 22-5
Biológicos en el tratamiento del asma grave en pediatría. Rev Asma. 2021;6(1):1-9
Inmunización e inmunodepresión
Documento de consenso de la Sociedad Española de Infectología Pediátrica y el Comité Asesor de Vacunas de la Asociación Española de Pediatría para la vacunación en inmunodeprimidos. Anales de pediatría, 2023; 99: 403-421.
Inmunizaciones en niños inmunodeprimidos o con tratamiento inmunosupresor Manual inmunizaciones CAV AEP
Inmunización en niños infectados por el virus de la inmunodeficiencia humana (VIH) Manual inmunizaciones CAV AEP
Inmunización de niños con trasplante de progenitores hematopoyéticos y trasplante de órganos sólidos Manual inmunizaciones CAV AEP
Tratamiento inmunosupresor y terapias que interfieren con la respuesta a la vacunación Manual inmunizaciones CAV AEP
Información a padres
24 marzo 2024: Día Mundial de la Tuberculosis.
Documentos del GPI
Diagnóstico de tuberculosis en edad pediátrica: Mantoux e IGRAs
Esputo inducido versus lavado gástrico en el diagnóstico de Tuberculosis pulmonar
GUÍAS CLÍNICAS
ORGANIZACIÓN MUNDIAL DE LA SALUD
DOCUMENTOS CONSENSO ESPAÑA (ACTUALIZACIÓN 2023)
Actualización del diagnóstico y tratamiento de la Tuberculosis. An Pediatr (Engl Ed). 2023 Jun;98(6):460-469.
Tuberculosis pediátrica y tuberculosis congénita. Protoc diagn ter pediatr. 2023;2:369-386.
GUIA ABE
ALGORITMO AEPAP: ESTUDIO DE CONTACTOS
PROTOCOLO DIAGNÓSTICO
- Protocolo RENAVE Actuación ante un caso y Declaración Obligatoria.
SITUACIÓN EPIDEMIOLÓGICA
ESPAÑA
Vigilancia de la tuberculosis en España (2015-2021). BES [Internet]. 29 de septiembre de 2023 [citado 14 de febrero de 2024];31(3):176-89.
Prevalence and Clinical Characteristics of Children With Nonsevere Tuberculosis in Spain. Pediatr Infect Dis J. 2023 Oct 1;42(10):837-843.
The epidemiological situation of tuberculosis in Spain according to surveillance and hospitalization data, 2012-2020. PLoS One. 2024 Jan 2;19(1):e0295918.
Tuberculosis in Spain: An opinion paper. Rev Esp Quimioter. 2023 Dec;36(6):562-583.
Informe anual 2022 RENAVE.
EUROPA
Tuberculosis surveillance and monitoring in Europe 2023 – 2021 data. ECDC. 2023.
Tuberculosis in the European Region. Curr Trop Med Rep. 2023 May 27:1-6.
Burden of tuberculosis among vulnerable populations worldwide: an overview of systematic reviews. Lancet Infect Dis. 2023 Dec;23(12):1395-1407.
EL MUNDO
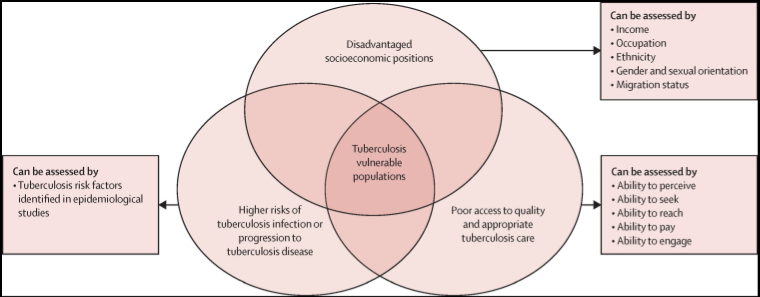
Conceptual model of populations vulnerable to tuberculosis. Lancet Infect Dis. 2023 Dec;23(12):1395-1407.
Enlace: https://www.thelancet.com/journals/laninf/article/PIIS1473-3099(23)00372-9/.
Global estimates of paediatric tuberculosis incidence in 2013–19: a mathematical modelling analysis. Lancet Glob Health 2022; 10: e207–15.
NOVEDADES
SUMARIO
World Tuberculosis Day: Time to Translate New Clinical Findings in Pediatric Tuberculosis in Routine Practice. Pediatr Infect Dis J. 2023 Aug 1;42(8):633-636.
TRATAMIENTO
Shorter Treatment for Nonsevere Tuberculosis in. African and Indian Children. N Engl J Med. 2022;386:911—22-.
Development of treatment-decision algorithms for children evaluated for pulmonary tuberculosis: an individual participant data meta-analysis. Lancet Child Adolesc Health. 2023 May;7(5):336-346.
What’s New in the Molecular Diagnosis of Childhood Tuberculosis? Pediatr Infect Dis J. 2023 Oct 1;42(10):e377-e379.
Optimization of the Simple One-Step Stool Processing Method to Diagnose Tuberculosis: Evaluation of Robustness and Stool Transport Conditions for Global Implementation. Microbiol Spectr. 2023 Aug 17;11(4):e0117123.
Comparison of gastric lavage/sputum and stool specimens in the diagnosis of pediatric pulmonary tuberculosis- A pilot study. Indian J Tuberc. 2023 Oct;70(4):445-450.
Utility and Limits of Lung Ultrasound in Childhood Pulmonary Tuberculosis: Lessons from a Case Series and Literature Review. J. Clin. Med. 2022, 11, 5714.
DIAGNÓSTICO
PERSPECTIVAS FUTURAS
Progresos, prioridades y oportunidades de financiación Pathogens. 2022 Jan 21;11(2):128.
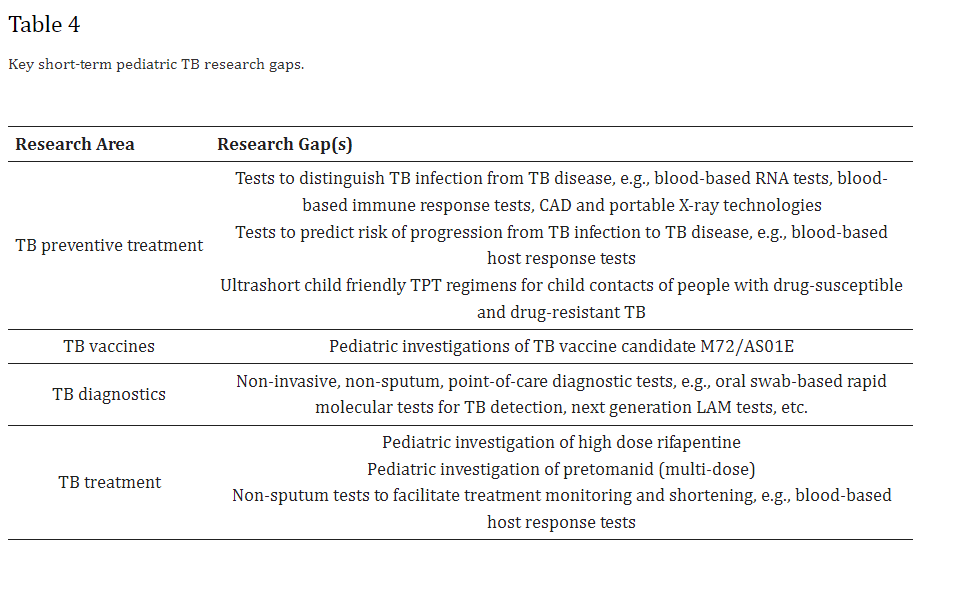
Tabla: Principales necesidades de investigación a corto plazo en TB pediátrica. Pathogens. 2022 Jan 21;11(2):128.
Estrategias de prevención en tuberculosis pediátrica Tuberculosis prevention: current strategies and future directions. Clin Microbiol Infect. 2023 Oct 31:S1198-743X(23)00533-5.
- Nuevas vacunas
Advances in development of new tuberculosis vaccines. Current Opinion in Pulmonary Medicine 29(3):p 143-148, May 2023. DOI: 10.1097/MCP.0000000000000950.
Inteligencia artificial el tuberculosis pediátrica. Pediatr Radiol. 2023 Aug;53(9):1733-1745
EL PROBLEMA DE LAS RESISTENCIAS
Multidrug-Resistant TB (MDR-TB) and Extensively Drug-Resistant TB (XDR-TB) Among Children: Where We Stand Now. Cureus. 2023 Feb 18;15(2):e35154.
INFORMACIÓN PARA LAS FAMILIAS
Familia y salud
CDC
Mycoplasma, ¿qué es y qué produce?
- Infecciones por Mycoplasma pneumoniae Guía ABE 2022
- Mycoplasma pneumoniae from the Respiratory Tract and Beyond. Clin Microbiol Rev. 2017 Jul; 30(3): 747–809
- Infecciones causadas por Mycoplasma pneumoniae. Anales de Pediatría Continuada 2013, 11: 23-29
- Papular Purpuric Gloves and Socks Syndrome because of a Mycoplasma Infection J Pediatr. 2018 Mar;194:258-258
- Erythema bullous multiforme: a complication of Mycoplasma pneumoniae infection. J Pediatr. 2014 Feb;164(2):421
- Frequency and Clinical Presentation of Mucocutaneous Disease Due to Mycoplasma pneumoniae Infection in Children With Community-Acquired Pneumonia JAMA Dermatol. 2019 Dec 18. doi: 10.1001/jamadermatol.2019.3602
Epidemiología
- Notes from the Field: Reemergence of Mycoplasma pneumoniae Infections in Children and Adolescents After the COVID-19 Pandemic, United States, 2018–2024
- Mycoplasma pneumoniae: gone forever? Lancet Microbe. 2023 Oct;4(10):e763. doi: 10.1016/S2666-5247(23)00182-9.
En la práctica
- Características clínicas y epidemiológicas de las neumonías adquiridas en la comunidad por Mycoplasma pneumoniae en una población española, 2010-2015. Anales españoles de pediatría 2019
- The Clinical Presentation of Pediatric Mycoplasma pneumoniae Infections-A Single Center Cohort Pediatr Infect Dis J. 2019 Jul;38(7):698-705.
- Mycoplasma pneumoniae: características clínicas diferenciales y dificultades diagnósticas de las neumonías atípicas en niños . Rev Pediatr Aten Primaria. 2022;24:273-84.
¿Cómo diagnosticar?
- Diagnóstico microbiológico de las infecciones por Mycoplasma Pneumoniae GPI AEPap 2019
- The Art and Science of Diagnosing Mycoplasma pneumoniae Infection. The Pediatric Infectious Disease Journal. 2018: 37(11):1192-1195
- Correlation between chest radiographic findings and clinical features in hospitalized children with Mycoplasma pneumoniae pneumonia PLoS One. 2019 Aug 28;14(8):e0219463
- Mycoplasma pneumoniae in Children With and Without Community-acquired Pneumonia. What do PCR and Serology Say? The Pediatric Infectious Disease Journal 39(7):p e104-e108, July 2020.
¿Solos o acompañados?
- Contribution of Co-detected Respiratory Viruses and Patient Age to the Clinical Manifestations of Mycoplasma Pneumoniae Pneumonia in Children Pediatr Infect Dis J. 2018 Jun;37(6):531-536
- Impact and clinical profiles of Mycoplasma pneumoniae co-detection in childhood community-acquired pneumonia BMC Infect Dis. 2019 Oct 11;19(1):835
¿Mycoplasma resiste?
- Mycoplasma pneumoniae y resistencias a macrólidos: ¿Conocemos la situación en Europa?. Rev Esp Quimioter 2023; 36(3): 259-266
- Radiologic findings as a determinant and no effect of macrolide resistance on clinical course of Mycoplasma pneumoniae pneumonia BMC Infectious Diseases 17(1) · June 2017 DOI: 10.1186/s12879-017-2500-z
Neumonías
- Neumonía. Guía ABE 2020
- Documento de consenso sobre la neumonía adquirida en la comunidad en los niños. SENP-SEPAR-SEIP Arch Bronconeumol. 2020; 56(11):725–741
- Neumonía adquirida en la comunidad. Protoc diagn ter pediatr. 2023;2:151-165
- Childhood community-acquired pneumonia. Childhood community-acquired pneumonia. Eur J Pediatr (2023). https://doi.org/10.1007/s00431-023-05366-6
Caso clínico Mycoplasma GPI 2024
GPI: ESPECIAL TOS FERINA
La tos ferina es una infección respiratoria causada por bacterias del género Bordetella, principalmente por las especies pertussis y parapertussis, siendo en España una Enfermedad de Declaración Obligatoria. A pesar de las altas coberturas vacunales en países desarrollados, está considerada en los últimos años como una enfermedad reemergente debido a varias causas:
tanto la infección natural como la vacunación frente a la tosferina confieren una protección limitada (se estima en 4-20 años para la infección natural y en 4-7 años para la adquirida mediante vacunación)
la menor efectividad de la vacuna acelular comparada con la efectividad de la vacuna de células enteras (cuyo uso en este momento no es aceptable, al menos, hasta que se disponga de vacunas de célula entera modificadas para disminuir su reactogenicidad)
la accesibilidad a técnicas de diagnóstico rápido (PCR) que permiten una mejor confirmación y notificación de la enfermedad, aunque existe una gran variabilidad en su acceso en las distintas CC. AA.
la mejora de la vigilancia epidemiológica y de la sensibilización de los profesionales sanitarios en la notificación de la enfermedad
la aparición de cepas específicas de B. pertussis con diferencias antigénicas (cepas pertactin deficientes) con cierta resistencia a la inmunidad generada por las vacunas acelulares
un aumento real de circulación de B. pertussis
La tos ferina mantiene un patrón epidémico cíclico con ondas que se presentan cada 3-5 años. En España, desde el año 2010, la enfermedad se encuentra en una situación de epidemia sostenida, manteniendo el patrón cíclico, pero siempre en un rango superior al de los años previos. La última onda epidémica se inició en 2014, alcanzó el máximo en 2015 y desde 2016 está en fase descendente; no obstante, en 2019 la incidencia fue superior al pico máximo de la onda epidémica previa. A partir de marzo del año 2020, coincidiendo con la implantación de las restricciones sociales por la pandemia de Covid-19, la circulación de B. pertussis se redujo drásticamente.
Según los datos provisionales emitidos por la RENAVE, a lo largo del 2023 se ha registrado un incremento de casos confirmados comparado con los declarados anualmente en el periodo pandémico 2020-2022, pudiendo indicar un cambio de tendencia.
Desde el Grupo de Patología Infecciosa (GPI-AEPap), os ofrecemos un recopilatorio de informes, documentos y artículos científicos que esperamos sea de vuestro interés.
Enlaces a protocolos y documentos científicos de consulta
Protocolos de la Red Nacional de Vigilancia Epidemiológica. Protocolo de Vigilancia de Tos ferina.
Protocolos SEIP 2023. Tos ferina-pertussis (whooping cough). Asociación Española de Pediatría. Protocolos de Infectología Pediátrica (2023).
Guia ABE de la AEPap. GPI. Sd pertusoide/Tos ferina. (Fecha de actualización:11/06/2020.
Manejo de los contactos. Quimioprofilaxis y vacunación posexposición.
Vacunación Profiláctica posexposición. Manual de vacunas en línea de la AEP. Sección III. Inmunización en circunstancias especiales. Capítulo 9, sección 8. Tos ferina.
Protocolos de la Red Nacional de Vigilancia Epidemiológica. (pag. 596-599). Protocolo de Vigilancia de Tos ferina.
Resultados de la vigilancia epidemiológica. Informes:
European Centre for Disease Prevention and Control/ Centers for Disease Control and Prevention
Calendario de vacunaciones AEP 2024. Recomendaciones respecto la vacunación frente tos ferina.
El Comité Asesor de Vacunas (CAV) de la AEP recomienda la vacuna de carga estándar frente a difteria y tosferina (DTPa) o en su defecto de la de baja carga antigénica (Tdpa) a los 6 años (asociada a VPI) y que vaya seguida de otra dosis de Tdpa a los 12-14 años de edad.
Enlaces a artículos de interés sobre el tema:
PCR urgente de Bordetella en lactantes menores de 3 meses, una herramienta útil en el Servicio de Urgencias Pediátricas. Enferm Infecc Microbiol Clin. 2021;39(4)
Caso clínico: Tos “perruna” y…algo más. GPI 2024
Gripe, vigilancia epidemiológica
Gripe diagnóstico
Gripe. Pruebas para la detección rápida del virus. Guía ABE 2020
Las coinfecciones entre gripe y otros virus respiratorios están asociadas a los niños. An Pediatr (Barc). 2022;96:334-41
Clinical and Virologic Impacts of Respiratory Viral Co-infections in Children With Influenza. The Pediatric Infectious Disease Journal. 42(8):e268-e273, August 2023.
Gripe enfermedad
Neurologic Manifestations of Influenza in Children. The Pediatric Infectious Disease Journal. 42(6):461-467, June 2023.
·Influenza-Associated Neurologic Complications in Hospitalized Children. J Pediatr. 2021 Dec;239:24-31
Prevalence, Risk Factors, and Outcomes of Influenza-Associated Neurologic Complications in Children. J Pediatr. 2021. PMID: 34216629
Influenza-associated Neurologic Complications in Hospitalized Pediatric Patients: A Multicenter Retrospective Study in Republic of Korea. The Pediatric Infectious Disease Journal. 40(12):e466-e471, December 2021.
Ten Years of National Seasonal Surveillance for Severe Complications of Influenza in Australian Children. The Pediatric Infectious Disease Journal. 40(3):191-198, March 2021.
Outcomes of Influenza-Associated Hospitalizations in US Children Over 9 Seasons Following the 2009 H1N1 Pandemic, Clinical Infectious Diseases, Volume 75, Issue 11, 1 December 2022, Pages 1930–1939, https://doi.org/10.1093/cid/ciac296
Temporal Association between Influenza Vaccination Coverage and Ambulatory Antibiotic Use in Children.The Pediatric Infectious Disease Journal. 41(7):600-602, July 2022.
Spectrum of Viral Pathogens Identified in Children with Clinical Myocarditis (Pre-Coronavirus Disease-2019, 2000-2018): Etiologic Agent Versus Innocent Bystander. J Pediatr . 2022 Mar;242:18-24
Effectiveness of Influenza Vaccination in Preventing Hospitalization Due to Influenza in Children: A Systematic Review and Meta-analysis, Clinical Infectious Diseases, Volume 73, Issue 9, 1 November 2021, Pages 1722–1732, https://doi.org/10.1093/cid/ciab270
Patrones de excreción del virus de la gripe A (H1N1)pdm09 en pacientes hospitalizados pediátricos. An Pediatr (Barc). 2021;95:271-4
¿Queda alguien por vacunar?
La síntesis
VIH. Prevención de la transmisión vertical (profilaxis posnatal con antirretrovirales) Guía ABE 2019
Infección por el virus de la inmunodeficiencia humana (VIH) en Pediatría protocolos AEP 2023
Fichas de medicación antirretroviral de uso en Pediatría (actualización enero 2022)
Pinchazo accidental y otras exposiciones a virus transmitidos por sangre y fluidos corporales. Guía ABE 2019
Abuso sexual (prevención de las infecciones de transmisión sexual) Guía ABE 2020
Infecciones de transmisión sexual en adolescentes Guía ABE 2023
Infecciones de transmisión sexual en adolescentes Algoritmo AEpap 2023
Infecciones de transmisión sexual Pediatría Integral 2022
Sexually transmitted infections in Spain: Current status . EIMC 2023
Infecciones de transmisión sexual en adolescentes. ¿Cuándo está indicado hacer un cribado? Adolescere 2023
Infecciones de Transmisión Sexual (ITS). Actuación a seguir ante adolescentes sexualmente activos con / sin clínica Protocolo-Guía Adolescere 2023
Documento de consenso sobre diagnóstico y tratamiento de las infecciones de transmisión sexual en adultos, niños y adolescentes. GeITS. Disponible en: https://seimc.org/contenidos/gruposdeestudio/geits/pcientifica/documentos/geits-dc-ITS-201703.pdf
Antivirales de uso en pediatría Guía ABE 2020
División de control de VIH, ITS, Hepatitis Virales y Tuberculosis Ministerio de Sanidad
Infecciones de Transmisión Sexual Ministerio de Sanidad
Semana de concienciación sobre el uso adecuado de antibióticos.
La noticia:
Lo práctico
Los datos
Consumo de antibióticos en España 2022. Sector comunitario. Hospitales.
Vigilancia de la resistencia a los antimicrobianos en Europa 2023 – Datos 2021
La teoría
Programas de optimización del uso de antibióticos (PROA) en pediatría de atención primaria.
Dia europeo dedicado al uso adecuado de antibióticos ECDC
Drug Shortages in Pediatrics in Europe: The Position of the European Pediatric Societies.
Lo que piensa la población
Gripe, prevención:
Recomendación oficial
La síntesis
Las dudas Número de dosis, inmunodeprimidos, interacción y relación temporal con otras vacunas, etc
El Comité Asesor de Vacunas de la AEP responde…dudas más frecuentes sobre las últimas recomendaciones del Ministerio de Sanidad de la vacunación antigripal. gelatina porcina.
Para ampliar
Efficacy and effectiveness of influenza vaccination in healthy children. A review of current evidence. Enferm Infecc Microbiol Clin. 2023;41:396-406
Vacunación antigripal sistemática en población pediátrica. An Pediatr (Barc). 2023;98:1-2.
Cobertura y adherencia a la vacunación frente a la gripe en menores de 15 años con condiciones de riesgo en la Comunidad de Madrid. An Pediatr (Barc). 2023;98:3-11
Influenza: A preventable infection in different populations. Enferm Infecc Microbiol Clin. 2023;41:387-90.
Efectividad de la vacuna antigripal para prevenir la gripe grave. An Pediatr (Barc). 2023;98:60-2
Vaccine Effectiveness Against Life-Threatening Influenza Illness in US Children
Vaccine Effectiveness Against Pediatric Influenza Hospitalizations and Emergency Visits
Influenza Vaccine Effectiveness Against Pediatric Deaths: 2010–2014
EFECTIVIDAD DE LA VACUNACIÓN ANTIGRIPAL 2022-23 EN REINO UNIDO
Safety and Immunogenicity of Cell-Based Quadrivalent Influenza Vaccine: A Randomized Trial. Pediatrics. 2022. PMID: 36214072
Acontecimientos adversos en embarazadas con la vacuna tetravalente contra la gripe obtenida de cultivos celulares. Enferm Infecc Microbiol Clin. 2023;41:420-2
Maternal Vaccination and Infant Influenza and Pertussis. Pediatrics, Sep 2021, 148 (3) e2021051076
Childhood seizures after prenatal exposure to maternal influenza infection: a population-based cohort study from Norway, Australia and Canada Archives of Disease in Childhood 2022;107:153-159.
Cobertura vacunal frente a la tosferina y la gripe de las embarazadas atendidas en un centro de salud urbano. Rev Pediatr Aten Primaria. 2022;24:e201-e206.
Estudio observacional del primer mes de campaña vacunal de la gripe en pacientes controlados por asma en 2019 y 2020. ¿Un mes marca la diferencia? Rev Pediatr Aten Primaria. 2022;24:e81-e85.
Interventions to Reduce Risk for Pathogen Spillover and Early Disease Spread to Prevent Outbreaks, Epidemics, and Pandemics. The Pediatric Infectious Disease Journal. 42(7):613, July 2023
VRS.
1. La inmunización :
Recomendaciones de utilización de nirsevimab frente a virus respiratorio sincitial para la temporada 2023-2024. Ministerio de Sanidad. Ponencia de Programa y Registro de Vacunaciones 2023
Nirsevimab for Prevention of RSV in Healthy Late-Preterm and Term Infants
CAV-AEP, 17 de agosto de 2023. Nirsevimab: resumen de los aspectos prácticos (para profesionales).
CAV-AEP, 7 de agosto de 2023. Nirsevimab: ¿cómo administrarlo?, aspectos prácticos.
CAV-AEP, 31 de julio de 2023. Ministerio de Sanidad: recomendaciones de uso de nirsevimab contra el VRS en la temporada 2023-24.
- Nirsevimab para la prevención de la enfermedad por virus respiratorio sincitial en niños. Posicionamiento de la Sociedad Española de Infectología PediátricaAn Pediatr (Barc). 2023;99:257-63
Recomendaciones de la Sociedad Española de Neonatología para la profilaxis frente a las infecciones graves por virus respiratorio sincitial con nirsevimab, para la estación 2023-2024 An Pediatr (Barc). 2023;99:264-5
AEP: Prevención VRS con Nirsevimab. Preguntas y respuestas para profesionales y familias
Bivalent Prefusion F Vaccine in Pregnancy to Prevent RSV Illness in Infants
Comentario del revisor: qué aporta e implicaciones clínicas y de investigación
2. La enfermedad:
Bronquiolitis Guía ABE 2020
VRS. Pruebas para la detección rápida Guía ABE 2022
Información por Comunidades. Andalucía, Aragón, Asturias, Baleares, Canarias, Cantabria, Castilla y León, Castilla La Mancha, Cataluña, Comunidad Valenciana, Extremadura, Galicia, Madrid, Murcia, Navarra, País Vasco, La Rioja.
¿Por qué hay que aumentar las coberturas vacunales frente a sarampión?
{C}{C}
En algunas CCAA se han distribuído en los centros de salud materiales para la realización de PCR capilar. Las instrucciones y recomendaciones de uso para la población pediátrica que acompañaban a estos materiales no eran los más adecuados e incluso podrían inducir a error.
Desde el Grupo de Patología Infecciosa de AEPap se ha elaborado un documento que incluye las limitaciones de esta prueba en AP y en el que se hace una propuesta de utilización de la misma.
El objetivo de este documento no es solicitar la inclusión de PCR capilar en nuestros centros sino ofrecer, para aquellos que dispongan de ella, una propuesta de utilización que creemos más adecuada a nuestra población y que puede utilizarse para presentar a las Gerencias que distribuyan la prueba y cuyas recomendaciones para uso en pediatría no parezcan adecuadas a los profesionales.
Propuesta de uso, limitaciones y consideraciones de la PCR capilar en Pediatría de Atención Primaria.
Casos clínicos del GPI en el Congreso AEPap
El caso clínico del mes: Exantema purpúrico.
Exantemas purpúrico-petequiales. Algoritmos AEPap
Fiebre y exantema. Guía ABE
Reacciones cutáneas por antibióticos Guía ABE
Gripe y vacunación antigripal (2)
Instituto Carlos III: Seguimiento de casos temporada 22-23
Guía ABE: Gripe. Pruebas detección rápida de gripe
Ministerio de Sanidad: Recomendaciones vacunación gripe Temporada 2022-2023
CAV-AEP: Vacunación antigripal 2022-23
Efectividad de la vacuna antigripal para prevenir la gripe grave
Coberturas de vacunación de la campaña 2021-2022 en España y las CCAA. Ministerio de Sanidad.
Caso clínico:
Miositis aguda viral GPI 2023
Bronquiolitis Guía ABE: 2020
VRS. Pruebas para la detección rápida Guía ABE 2022
Nirsevimab for Prevention of RSV in Healthy Late-Preterm and Term Infants. N Engl J Med. 2022;386:837-46.
Nirsevimab previene infecciones por virus respiratorio sincitial en lactantes a término, pero no están claros su beneficio clínico ni su eficiencia. Evid Pediatr. 2022;18:17.

Consumo de antimicrobianos en la UE/EEE (ESAC-Net) – Informe epidemiológico anual de 2021
Antimicrobial resistance in the EU/EEA (EARS-Net) – Annual epidemiological report for 202
Assessing the health burden of infections with antibiotic-resistant bacteria in the EU/EEA, 2016-2020
Surveillance of antimicrobial resistance in Europe, 2021 data
Data on antimicrobial resistance (AMR): use of antibiotics in the EU decreases but more needs to be done
Mapas de consumo de antibióticos en España
Casos clínicos:
Mejorando el uso de antibioterapia mediante casos clínicos: ACNÉ. GPI 2022
Uso adecuado de antibioterapia. Impétigo. GPI 2022.
Lesiones cutáneas. GPI 2022
OMA por Pyogenes. GPI 2022
Sospecha de neumonía. GPI 2022.
Caso bronquiolitis GPI. GPI 2022
Cistitis. GPI 2022.
ITU NO ITU. GPI 2022
Gripe, vacunación, vigilancia epidemiológica
Ministerio de Sanidad: Recomendaciones vacunación gripe Temporada 2022-2023
CAV-AEP: Vacunación antigripal 2022-23
Guía ABE: Gripe. Pruebas detección rápida de gripe
Coberturas de vacunación de la campaña 2021-2022 en España y las CCAA. Ministerio de Sanidad.
Aproximación diagnóstica a la infección por Citomegalovirus 2022.
Prevención de la infección por Citomegalovirus en la población general 2022.
Caso clínico CMV GPI 2022
Viruela del mono, enfermedad
Protocolo para la detección precoz y manejo de casos ante la alerta de viruela de los monos (Monkeypox) Ministerio de Sanidad
Preguntas más frecuentes: Información general sobre las agrupaciones de casos de viruela de los monos (Monkeypox): preguntas más frecuentes 19.05.2022 Ministerio de Sanidad
Multi-country monkeypox outbreak in non-endemic countries. OMS
WHO working closely with countries responding to monkeypox. OMS
Viruela del mono en humanos: incremento de casos y limitadas opciones de prevención con vacunas CAV-AEP 2022
Human monkeypox – After 40 years, an unintended consequence of smallpox eradication. Vaccine. 2020 Jul 14;38(33):5077-5081. doi: 10.1016/j.vaccine.2020.04.062.
The changing epidemiology of human monkeypox—A potential threat? A systematic review. PLoS Negl Trop Dis. 2022 Feb 11;16(2):e0010141.
Exantemas
Vacunas
Documentos y Especiales del GPI
Prescripción diferida de antibióticos: una estrategia útil para disminuir su utilización. GPI 2024
- 10 preguntas clave para mejorar la prescripción de antibióticos. GPI 2016
- Amoxicilina ácido clavulánico. ¿Cuál es la dosis? ¿Qué presentación usamos? GPI 2018
- Azitromicina: antimicrobiano y antiinflamatorio. Conocerla para usarla. Actualizado 2021
- Quinolonas en pediatría. Documento GPI 2016. Actualizado 2021
- Decálogo de antibióticos GPI 2015
- Nota de prensa del GPI en el Día Europeo para el Uso Prudente de Antibióticos Noviembre 2016
- Nota de prensa del GPI en el Día Europeo para el Uso Prudente de Antibióticos Noviembre 2014
- Nota de prensa del GPI en el Día Europeo para el Uso Prudente de Antibióticos Noviembre 2013
Fármacos biológicos
- RIESGOS INFECCIOSOS ASOCIADOS A LOS FÁRMACOS BIOLÓGICOS UTILIZADOS EN ENFERMEDADES INFLAMATORIAS DE ORIGEN INMUNE.
- Aspectos infectológicos del uso de terapias biológicas en pediatría. Diciembre 2023, Revista Chilena de Reumatología 39(2):53-59
- PARTICULARIDADES A TENER EN CUENTA EN EL TRATAMIENTO CON FÁRMACOS BIOLÓGICOS EN PEDIATRÍA. Congreso Nacional Sociedad Farmacia Hospitalaria Sevilla 2019
- ESCMID Study Group for Infections in Compromised Hosts (ESGICH) Consensus Document on the safety of targeted and biological therapies: an infectious diseases perspective (Soluble immune effector molecules [I]: anti-tumor necrosis factor-α agents). Clinical Microbiology and Infection 24 (2018) S10eS20
- Guidelines for screening, prophylaxis and critical information prior to initiating anti-TNF-alpha treatment. Danish Medical Journal 2012 59(7):C4480
- Shingles, Chickenpox Hospitalizations Higher for Patients on Anti-TNF Drugs
- Risk of Serious Infections Associated with Biologic Agents in Juvenile Idiopathic Arthritis: A Systematic Review and Meta-Analyses. J Pediatr. 2019 Jan;204:162-171.e3
- Considerations for the Primary Care Provider Caring for Patients with Juvenile Idiopathic Arthritis Receiving Biologic Therapy. Pediatr Ann. 2022 Feb;51(2):e54-e56.
- Fármacos biológicos para el asma pediátrico y experiencia en nuestro medio Canarias pediátrica mayo-agosto 2020. · vol. 44, nº2
- Actualización de fármacos en pediatría. Form Act Aten Prim 2015; 8 (1): 22-5
Biológicos en el tratamiento del asma grave en pediatría. Rev Asma. 2021;6(1):1-9
Inmunización e inmunodepresión
Documento de consenso de la Sociedad Española de Infectología Pediátrica y el Comité Asesor de Vacunas de la Asociación Española de Pediatría para la vacunación en inmunodeprimidos. Anales de pediatría, 2023; 99: 403-421.
Inmunizaciones en niños inmunodeprimidos o con tratamiento inmunosupresor Manual inmunizaciones CAV AEP
Inmunización en niños infectados por el virus de la inmunodeficiencia humana (VIH) Manual inmunizaciones CAV AEP
Inmunización de niños con trasplante de progenitores hematopoyéticos y trasplante de órganos sólidos Manual inmunizaciones CAV AEP
Tratamiento inmunosupresor y terapias que interfieren con la respuesta a la vacunación Manual inmunizaciones CAV AEP
Información a padres
Documento de consenso de la Sociedad Española de Infectología Pediátrica y el Comité Asesor de Vacunas de la Asociación Española de Pediatría para la vacunación en inmunodeprimidos. Anales de pediatría, 2023; 99: 403-421.
Inmunizaciones en niños inmunodeprimidos o con tratamiento inmunosupresor Manual inmunizaciones CAV AEP
Inmunización en niños infectados por el virus de la inmunodeficiencia humana (VIH) Manual inmunizaciones CAV AEP
Inmunización de niños con trasplante de progenitores hematopoyéticos y trasplante de órganos sólidos Manual inmunizaciones CAV AEP
Tratamiento inmunosupresor y terapias que interfieren con la respuesta a la vacunación Manual inmunizaciones CAV AEP
Información a padres
SEGURIDAD DE LA VACUNA CONTRA COVID-19 EN POBLACIÓN INFANTIL, ADOLESCENTES Y JÓVENES. GPI julio 2021
Enfermedades transmitidas por garrapatas en pediatría. Documento GPI 2017
Día Mundial de la hepatitis 2021: Nota GPI-AEPa
Actualización en el diagnóstico, abordaje y prevención de la hepatitis A. Documento GPI 2017
Pruebas de diagnóstico de ITU en niños. Documento GPI 2015
Bacteriuria asintomática. Documento GPI 2015
Malaria: resumen práctico para la consulta del pediatra Revisado en 2018
Síndrome PFAPA Revisado en 2018
Aspectos infectológicos del uso de terapias biológicas en pediatría. Diciembre 2023, Revista Chilena de Reumatología 39(2):53-59
PARTICULARIDADES A TENER EN CUENTA EN EL TRATAMIENTO CON FÁRMACOS BIOLÓGICOS EN PEDIATRÍA. Congreso Nacional Sociedad Farmacia Hospitalaria Sevilla 2019
ESCMID Study Group for Infections in Compromised Hosts (ESGICH) Consensus Document on the safety of targeted and biological therapies: an infectious diseases perspective (Soluble immune effector molecules [I]: anti-tumor necrosis factor-α agents). Clinical Microbiology and Infection 24 (2018) S10eS20
Guidelines for screening, prophylaxis and critical information prior to initiating anti-TNF-alpha treatment. Danish Medical Journal 2012 59(7):C4480
Shingles, Chickenpox Hospitalizations Higher for Patients on Anti-TNF Drugs
Risk of Serious Infections Associated with Biologic Agents in Juvenile Idiopathic Arthritis: A Systematic Review and Meta-Analyses. J Pediatr. 2019 Jan;204:162-171.e3
Considerations for the Primary Care Provider Caring for Patients with Juvenile Idiopathic Arthritis Receiving Biologic Therapy. Pediatr Ann. 2022 Feb;51(2):e54-e56.
Fármacos biológicos para el asma pediátrico y experiencia en nuestro medio Canarias pediátrica mayo-agosto 2020. · vol. 44, nº2
Actualización de fármacos en pediatría. Form Act Aten Prim 2015; 8 (1): 22-5
Biológicos en el tratamiento del asma grave en pediatría. Rev Asma. 2021;6(1):1-9
Documento de consenso de la Sociedad Española de Infectología Pediátrica y el Comité Asesor de Vacunas de la Asociación Española de Pediatría para la vacunación en inmunodeprimidos. Anales de pediatría, 2023; 99: 403-421.
Inmunizaciones en niños inmunodeprimidos o con tratamiento inmunosupresor Manual inmunizaciones CAV AEP
Inmunización en niños infectados por el virus de la inmunodeficiencia humana (VIH) Manual inmunizaciones CAV AEP
Inmunización de niños con trasplante de progenitores hematopoyéticos y trasplante de órganos sólidos Manual inmunizaciones CAV AEP
Tratamiento inmunosupresor y terapias que interfieren con la respuesta a la vacunación Manual inmunizaciones CAV AEP
- VIH: Prevención de la trasmisión vertical (GPI 2023)
Documento de Consenso. DIAGNÓSTICO Y TRATAMIENTO DE LAS INFECCIONES DE TRANSMISIÓN SEXUAL EN ADULTOS, NIÑOS Y ADOLESCENTES. Ministerio de Sanidad 20/11/2024.
Infecciones de transmisión sexual en adolescentes (Guía ABE 2023)
VIH. Prevención de la transmisión vertical (profilaxis posnatal con antirretrovirales) (Guía ABE 2024)
Pinchazo accidental y otras exposiciones a virus transmitidos por sangre y fluidos corporales. (Guía ABE 2024)
Documento de consenso para el seguimiento de la infección por el VIH en relación con la reproducción, embarazo, parto y profilaxis de la transmisión vertical del niño expuesto 2023 Ministerio de Sanidad
Vigilancia epidemiológica del VIH y el SIDA en España. Actualización 30 de junio de 2024
Vigilancia Epidemiológica de las Infecciones de Transmisión Sexual en España, 2023 RENAVE. Infografía
Temas de la A a la Z
A continuación y en orden alfabético se puede encontrar documentación sobre cada patología. Y en cada una: Guías, revisiones, actualizaciones, bibliografía, documentos elaborados por el Grupo de Patología Infecciosa, casos clínicos e información a familias.
De la A a la M
Abscesos
Abscesos cervicales profundos infantiles: experiencia de una unidad de ORL infantil de referencia durante 15 años. An Pediatr (Barc).2019;91:30-6
Absceso perianal en niños: perspectiva desde el campo de la infectología pediátrica An Pediatr (Barc).2019;90:370-5
Peritonsillar Abscess in an Infant. J Pediatr. 2020 Dec;227:320-321. doi: 10.1016/j.jpeds.2020.08.053
Acné
Acné Guía ABE 2021
Adenoides (hipertrofia de)
Información a familias
Hipertrofia adenoidea Familia y Salud
Hipertrofia adenoidea enFamilia
Adenopatías (ver adenitis en Actualidad Bibliográfica)
Adenopatía cervical. Adenitis Algoritmo GPI 2016
Adenopatías generalizadas Algoritmo GPI 2016
Urgent suspected cancer referrals for childhood lymphadenopathy. Arch Dis Child 2015;100:1098-1099
Guía de detección temprana del cáncer en niños y adolescentes
Información a familias:
Ganglios en el cuello, ¿será grave? Familia y Salud 2016
Ganglios. Adenopatías: importancia y consecuencias Familia y Salud 2015
Adenovirus
Infección por adenovirus que requiere ingreso hospitalario: epidemiología, datos analíticos y manejo. Rev Pediatr Aten Primaria. 2019;21:149-57.
La versatilidad del adenovirus humano en el paciente inmunocompetente. Rev Pediatr Aten Primaria. 2019;21:265-9.
Adenovirus-Associated Central Nervous System Disease in Children. J Pediatr. 2019 Feb;205:130-137
Amigdalitis (ver faringoamigdalitis)
Anaplasmosis (ver garrapatas)
Antibióticos (ver también apartado Uso racional de antibióticos y Actualidad Bibliográfica)
Tabla de dosis de antibióticos en pediatría. Versión 1.0
Grupo de trabajo PROA-SEIP en colaboración con la Sociedad Española de Farmacia Hospitalaria (SEFH)Cómo mejorar la prescripción antibiótica en la comunidad, ¿conocemos todas las claves? GPI 2019
Mejora tu prescripción de antibióticos en 10 pasos. Presentación 1. Presentación 2.
Plan Nacional Resistencia Antibióticos. Objetivos de mejora prioritarios en Atención Primaria (Pediatría)
10 preguntas clave para mejorar la prescripción de antibióticos. GPI 2016
Amoxicilina ácido clavulánico. ¿Cuál es la dosis? ¿Qué presentación usamos? GPI 2018
Azitromicina: antimicrobiano y antiinflamatorio. Conocerla para usarla.
Quinolonas en pediatría. Guía ABE
Quinolonas en Pediatría Rev Pediatr Aten Primaria. 2017;19:e83-e92.
The Use of Systemic and Topical Fluoroquinolones. Pediatrics. 2016;138:e20162706
Antibiotic duration and timing of the switch from intravenous to oral route for bacterial infections in children: systematic review and guidelines. Lancet Infect Dis. 2016;16:e139-52.
Casos clínicos
Información a familias
Antibióticos alergia
Penicillin Allergy. N Engl J Med 2019; 381:2338-2351
Taking a Rational Approach to a Reported Antibiotic Allergy. The Pediatric Infectious Disease Journal. 40(5S):S22-S25, May 2021.
Documento de Consenso: Antibioterapia en alergia a penicilina o amoxicilina An Pediatr (Barc). 2017 Feb; 86 (2): 99.e1-99.e9. doi: 10.1016/j.anpedi.2016.06.003
Management of Suspected Antibiotic Reactions in Children.The Pediatric Infectious Disease Journal. 38(7):e149-e152
The Importance of Delabeling β-Lactam Allergy in Children. J Pediatr. 2019 Jan;204:291-297.e1
Antibiotic Allergy in Pediatrics. Pediatrics. 2018;141. pii: e20172497
The Low Risks and High Rewards of Penicillin Allergy Delabeling: An Algorithm to Expedite the Evaluation. J Pediatr. 2019 Sep;212:216-223.
Management of allergy to penicillins and other beta-lactams. Clin Exp Allergy. 2015 Feb;45(2):300-27
The diagnosis and management of antibiotic allergy in children: Systematic review to inform a contemporary approach. Arch Dis Child 2015;100:583-588
Antibióticos (efectos adversos)
Update on the adverse effects of antimicrobial therapies in community practice Vol 66: SEPTEMBER | SEPTEMBRE 2020 | Canadian Family Physician | Le Médecin de famille canadien
Antibióticos tópicos
Antibioterapia tópica en Pediatría (GPI 2019)
Arañazo de gato (fiebre por)
Cat Scratch Disease and Bartonellaceae: The Known, the Unknown and the Curious. The Pediatric Infectious Disease Journal. 40(5S):S11-S15, May 2021.
Enfermedad diseminada por arañazo de gato: el amplio espectro de la presentación AnPediatr (Barc).2019;90:393-5
Pediatric Bartonella henselae Infection: The Role of Serologic Diagnosis and a Proposed Clinical Approach for Suspected Acute Disease in the Immunocompetent Child The Pediatric Infectious Disease Journal. 39(11):984-989, November 2020.
Cat-scratch Disease in the Pediatric Population: 6 Years of Evaluation and Follow-up in a Public Hospital in Chile. The Pediatric Infectious Disease Journal. 39(10):889-893, October 2020.
Artritis (ver Actualidad Bibliográfica)
Documento de Consenso SEIP-SERPE-SEOP sobre etiopatogenia y diagnóstico de la osteomielitis aguda y artritis séptica no complicadas An Pediatr (Barc). 2014 Oct 11. pii: S1695-4033(14)00417-2
Clinical epidemiology and outcomes of pediatric musculoskeletal infections. J Pediatr. 2021; https://doi.org/10.1016/jpeds.2021.03.028
Documento de consenso SEIP-SERPE-SEOP sobre el tratamiento de la osteomielitis aguda y artritis séptica no complicadas An Pediatr.2015;82:273.e1-273
Bone and Joint Infections Pediatric Infectious Disease Journal 2017. 36(8):788-799
The Contemporary Microbiology of Osteoarticular Infections in Young Children Pediatric Infectious Disease Journal . 36(6):621, June 2017
Epidemiology and Management of Acute, Uncomplicated Septic Arthritis and Osteomyelitis: Spanish Multicenter Study Pediatr Infect Dis J. 2016 Dec;35(12):1288-1293
Arthritis in children: comparison of clinical and biological characteristics of septic arthritis and juvenile idiopathic arthritis ArchDis Child 2016; 102 (4), 316-322
National Trends in the Incidence, Outcomes and Charges of Pediatric Osteoarticular Infections, 1997–2012 Pediatr Infect Dis J. 2015 Jun;34(6):672-4
Community-acquired bone and joint infections in children: a 1-year prospective epidemiological study http://adc.bmj.com/content/100/2/126.abstractArch Dis Child 2015;100:126-129
Kingella kingae infections in children. BMC Infectious Diseases. 2015;15: 260
Differentiating Kingella kingae Septic Arthritis of the Hip from Transient Synovitis in Young Children The Journal of Pediatrics 2014; 165: 985–989
Asplenia
Care of the Asplenic Patient N Engl J Med 2014; 371:349-356
Azitromicina
Bacterias multirresistentes
Documento de posicionamiento de la Asociación Española de Pediatría-Sociedad Española de Infectología Pediátrica (AEP-SEIP) sobre el tratamiento de las infecciones por bacterias multirresistentes An Pediatr (Barc). 2019;91:351.e1-351.e13
Bacteriuria asintomática
Asymptomatic bacteriuria prevalence Prevalence of Asymptomatic Bacteriuria in Children: A Meta-Analysis. J Pediatr 2020;217:110-7.e4.
Bacteriuria asintomática. Documento GPI 2015
Balanitis
Balanitis Guía ABE
Biomarcadores
Biomarkers for Infection in Children: Current Clinical Practice and Future Perspectives. The Pediatric Infectious Disease Journal. 38(6S):S7-S13
Biofilms
Infections With Biofilm Formation: Selection of Antimicrobials and Role of Prolonged Antibiotic Therapy Pediatr Infect Dis J. 2016 Jun;35(6):695-7
Biológicos (fármacos)
Riesgos infecciosos asociados a los fármacos biológicos utilizados en enfermedades inflamatorias de origen inmune. Boletín de Información Farmacoterapéutica de Navarra. AÑO 2020 VOLUMEN 28, No 3
Bronquiectasias (ver Actualidad Bibliográfica)
Bronquiolitis (ver Actualidad Bibliográfica)
Bronquiolitis Guía ABE
Bronquiolitis. Algoritmos AEPap
Clinical practice guideline: the diagnosis, management, and prevention of bronchiolitis. Pediatrics. 2014;134:e1474-502.
Viral Bronchiolitis in Children. N Engl J Med. 2016; 374: 62-74
Finnish guidelines for the treatment of laryngitis, wheezing bronchitis and bronchiolitis in children. Acta Paediatr. 2016; 105: 44-9
Influencia de los factores meteorológicos y contaminantes del aire en casos de bronquiolitis grave en el área metropolitana de Barcelona: estudio piloto. An Pediatr (Barc). 2020;92:229-31
DOI: 10.1016/j.anpedi.2019.01.026
Bronquitis (ver Actualidad Bibliográfica)
Bronquitis (tráqueobronquitis) aguda. Guia ABE
Bronquitis bacteriana prolongada (ver Actualidad Bibliográfica)
Candida (ver Actualidad Bibliográfica)
Pediatric Candidemia Epidemiology and Morbidities: A Nationwide Cohort The Pediatric Infectious Disease Journal. 38(5):464-469
Carbapenemasas (ver Actualidad Bibliográfica)
Carbapenemase-producing Enterobacteriaceae in Europe: assessment by national experts from 38 countries, May 2015 Euro Surveill. 2015;20(45):pii=30062.
Catarro de vías altas (ver Actualidad Bibliográfica)
What treatments are effective for common cold in adults and children? BMJ 2018;363:k3786
Viruses, upper respiratory tract illnesses, and sinusitis J Pediatr. 2016 Apr;171:1-3
Clinical Features, Virus Identification, and Sinusitis as a Complication of Upper Respiratory Tract Illness in Children Ages 4-7 Years J Pediatr. 2016 Apr;171:133-139
Información a familias
Medicamentos para los catarros Familia y Salud
¿Catarro o sinusitis? Familia y Salud
Catarro o resfriado en Familia
Celulitis
Preseptal Versus Orbital Cellulitis in Children: An Observational Study. The Pediatric Infectious Disease Journal. 40(11):969-974, November 2021.
Celulitis orbitaria y periorbitaria Guía ABE
Periorbital and Orbital Cellulitis. JAMA. 2020;323(2):196. doi:10.1001/jama.2019.18211. https://bit.ly/2UadMnv
Chagas enf. De (ver Actualidad Bibliográfica)
Documento de consenso sobre el abordaje de la enfermedad de Chagas en Atención Primaria de salud de áreas no endémicas. Rev Pediatr Aten Primaria. 2015;17:e1-e12.
Chagas’ Disease N Engl J Med 2015; 373:456-466
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Recomendaciones para el diagnóstico, seguimiento y tratamiento de la embarazada y del niño con enfermedad de Chagas. Enferm Infecc Microbiol Clin. 2013;31(8):535–542
The Clinical and Parasitologic Follow-up of Trypanosoma cruzi–infected Children in a Nonendemic Country. The Pediatric Infectious Disease Journal. 39(6):494-499, June 2020.
Seroprevalencia y transmisión vertical de enfermedad de Chagas en una cohorte de gestantes latinoamericanas en un hospital terciario de Madrid An Pediatr (Barc) 2018;88:122-6
Extended screening of Trypanosoma cruzi among the offspring of infected women. Barcelona North metropolitan area, Catalonia (Spain), 2005-2016. Enferm Infecc Microbiol Clin. 2018 Aug – Sep;36(7):397-402
Screening and Management of Children at Risk for Chagas Disease in Nonendemic Areas Pediatr Infect Dis J. 2016 Mar;35(3):335-7
Pediatric Chagas Disease in Europe: 45 Cases From Spain and Switzerland. Pediatric Infectious Disease Journal. 2014; 33: 458-462.
MSF Resultados del tratamiento de la enfermedad de Chagas en menores de 15 años en el proyecto de Médicos Sin Fronteras en Tarija (Bolivia)*
Información a familias
Chagas congénito
Recomendaciones para el diagnóstico, seguimiento y tratamiento de la embarazada y del niño con enfermedad de Chagas. Enferm Infecc Microbiol Clin. 2013;31(8):535–542
Documento de consenso sobre el abordaje de la enfermedad de Chagas en Atención Primaria de salud de áreas no endémicas. Rev Pediatr Aten Primaria. 2015;17:e1-e12.
Prevalence and Vertical Transmission of Trypanosoma cruzi Infection among Pregnant Latin American Women Attending 2 Maternity Clinics in Barcelona, Spain Clin Infect Dis. 2009: 48:1736-1740.
Seroprevalencia y transmisión vertical de enfermedad de Chagas en una cohorte de gestantes latinoamericanas en un hospital terciario de Madrid An Pediatr (Barc) 2018;88:122-6
Extended screening of Trypanosoma cruzi among the offspring of infected women. Barcelona North metropolitan area, Catalonia (Spain), 2005-2016. Enferm Infecc Microbiol Clin. 2018 Aug – Sep;36(7):397-402
Chikungunya (ver Actualidad Bibliográfica)
Epidemiology, Clinical and Laboratory Features and Course of Chikungunya among a Cohort of Children during the First Caribbean Epidemic. J Trop Pediatr. 2017 Feb;63(1):43-49
Chikungunya in Children. Pediatr Infect Dis J. 2015 Jul;34(7):789-91
Risk Factors for Severity of Chikungunya in Children: A Prospective Assessment Pediatr Infect Dis J. 2016 Jun;35(6):702-4
Información a familias
Chlamydia
Infecciones por Chlamydia trachomatis (incluye linfogranuloma venéreo) y Mycoplasma genitalium Enferm Infecc Microbiol Clin. 2019;37:525-34
¿Es la transmisión vertical de Chlamydia trachomatis un problema en nuestro país? An Pediatr (Barc). 2020;92:119
¿Es la transmisión vertical de Chlamydia trachomatis un problema poco reconocido en España? An Pediatr (Barc).2018; 89: S1695-4033(18)30225-X
Symptoms, Signs and Long-term Prognosis of Vertically Transmitted Chlamydia trachomatis Infections. The Pediatric Infectious Disease Journal. 37(9):930-933
Citomegalovirus (ver Actualidad Bibliográfica)
Aproximación diagnóstica a la infección por Citomegalovirus GPI 2022
Revisión y recomendaciones sobre la prevención, diagnóstico y tratamiento de la infección posnatal por citomegalovirus An Pediatr (Barc). 2011;74(1):52.e1—52.e13
Cytomegalovirus, Epstein-Barr virus and varicella zoster virus infection in the first two years of life: a cohort study in Bradford, UK. BMC Infectious Diseases. 2017;17:220
Transmission of Cytomegalovirus, Epstein–Barr Virus, and Herpes Simplex Virus Infections: From the Lucy Australopithecus Epoch to Modern-Day Netherlands J Pediatr. 2016 Mar;170:9-10
Determinants of Ethnic Differences in Cytomegalovirus, Epstein-Barr Virus, and Herpes Simplex Virus Type 1 Seroprevalence in Childhood J Pediatr. 2016 Mar;170:126-134
Symptomatic Cytomegalovirus Infections in the First Year of Life: When Is Antiviral Therapy Conceived to Be Justified? Pediatric Infectious Disease Journal . 36(2):224-227
Caso clínico
Caso clínico CMV GPI 2022
Información a familias
¿Cómo se puede prevenir la infección por el citomegalovirus?
Prevención de la infección por Citomegalovirus en la población general
Citomegalovirus congénito (ver Actualidad Bibliográfica)
Congenital Cytomegalovirus Infection: Update on Diagnosis and Treatment. Microorganisms 2020, 8, 1516.
Documento de consenso de la Sociedad Española de Infectología Pediátrica sobre el diagnóstico y el tratamiento de la infección congénita por citomegalovirus An Pediatr (Barc). 2009;71(6):535–547
Congenital Cytomegalovirus: A European Expert Consensus Statement on Diagnosis and Management. The Pediatric Infectious Disease Journal. 36(12):1205-1213, December 2017.
Congenital cytomegalovirus infection in pregnancy and the neonate: consensus recommendations for prevention, diagnosis, and therapy. The Lancet Infectious Diseases. 2017;17:e177 – e188
Prevalence and Clinical Manifestations of Congenital Cytomegalovirus Infection in a Screening Program in Madrid (PICCSA Study). The Pediatric Infectious Disease Journal. 39(11):1050-1056, November 2020
New findings in congenital cytomegalovirus infection: The spectrum from asymptomatic to symptomatic infection J Pediatr. 2018 Aug;199:3
Hearing Loss and Congenital CMV Infection: A Systematic Review. Pediatrics. 2014;134:972-82.
¿Podemos descartar infección congénita por CMV cuando la reacción en cadena de la polimerasa viral es negativa en la prueba del talón? Enferm Infecc Microbiol Clin. 2014;32(9):570–573
Información a familias
¿Cómo se puede prevenir la infección por el citomegalovirus?
Prevención de la infección por Citomegalovirus en la población general
Clostridium difficile
Clinical Practice Guidelines for Clostridium difficile Infection in Adults and Children: 2017 Update by the Infectious Diseases Society of America (IDSA) and Society for Healthcare Epidemiology of America (SHEA). Clinical Infectious Diseases, Volume 66, Issue 7, 19 March 2018, Pages 987–994, https://doi.org/10.1093/cid/ciy149
Detección de Clostridium difficile toxigénico en pediatría. EnfermInfeccMicrobiol Clin 2018;36:357-61
Epidemiology and Risk Factors for Community Associated Clostridioides difficile in Children. The Journal of Pediatrics, Volume 221, 99 – 106
Trends and Predictors of Clostridium difficile Infection among Children: A Canadian Population-Based Study. J Pediatr. 2018 Nov 15. pii: S0022-3476(18)31548-8
Diagnóstico microbiológico de la infección por Clostridium difficile Enferm Infecc Microbiol Clin 2016; 34: 595-602
Criptosporidium
Cryptosporidiosis. JAMA. 2020;323(3):288. doi:10.1001/jama.2019.18691. https://bit.ly/37NhK9I
Coinfección
Unique Features of Hospitalized Children with Alveolar Pneumonia Suggest Frequent Viral-Bacterial Coinfections The Pediatric Infectious Disease Journal. 39(7):586-590, July 2020.
Viral Bacterial Interactions in Children: Impact on Clinical Outcomes. The Pediatric Infectious Disease Journal. 38 (6S): S14-S19
Association of bacterial coinfections in febrile infants with viral infections. J Pediatr. 2019 Jan; 204: 320-323
Coronavirus
A 14-year Prospective Study of Human Coronavirus Infections in Hospitalized Children: Comparison With Other Respiratory Viruses The Pediatric Infectious Disease Journal. 39(8):653-657, August 2020
The Role of Human Coronavirus Infection in Pediatric Acute Gastroenteritis The Pediatric Infectious Disease Journal. 39(7): 645-649, July 2020.
COVID-19
Institucional
Guía COVID-19. Instituto de Salud Carlos III.
Emerging Infectious Diseases. CDC, (varios artículos)
Guía COVID-19. Instituto de Salud Carlos III.
General
COVID-19 en pediatría: valoración crítica de la evidencia. An Pediatr (Barc). 2021;95:207.e1-207.e13
New variants of SARS-CoV-2. Rev Esp Quimioter 2021; 34(5): 419-428
Epidemiología
Diagnóstico
Acceso a pruebas complementarias para el diagnóstico de enfermedades infecciosas en las consultas de pediatría de atención primaria An Pediatr (Barc). 2021; 94:82-91
Clínica
Documento de manejo clínico del paciente pediátrico con infección por SARS-CoV-2 (7 octubre 2020) – AEP-SEIP-SEUP-SECIP
Manejo del paciente pediátrico ante sospecha de infección por el nuevo coronavirus SARS-CoV-2 en Atención Primaria (COVID-19) (actualizado 11 de junio 2020)
Systematic review of COVID-19 in children shows milder cases and a better prognosis than adults. Acta Paediatr. 2020 Mar 23. doi: 10.1111/apa.15270
Síndrome Inflamatorio Multisistémico
Embarazo y recién nacido
Inmunidad
Revisión narrativa sobre la respuesta inmunitaria frente a coronavirus: descripción general, aplicabilidad para SARS-COV-2 e implicaciones terapéuticas. An Pediatr (Barc). 2020;93:60.e1-60.e7
Efectos indirectos
Well-being of Parents and Children During the COVID-19 Pandemic: A National Survey
COVID-19 and Parent-Child Psychological Well-being
Behavioral and emotional disorders in children during the COVID-19 epidemic.
COVID persistente
RECOMENDACIONES PARA EL MANEJO CLÍNICO DE NIÑOS Y ADOLESCENTES CON COVID-19 PERSISTENTE EN CATALUÑA.
Long COVID in Children: Observations From a Designated Pediatric Clinic. The Pediatric Infectious Disease Journal. 40(12):e509-e511, December 2021.
Escolarización
Why schools probably aren’t COVID hotspots. Young children are unlikely to spread the virus — but older kids are more at risk, say researchers. Nature 2020; 587: 17
Questions and answers on COVID-19: Children aged 1 – 18 years and the role of school settings. ECDC
COVID-19 in children and the role of school settings in transmission – first update : European Centre for Disease Prevention and Control. COVID-19 in children and the role of school settings in transmission – first update. Stockholm; 2020. Erratum 12 January 2021
Tratamiento
Coronavirus Disease 2019 (COVID-19) Pharmacologic Treatments for Children: Research Priorities and Approach to Pediatric Studies, Clinical Infectious Diseases, Volume 72, Issue 6, 15 March 2021, Pages 1067–1073, https://doi.org/10.1093/cid/ciaa885
Tratamientos potenciales para COVID-19 (INFECCIÓN POR SARS-CoV2). GPI 2020
Vacunas
Casos clínicos
Para padres:
Coronavirus (COVID-19): lo que los padres deben saber. AEPap
Preguntas y respuestas sobre COVID-19 . Ministerio
Preguntas y respuestas pacientes sobre COVID-19 – SERPE/AEP
Enfermedad por nuevo coronavirus (COVID-19) – En Familia AEP
Coronavirus (COVID-19): lo que los padres deben saber – UNICEF
Dacriocistitis
Presentation, Diagnostic Evaluation, Management, and Rates of Serious Bacterial Infection in Infants With Acute Dacryocystitis Presenting to the Emergency Department. The Pediatric Infectious Disease Journal. 39(12):1065-1068, December 2020.
Dengue (ver Actualidad Bibliográfica)
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Indicadores tempranos de infección por dengue en niños. An Pediatr (Barc). 2006; 64: 523-9.
Casos clínicos de patología importada GPI 2014
Información a familias
Dengue: ¿qué debemos saber? Familia y Salud 2016
Dengue en Familia
Dengue congénito (ver Actualidad Bibliográfica)
Dengue during pregnancy and adverse fetal outcomes: a systematic review and meta-analysis. Lancet Infect Dis. 2016 Mar 3. pii: S1473-3099(16)00088-8.
Derivación ventrículo peritoneal (ver Actualidad Bibliográfica)
Cerebrospinal Fluid Shunt Infection: Emerging Paradigms in Pathogenesis that Affect Prevention and Treatment. J Pediatr. 2018 Dec 6. pii: S0022-3476(18)31673-1
Fever in a child with cerebrospinal fluid access device or shunt: a pragmatic approach to management Archives of Disease in Childhood 2017;102:366-370.
Dermatitis perianal (ver Actualidad Bibliográfica e infecciones cutáneas)
Dermatitis perianal Guía ABE
Dermatitis perianal estreptocócica: estudio clínico-epidemiológico de 95 episodios. Rev Pediatr Aten Primaria. 2020;22:131-8.
Diarrea (ver Actualidad Bibliográfica y GEA)
Gastroenteritis aguda Guía ABE
Clinical Practice Guidelines for the Diagnosis and Management of Infectious Diarrhea, Infectious Diseases Society of America Clinical Infectious Diseases, 2017; 65(Issue 12): 29 November 2017, Pages 1963–1973,
GBD 2017 Diarrhoeal Disease Collaborators. Quantifying risks and interventions that have affected the burden of diarrhoea among children younger than 5 years: an analysis of the Global Burden of Disease Study 2017. Lancet Infect Dis. 2020;20:37-59
Viral gastroenteritis. Lancet. 2018;392(10142):175-186.
Tratamiento de la gastroenteritis aguda (GEA) Rev Pediatr Aten Primaria. Vol. 19. N.º 75. Septiembre 2017. Sección Leído, comenta 2 publicaciones:
Characteristics of bacterial pathogens associated with acute diarrhea in children under 5 years of age: a hospital-based cross-sectional study. BMC Infect Dis. 2016 Jun 7;16(1):253.
Enteropatógenos y antibióticos (Revisión) : Enferm Infecc Microbiol Clin. 2015 Aug 12. pii: S0213-005X(15)00273-6. doi: 10.1016/j.eimc.2015.06.015. PMID:26277207
Diarrea crónica
Infections and Chronic Diarrhea in Children. The Pediatric Infectious Disease Journal. 40(7):e255-e258, July 2021.
Información a familias
Alimentación en la Diarrea Aguda Familia y Salud
Antidiarreicos ¿Cómo actuar si mi hijo tiene diarrea? Familia y Salud
Decálogo de la DIARREA AGUDA Familia y Salud
Diarrea del viajero Familia y Salud
Gastroenteritis Familia y Salud
Diarrea en viajeros
Multiplex PCR reveals a high prevalence of multiple pathogens in traveller’s diarrhoea in children. Arch Dis Child. 2019 Feb;104(2):141-146
Travelers’ Diarrhea in Children: What Have We Learnt? Pediatr Infect Dis J. 2016 Jun;35(6):698-700
Travelers’ Diarrhea in Children at Risk: An Observational Study From a Spanish Database Pediatr Infect Dis J. 2016 Apr;35(4):392-5
Diarrea del viajero Enferm Infecc Microbiol Clin 2016;34:579-84
Difteria
Nuevo caso mortal por difteria ecdc marzo 2016
Difteria: COMUNICADO OFICIAL DE LA ASOCIACIÓN ESPAÑOLA DE PEDIATRIA (AEP)
Información a familias
Todo lo que hay que saber sobre la difteria Familia y Salud 2015
Vacuna de la difteria enFamilia
Discinesia ciliar primaria
Understanding Primary Ciliary Dyskinesia and Other Ciliopathies. J Pediatr. 2021 Mar;230:15-22.e1. doi: 10.1016/j.jpeds.2020.11.040
Discitis
The Etiology, Clinical Presentation and Long-term Outcome of Spondylodiscitis in Children Pediatr Infect Dis J. 2016 Apr;35(4):e102-6
Cervical Discitis in Children. Pediatr Infect Dis J. 2015 Jul;34(7):794-5
Drepanocitosis
Antibiotic Prophylaxis for Children With Sickle Cell Anemia. Pediatrics. 2018; 141. pii: e20172182.
Prophylactic antibiotics for preventing pneumococcal infection in children with sickle cell disease. Cochrane DatabaseofSystematicReviews 2017, Issue 10. Art. No.: CD003427. DOI: 10.1002/14651858.CD003427.pub4
Ébola (ver Actualidad Bibliográfica)
INFORME TÉCNICO DE CONSENSO DE SOCIEDADES CIENTÍFICAS SOBRE LA ENFERMEDAD POR VIRUS ÉBOLA EN NIÑOS SEIP, SEUP, SECIP, AEPap, SEPEAP, AEP. Octubre 2014.
Ebola The Pediatric Infectious Disease Journal. 39(10):882, October 2020.
Ebola virus disease in children presents special challenges J Pediatr. 2017 Mar;182:1
Clinical Features and Outcome of Ebola Virus Disease in Pediatric Patients: A Retrospective Case Series J Pediatr. 2017 Mar;182:378-381
Enfermedad por virus ebola: actualización Enferm Infecc Microbiol Clin 2016;34:452-60
Emergencia de salud pública: el brote por el virus de ébola en Africa Occidental
Ebola Virus Disease among Children in West Africa N Engl J Med 2015; 372: 1274-1277
Ebola in children: epidemiology, clinical features, diagnosis and outcomes. Pediatr Infect Dis J. 2015; 34: 314-6
Ebola Virus Disease: Focus on Children Pediatr Infect Dis J. 2015; 34: 893.897.
Ebola virus disease BMJ 2014; 349:g7348-
Ebola Virus Disease Outcomes in Sierra Leone NEJM 2014, October 29.
The First 9 Months of the Epidemic and Forward Projections. N Engl J Med 2014
Información a familias
Todo lo que hay que saber sobre el ébola Familia y Salud
¿Cómo viven y sufren los niños la epidemia de Ébola? Familia y Salud
Enfermedad por el virus del Ébola En Familia
Eczema herpeticum
Vesículas en la era vacunal, ya no todo es varicela. Rev Pediatr Aten Primaria. 2021;23:89-91.
Frequency and Clinical Features Associated With Eczema Herpeticum in Hospitalized Children With Presumed Atopic Dermatitis Skin Infection The Pediatric Infectious Disease Journal. 39(4):263-266, April 2020.
Ehrlichiosis (ver garrapatas)
Encefalitis
Epidemiology and Etiology of Severe Childhood Encephalitis in The Netherlands. The Pediatric Infectious Disease Journal. 39(4):267-272, April 2020.
Epidemiology of Meningitis and Encephalitis in Infants and Children in the United States, 2011–2014. The Pediatric Infectious Disease Journal. 38(1):37-41
Infectious and Autoimmune Causes of Encephalitis in Children Pediatrics June 2020, 145 (6) e20192543; DOI: https://doi.org/10.1542/peds.2019-2543
Prospective Evaluation of Childhood Encephalitis: Predisposing Factors, Prevention and Outcome. The Pediatric Infectious Disease Journal. 39(12):e417-e422, December 2020
Endocarditis
Guía clínica para la prevención de la Endocarditis infecciosa. An Pediatr (Barc). 2014; 80(3):187.e1—187.e5
Clinical Characteristics of Infective Endocarditis in Children. The Pediatric Infectious Disease Journal. 38(5):453-458
Enterovirus (ver Actualidad Bibliográfica)
Patología neurológica aguda por enterovirus: revisión de casos clínicos en un hospital andaluz de tercer nivel tras brote epidémico de Cataluña. An Pediatr (Barc).2018;89:249-51
Brote de infección por enterovirus causantes de afectación neurológica grave en un hospital terciario. An Pediatr (Barc).2018;89:378-81
Enterovirus y complicaciones neurológicas An Pediatr 2017;86:107-9
INFECCIONES POR ENTEROVIRUS. REVISIÓN DE LA SITUACIÓN EN ESPAÑA . SEIP 2016
Especial Enterovirus junio 2016
Global emergence of enterovirus D68: a systematic review. Lancet Infect Dis. 2016; 16(5):e64-e75
Enterovirus Infections of the Central Nervous System in Children: An Update . Pediatr Infect Dis J. 2016 May;35(5):567-9.
Rapid Risk Assessment: Outbreak of enterovirus A71 with severe neurological symptoms among children in Catalonia, Spain European Centre for Disease Prevention and Control. Outbreak of enterovirus A71 with severe neurological symptoms among children in Catalonia, Spain 14 June 2016. Stockholm: ECDC
Clinical Characterization of Children Presenting to the Hospital with Enterovirus D68 Infection During the 2014 Outbreak in St. Louis Pediatr Infect Dis J. 2016 May;35(5):481-7
Información a familias
¿Qué son las infecciones por enterovirus? Familia y salud
Los enterovirus: ¿pueden causar problemas neurológicos? Familia y salud
Eosinofilia (ver Actualidad Bibliográfica)
Aproximación clínica a la eosinofilia importada Enferm Infecc Microbiol Clin 2016;34:661-84
Diagnóstico y tratamiento de la eosinofilia importada en viajeros e inmigrantes: recomendaciones de la Sociedad Española de Medicina Tropical y Salud Internacional (SEMTSI) Rev Esp Quimioter 2017;30(1):62-78.
Epidemiologia enfermedades prevenibles
Eritrovirus (antes Parvovirus)
Infecciones por Erythrovirus B19. Seis años de seguimiento en población adulta y pediátrica. An Pediatr (Barc).2019;90:280-4
Eritema migratorio (ver garrapatas y Actualidad Bibliográfica))
Escabiosis
Información a familias
Sarna Familia y Salud
Escarlatina
Escarlatina Guia ABE
Archivist: Scarlet fever—the value of microbiological global surveillance. Archives of Disease in Childhood 2019;104:1173
Managing scarlet fever. BMJ 2018;362:k3005 doi: 10.1136/bmj.k3005
The return of scarlet fever. . . and other stories. BMJ 2018;361:k1487
The resurgence of scarlet fever in China. Lancet Infect Dis. 2018 Aug;18(8):823-824.
Resurgence of scarlet fever in England, 2014-16: a population-based surveillance study. Lancet Infect Dis. 2018;18(2):180-7
Escarlatina: una faringoamigdalitis exantemática no tan típica (a propósito de 171 casos) Enferm Infecc Microbiol Clin 2016;34:422-6
Escarlatina de repetición: una entidad frecuente. An Pediatr.2017;87:232-3
Hallazgos clínicos inusuales en un brote de escarlatina Rev Pediatr Aten Primaria. 2016;18:231-41.
Información a familias
Esquistosomiasis
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Could This Child Have Schistosomiasis?: When to Suspect It and What to Do About It. The Pediatric Infectious Disease Journal. 39(7):e125-e129, July 2020.
Estafilococos (ver Actualidad Bibliográfica)
·Staphylococcus aureus Bacteremia in Children Aged 5-18 Years—Risk Factors in the New Millennium. J Pediatr. 2018 Dec;203:108-115.e3. doi: 10.1016/j.jpeds.2018.07.093
Staphylococcus aureus Bacteremia in Children: Antibiotic Resistance and Mortality. The Pediatric Infectious Disease Journal. 38(5):459-463
Factores de riesgo de focos secundarios de infección en niños con bacteriemia por Staphylococcus aureus adquirida en la comunidad. Estudio de cohorte 2010-2016. Enferm Infecc Microbiol Clin. 2018 Oct;36(8):493-497
Risk Factors for Complications in Children with Staphylococcus aureus Bacteremia J Pediatr. 2019 May;208:214-220.e2
Estreptococo (ver Actualidad Bibliográfica)
Invasive Group A Streptococcus Infection in Children in Central Israel in 2012–2019. The Pediatric Infectious Disease Journal. 40(7):612-616, July 2021
Infecciones invasoras por Streptococcus pyogenes (2011-2018): serotipos y presentación clínica. An Pediatr (Barc). 2020;92:351-8
Clinical Description and Outcomes of Australian Children With Invasive Group A Streptococcal Disease. The Pediatric Infectious Disease Journal. 39(5):379-384, May 2020
Enfermedad invasiva por Streptococcus pyogenes: cambios en la incidencia y factores pronósticos. An Pediatr (Barc). 2019;91:286-95
Infecciones invasivas por estreptococo del grupo A y por meningococo: incertidumbres y certezas. An Pediatr (Barc). 2019;91:283-5.
Enfermedad invasiva por Streptococcus pyogenes: ingresos durante 6 años. Enferm Infecc Microbiol Clin 2018;36:352-6
Infección por estreptococo pyogenes en la edad pediátrica: desde faringoamigdalitis aguda a infecciones invasivas An Pediatr (Barc) 2018;88:75-81
Síndrome de shock tóxico estreptocócico. Rev Pediatr Aten Primaria. 2020;22:59-62.
Cambios evolutivos en las tasas y fenotipos de resistencia de Streptococcus pyogenes en una población pediátrica de Asturias, España (2005-2015) Rev Esp Quimioter 2017; 30(2):90-95
HOUSEHOLD TRANSMISSION OF INVASIVE GROUP A STREPTOCOCCUS INFECTIONS IN ENGLAND: A POPULATION-BASED STUDY, 2009, 2011 TO 2013 Eurosurveillance, Volume 22, Issue 19, 11 May 2017
QUESTION 1: Are household contacts of patients with invasive group A streptococcal disease at higher risk of secondary infection? Arch Dis Child 2016; 101:198-201
Invasive Group A Streptococcal Infections in Children: A Nationwide Survey in Finland Pediatr Infect Dis J. 2016 Feb; 35(2): 123-8
Rapid Diagnostic Tests for Group A Streptococcal Pharyngitis: A Meta-analysis. Pediatrics 2014; 134:771-781
Streptococcal Serology: Secrets for the Specialist Pediatr Infect Dis J. 2015 Nov;34(11):1250-2
Información a familias
Qué pasa con los portadores, ¿es grave la presencia de Estreptococo pyogenes en la garganta de mi hijo? Familia y Salud
¿Qué infecciones puede producir Estreptococo pyogenes en los niños? Familia y Salud
Exantemas (ver Actualidad Bibliográfica)
Exantemas máculopapulosos (algoritmo AEPap 2016)
Exantemas vesículo-ampollosos (algoritmo AEPap 2016)
Exantemas purpúricos petequiales (algoritmo AEPap 2016)
NIÑO CON EXANTEMA, MAMA EMBARAZADA. Documento GPI 2016
Fiebre y exantema Guía ABE 2020
Caso clínico: NIÑO CON EXANTEMA, MAMA EMBARAZADA GPI 2016
Información a familias
Los exantemas en los niños, ¡aprende a conocerlos! Familia y Salud
¿Qué es un sarpullido o exantema? Familia y Salud
Exantema súbito Familia y Salud
Exantemas virales en la infancia, ¿qué son? Familia y Salud
Megaloeritema Familia y Salud
Síndrome boca mano pie Familia y Salud
¿Qué es el Síndrome de Gianotti-Crosti? Familia y Salud
Faringoamigdalitis (ver Actualidad Bibliográfica)
Actualización del documento de consenso sobre el diagnóstico y tratamiento de la faringoamigdalitis aguda. Anales de Pediatría, 2020; 93: 206.e1-206.e8
Faringoamigdalitis. GVR AEPap enero-2019
Algoritmo faringoamigdalitis. Algoritmo AEPap GPI 2015
Documento de consenso sobre el diagnóstico y tratamiento de la faringoamigdalitis aguda. An Pediatria (Barc).2011;75(5):342
Técnicas de detección rápida del antígeno estreptocócico Guía ABE
Test rápido de detección de antígeno estreptocócico en faringoamigdalitis: impacto sobre el uso de antibióticos RevPediatr Aten Primaria. 2017;19:345:54.
Beta-Hemolytic Nongroup A Streptococcal Pharyngitis in Children. J Pediatr. 2018 Dec 6. pii: S0022-3476(18)31555-5
Clinical Practice Guideline for the Diagnosis and Management of Group A Streptococcal Pharyngitis: 2012 Update by the Infectious Diseases Society of America
Principles of Judicious Antibiotic Prescribing for Bacterial Upper Respiratory Tract Infections in Pediatrics From the American Academy of Pediatrics/ Clinical ReportCOMMITTEE ON INFECTIOUS DISEASES.
Información a familias
Dolor de garganta en Familia
Faringoamigdalitis aguda, tratamos con antibióticos o no Familia y Salud
Qué pasa con los portadores, ¿es grave la presencia de Estreptococo pyogenes en la garganta de mi hijo? Familia y Salud
¿Qué infecciones puede producir Estreptococo pyogenes en los niños? Familia y Salud
¿Faringoamigdalitis recurrentes? Qué es el síndrome PFAPA. Familia y Salud
Fibrosis quística (ver Actualidad Bibliográfica)
Recent advances in the management of cystic fibrosis Arch Dis hild 2014; 99:1033-1036
Fiebre (ver Actualidad Bibliográfica)
Manejo del paciente pediátrico con fiebre sin foco. FSF, presentación
Fiebre sin foco en el menor de 3 años Guía ABE 2018
Fiebre sin foco en el niño menor de 36 meses Algoritmo AEPap 2015
Evaluation and Management of Well-Appearing Febrile Infants 8 to 60 Days Old. Pediatrics, Aug 2021, 148 (2) e2021052228
2016 Update of the Italian Pediatric Society Guidelines for Management of Fever in Children J Pediatr. 2017 Jan;180:177-183.e1
Does prophylactic paracetamol prevent fever after vaccination in infants? Arch Dis Child 2015;100: 1178-1181
Lack of Accuracy of Body Temperature for Detecting Serious Bacterial Infection in Febrile Episodes Pediatr Infect Dis J. 2015 Sep; 34(9):940-4.
Información a familias
Fiebre Familia y Salud
Fiebre en el niño, ¿cuándo hay que llevarlo al hospital? Familia y Salud
Fiebre SEUP (también disponible información en chino, árabe y rumano)
Fiebre amarilla
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Fiebre amarilla (vacuna)
Yellow Fever Vaccination In EGG-Allergic Children. The Pediatric Infectious Disease Journal. 39(6):e76-e78, June 2020.
Fiebre botonosa o exantemática mediterránea (ver garrapatas)
Fiebre y exantema
Fiebre y exantema Guía ABE 2020
Fiebre hemorrágica
Viral haemorrhagic fever in children Arch Dis Child. 2016 May;101(5):461-8.
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Fiebre hemorrágica Crimea-Congo (ver garrapatas)
Fiebre del Nilo
Protocolo de atención a niños con sospecha de enfermedad por virus del Nilo Occidental
West Nile virus outbreak in humans and epidemiological surveillance, west Andalusia, Spain, 2016. Euro Surveill. 2018;23(14):pii=17-00261. https://doi.org/10.2807/1560-7917.ES.2018.23.14.17-00261
Fiebre del Nilo. Ministerio Sanidad
Fiebre del Nilo occidental. ISCIII
Fiebre recurrente endémica (ver garrapatas)
Fiebre reumática
Adolescente con corea de inicio agudo: a propósito de una entidad olvidada. Rev Pediatr Aten Primaria. 2021;23:417-9.
Stay the Course: Targeted Evaluation, Accurate Diagnosis, and Treatment of Streptococcal Pharyngitis Prevent Acute Rheumatic Fever. J Pediatr. 2020 Jan;216:208-212
Fiebre sin foco (ver Actualidad Bibliográfica)
Manejo del paciente pediátrico con fiebre sin foco. FSF, presentación
Fiebre sin foco en el menor de 3 años Guía ABE 2018
Fiebre sin foco en el niño menor de 36 meses Algoritmo AEPap 2015
Evaluation and Management of Well-Appearing Febrile Infants 8 to 60 Days Old. Pediatrics (2021) 148 (2): e2021052228.
Fiebre tifoidea
Fiebre tras un viaje internacional (Ver también Viajes internacionales)
Fiebre tras un viaje internacional. Guía ABE
Etiology and outcome of febrile children coming from the tropics. Enferm Infecc Microbiol Clin. 2021;39:498-502
Evaluación posviaje del niño viajero Algoritmo AEPap 2017
Fever in the returning child traveller: approach to diagnosis and management. Arch Dis Child 2014; 99: 938-943
Management of Children with Travel-related Illness Evaluated in a Pediatric Emergency Room . Pediatr Infect Dis J 2015;34:1279–1282
Differential Diagnosis of Illness in Travelers Arriving From Sierra Leone, Liberia or Guinea: A Cross-sectional Study From the GeoSentinel Surveillance Network. Ann Intern Med. 2015;162:757–764.
Filarias
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Fosfomicina
Uso actual de la fosfomicina: del laboratorio a la práctica clínica . Enferm Infecc Microbiol Clin. 2019; 37(1):1–3
Garrapatas (ver Actualidad Bibliográfica y entidades concretas)
Enfermedades transmitidas por garrapatas. Del campo a tu consulta
Enfermedades transmitidas por garrapatas en pediatría. Documento GPI 2017
Espectro de las enfermedades transmitidas por garrapatas junio 2016
http://www.saludcastillayleon.es/ciudadanos/es/sanidadambiental/enfermedades-transmitidas-garrapatas
Brief Report: Autochthonous Crimean–Congo Hemorrhagic Fever in Spain N Engl J Med. 2017 Jul 13;377(2):154-161
Focus on Research: Crimean–Congo Hemorrhagic Fever in Spain — New Arrival or Silent Resident? N Engl J Med. 2017 Jul 13;377(2):106-108
Molecular (ticks) and serological (humans) study of Crimean-Congo hemorrhagic fever virus in the Iberian Peninsula, 2013–2015 Estudio molecular (garrapatas) y serológico (humanos) del virus de la fiebre hemorrágica de Crimea-Congo en la Península Ibérica, 2013–2015 Enferm Infecc Microbiol Clin 2017;35:344-7
Optimización del manejo de la mordedura de garrapata: estudio pre-postintervención An Pediatr (Barc). 2021;94:109-11
Protocolo de Vigilancia de la Fiebre Hemorrágica Crimea-Congo adaptado a la Comunidad de Madrid junio 2017
Casos de fiebre de Crimea Congo en humanos. Fecha de información inicial alerta 01.09.2016 Ministerio Sanidad
FIEBRE HEMORRÁGICA DE CRIMEA CONGO Comunidad de Madrid octubre 2016
Fiebre hemorrágica de Crimea-Congo OMS 2013
Molecular analysis of Crimean-Congo hemorrhagic fever virus and Rickettsia in Hyalomma marginatum ticks removed from patients (Spain) and birds (Spain and Morocco), 2009-2015. Ticks Tick Borne Dis. 2016 Jul;7(5):983-7
Crimean-Congo hemorrhagic fever irus in ticks from migratory birds, Morocco. Emerg Infect Dis. 2013 Feb;19(2):260-3
Migratory Birds, Ticks, and Crimean-Congo Hemorrhagic Fever Virus Emerg Infect Dis. 2012; 18: 2095-97
Crimean-Congo Hemorrhagic Fever Virus in Ticks, Southwestern Europe, 2010 Emerging Infectious Diseases • www.cdc.gov/eid • Vol. 18, No. 1, January 2012 179-180
Información a familias
¿Pueden prevenirse las enfermedades transmitidas por garrapatas? Familia y Salud 2016
Enfermedades transmitidas por garrapatas: Fiebre botonosa Familia y Salud 2016
Enfermedades transmitidas por garrapatas: ¿Qué es la enfermedad de Lyme? Familia y Salud 2017
Gastritis (ver Helicobacter pylori )
Información a familias
Gastritis y úlcera péptica en la infancia Familia y Salud
GEA (ver Actualidad Bibliográfica y diarrea)
Gastroenteritis aguda Guía ABE
Clinical Practice Guidelines for the Diagnosis and Management of Infectious Diarrhea, Infectious Diseases Society of America Clinical Infectious Diseases, 2017; 65(Issue 12): 29 November 2017, Pages 1963–1973,
Gastroenteritis aguda bacteriana: 729 casos reclutados por una red nacional de atención primariaAn Pediatr.2017;87:128-34
Attended Acute Gastroenteritis Across the Age Spectrum: Results from the Medically Attended Acute Gastroenteritis Study in the United States, Clinical Infectious Diseases, Volume 73, Issue 4, 15 August 2021, Pages e913–e920, https://doi.org/10.1093/cid/ciab033
Diagnóstico rápido de las infecciones del tracto gastrointestinal por parásitos, virus y bacterias Enferm Infecc Microbiol Clin 2017;35:367-76
Viral gastroenteritis. Lancet. 2018;392(10142):175-186.
Tratamiento de la gastroenteritis aguda (GEA) Rev Pediatr Aten Primaria. Vol. 19. N.º 75. Septiembre 2017. Sección Leído, comenta 2 publicaciones:
Clinical practice guideline for the treatment of pediatric acute gastroenteritis in the outpatient setting. J Pediatr Health Care. 2016;30:610-6. Comentado en Medscape. Y Comparison of recommendations in clinical practice guidelines for acute gastroenteritis in children. J Pediatr Gastroenterol Nutr. 2016;63:226-35.
Characteristics of bacterial pathogens associated with acute diarrhea in children under 5 years of age: a hospital-based cross-sectional study. BMC Infect Dis. 2016 Jun 7;16(1):253.
Enteropatógenos y antibióticos (Revisión) : Enferm Infecc Microbiol Clin. 2015 Aug 12. pii: S0213-005X(15)00273-6. doi: 10.1016/j.eimc.2015.06.015. PMID:26277207
GBD Diarrhoeal Diseases Collaborators. Estimates of global, regional, and national morbidity, mortality, and aetiologies of diarrhoeal diseases: a systematic analysis for the Global Burden of Disease Study 2015. Lancet InfectDis. 2017;17:909-948.
Giardia
Giardiasis. BMJ 2016; 355:i5369
Información a familias
Giardiasis y Diarrea por Giardia Familia y Salud
Gripe (ver Actualidad Bibliográfica)
Sistema de vigilancia de la gripe en España Instituto de Salud Carlos III.
Informes semanales de Vigilancia de la Gripe en España Instituto de Salud Carlos III.
Gripe Guía ABE 2020
Gripe. Pruebas para la detección rápida del virus Guía ABE 2020
Oseltamivir para el tratamiento de la gripe en niños y adolescentes . An Pediatr (Barc). 2019;90(5):317.e1—317.e8
Neurologic Complications in Children Hospitalized With Influenza Infections: Prevalence, Risk Factors and Impact on Disease Severity The Pediatric Infectious Disease Journal. 39(9):789-793, September 2020.
Hospitalizaciones infantiles asociadas a infección por virus de la gripe en 6 ciudades de España (2014-2016). AnPediatr (Barc).2019;90:86-93
Presentación clínica y tratamiento de los niños hospitalizados por gripe durante cinco temporadas Rev Pediatr Aten Primaria. 2018; 20: e61-e67.
La gripe. Ministerio de Sanidad
Influenza. Lancet. 2017 Aug 12;390(10095):697-708
Influenza. BMJ 2016;355:i6258
Expert opinion on neuraminidase inhibitors for the prevention and treatment of influenza – review of recent systematic reviews and meta-analyses. European Centre for Disease Prevention and Control. Stockholm: ECDC; 2017.
Amantadine and rimantadine for influenza A in children and the elderly. Cochrane Database of Systematic Review.s 2014, Issue 11
Características clínicas y epidemiológicas de la gripe neonatal An Pediatr 2015; 83: 437-8
Efficacy of Maternal Influenza Vaccination Against All-Cause Lower Respiratory Tract Infection Hospitalizations in Young Infants: Results From a Randomized Controlled Trial, Clinical Infectious Diseases, 2017; 65: 1066–1071, https://doi.org/10.1093/cid/cix497.
Información a Familias
Gripe vacuna (ver Actualidad Bibliográfica)
Ministerio Sanidad. Información Campaña Gripe 2020-21. Grupos de Población a vacunar.
Comienza la campaña de vacunación antigripal CAV-AEP. recomendaciones
Comité Asesor de Vacunas (CAV): Recomendaciones CAV vacunación antigripal niños y adolescentes temporada 2020-21
Acceso al capítulo de la vacuna de la gripe en el Manual de Vacunas en línea del CAV-AEP
Flu vaccine and egg allergy Arch Dis Child 2015; 100: 1162
Safety of live attenuated influenza vaccine in young people with egg allergy: multicentre prospective cohort study. BMJ 2015;351: h6291
Vacunación antigripal. Efectividad de las vacunas actuales y retos de futuro Enferm Infecc Microbiol Clin.2015;33:480-90
Cobertura de vacunación antigripal en niños con condiciones de riesgo en Cataluña Enferm Infecc Microbiol Clin. 2015; 33(1):22–26
Vacunación antigripal en grupos de riesgo. Temporada 2013-14 en la Comunidad Valenciana An Pediatr. 2015;83:430-2
Assessing the Evidence: Live Attenuated Influenza Vaccine in Children Younger than 2 Years. A Systematic Review. Pediatr Infect Dis J 2014;33:e106–e115
Existe evidencia de que Pandemrix® (vacuna contra la gripe A/H1N1 con ASO3) puede precipitar el desarrollo de narcolepsia Evid Pediatr. 2013;9:67.
Test de detección rápida de virus de la gripe Documento GPI 2014
Información a Familias
Pronto empieza la campaña de vacunación frente a la gripe. ¡Vacúnate!. Familia y Salud
Vacuna de la gripe Familia y Salud
Haemophilus influenzae (ver Actualidad Bibliográfica)
Invasive Haemophilus influenzae Type b Disease in the Post Hexavalent Era: Ten Years of Molecular Surveillance in Tuscany The Pediatric Infectious Disease Journal. 39(4):294-297, April 2020.
Haemophilus influenzae Prevalence, Proportion of Capsulated Strains and Antibiotic Susceptibility During Colonization and Acute Otitis Media in Children, 2019–2020. The Pediatric Infectious Disease Journal. 40(9):792-796, September 2021.
Epidemiology of Invasive Haemophilus influenzae Disease, Europe, 2007–2014 European Centre for Disease Prevention and Control Country Experts for Invasive Haemophilus influenzae Disease Volume 23, Number 3—March 2017
Haemophilus influenzae A
Epidemiology of Invasive Haemophilus influenzae Serotype a Disease—United States, 2008–2017.The Pediatric Infectious Disease Journal. 40(11):1028, November 2021.
Helicobacter pylori (ver Actualidad Bibliográfica)
Manejo de la infección por Helicobacter pylori en la edad pediátrica. An Pediatr (Barc). 2021;95:383.e1-383.e9
Infección por Helicobacter pylori Guía ABE 2019
Helicobacter pylori: una bacteria a considerar en pediatría de atención primaria Revisado en 2018
Joint ESPGHAN/NASPGHAN Guidelines for the Management of Helicobacter pylori in Children and Adolescents (Update 2016). J Pediatr Gastroenterol Nutr. 2017 Jun;64(6):991-1003
Helicobacter pylori infection in children. BMJ Paediatr Open. 2020; 4(1): e000679. doi: 10.1136/bmjpo-2020-000679. PMID: 32818155
Evidence-based Guidelines From ESPGHAN and NASPGHAN for Helicobacter pylori Infection in children J Pediatr Gastroenterol Nutr. 2011;53(2):230-43
Resistencias antibióticas y tasas de erradicación en infección por Helicobacter pylori. An Pediatr (Barc). 2021;95:431-7
Información a familias
Gastritis y úlcera péptica en la infancia Familia y Salud
Hemocultivo
Hemocultivos en urgencias pediátricas. Guía práctica de recomendaciones: indicaciones, técnica de extracción, procesamiento e interpretación An Pediatr. 2016; 84:294.
The Volume of Pediatric Blood Culture . The Pediatric Infectious Disease Journal. 38(12):e340-e341, December 2019
Hemofagocítico (síndrome)
Hemophagocytic Lymphohistiocytosis and Infections: An Update. The Pediatric Infectious Disease Journal. 38(3): e54-e56
Diagnosing haemophagocytic syndrome Arch Dis Child. 2017 Mar;102(3):279-284
Distinct Laboratory and Clinical Features of Secondary Hemophagocytic Lymphohistiocytosis in Pediatric Visceral Leishmaniasis: A Retrospective Analysis of 127 Children in Andalusia, Spain (2004–2019). The Pediatric Infectious Disease Journal. 40(6):525-530, June 2021.
Hepatitis (ver Actualidad Bibliográfica)
Diagnóstico microbiológico de las hepatitis virales Enferm Infecc Microbiol Clin. 2015;33.e53-e62.
Acute infectious hepatitis in hospitalised children: a British Paediatric Surveillance Unit studyArch Dis Child. 2017 Jul;102(7):628-632
Infecciones víricas emergentes y por virus hepatotropos Enferm Infecc Microbiol Clin 2016;34:508-15
Información a familias
Hepatitis Familia y Salud
Hepatitis A (ver Actualidad Bibliográfica)
Actualización en el diagnóstico, abordaje y prevención de la hepatitis A. Documento GPI 2017
Estudio poblacional de seroprevalencia de anticuerpos frente al virus de la hepatitis A en la Comunidad de Madrid, 2008-2009. Enferm Infecc Microbiol Clin. 2016;34:33-8.
Worldpride Madrid, june 2017, ECDC rapid risk assessment, may 2017
Hepatitis A vacuna (ver Actualidad Bibliográfica)
Vacuna Hepatitis A Manual de vacunas CAV
Update: Recommendations of the Advisory Committee on Immunization Practices for Use of Hepatitis A Vaccine for Postexposure Prophylaxis and for Preexposure Prophylaxis for International TravelMMWR 2018 / 67(43);1216–1220
Immunization Against Hepatitis A in Migrant Children: Three Vaccination Strategies, A Retrospective Study. The Pediatric Infectious Disease Journal. 39(2):164-169
Single-dose Universal Hepatitis A Immunization in One-year-old Children in Argentina: High Prevalence of Protective Antibodies up to 9 Years After Vaccination Pediatr Infect Dis J. 2016 Dec;35(12):1339-1342.
Información a familias
Vacuna de la Hepatitis A Familia y Salud
Hepatitis B (ver Actualidad Bibliográfica)
Hepatitis B Recommendations Updated JAMA. 2018;319(8):762. doi:10.1001/jama.2018.0754
Prevention of Hepatitis B Virus Infection in the United States: Recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep 2018;67(No. RR-1):1–31. DOI: http://dx.doi.org/10.15585/mmwr.rr6701a1.
Question 1: Should newborns of mothers with isolated antibodies to hepatitis B core antigen be immunised? Arch Dis Child 2014;99:1055-1057
Systematic review on hepatitis B and C prevalence in EU/EE. European Centre for Disease Prevention and Control. Systematic review on hepatitis B and C prevalence in the EU/EEA. Stockholm: ECDC; 2016
The natural course of HBV infection J Pediatr . 2014; 165: 647-9
Management of chronic hepatitis B infection Arch Dis Child 2014;99:1037-1042
Children with Chronic Hepatitis B in the United States and Canada J Pediatr. 2015 Dec;167(6):1287-1294
Factors Affecting the Natural Decay of Hepatitis B Surface Antigen in Children with Chronic Hepatitis B Virus Infection during Long-Term Follow-Up. The Journal of Pediatrics 2014; 165: 767-772.
Two Key Components to Address Chronic Hepatitis B in Children: Detection and Prevention J Pediatr. 2015 Dec;167(6):1186-7
Información a familias
Portadores crónicos de hepatitis B: ¿Un problema actual? Familia y Salud
Portador crónico de Hepatitis B, ¿un problema entre los adolescentes? Familia y Salud
Hepatitis B (trasmisión vertical)
Prevention of Hepatitis B Virus Vertical Transmission: Time for the Next Step. Pediatrics 2015; 135:e1286-e1287
Outcomes of Infants Born to Women Infected With Hepatitis B Pediatrics 2015; 135:e1141-e1147
Discrepant Hepatitis B Surface Antigen Results in Pregnant Women Screened to Identify Hepatitis B Virus Infection. J Pediatr. 2014; 165:773-8.
Hepatitis B vacuna
Hepatitis B Recommendations Updated JAMA. 2018;319(8):762. doi:10.1001/jama.2018.0754
Prevention of Hepatitis B Virus Infection in the United States: Recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep 2018;67(No. RR-1):1–31. DOI: http://dx.doi.org/10.15585/mmwr.rr6701a1.
Vacuna Hepatitis B Manual vacunas CAV-AEP
Antibody Levels and Protection After Hepatitis B Vaccine: Results of a 30-Year Follow-up Study and Response to a Booster Dose J Infect Dis. 2016 Jan 21. pii: jiv748
Hepatitis C (ver Actualidad Bibliográfica)
Treatment of Hepatitis C: A New Paradigm toward Viral Eradication. The Journal of Pediatrics, Volume 221, 12 – 22.e1
North American Society for Pediatric Gastroenterology, Hepatology and Nutrition practice guidelines for the diagnosis and management of hepatitis C infection in infants, children, and adolescents. J Pediatr Gastroenterol Nutr 2012; 54:838–55
Hepatitis C virus in children: the global picture Arch Dis Child. 2017 Jul;102(7):672-675
Systematic review on hepatitis B and C prevalence in EU/EE. European Centre for Disease Prevention and Control. Systematic review on hepatitis B and C prevalence in the EU/EEA. Stockholm: ECDC; 2016
Treatment of chronic viral hepatitis C in children and adolescents: UK experience. Arch Dis Child 2014; 99: 505-510
Increasing Prevalence of Hepatitis C among Hospitalized Children Is Associated with an Increase in Substance Abuse Arch Dis Child. 2018 Jan;103(1):71-72
Inactivation of hepatitis C virus infectivity by human breast milk. J Infect Dis 2013; 208:1943
Hepatitis C (trasmisión vertical)
North American Society for Pediatric Gastroenterology, Hepatology and Nutrition practice guidelines for the diagnosis and management of hepatitis C infection in infants, children, and adolescents. J Pediatr Gastroenterol Nutr 2012; 54:838–55
Vertical transmission of hepatitis C virus: systematic review and meta-analysis. Clin Infect Dis. 2014 Sep 15;59(6):765-73
Reducing risk for mother-to-infant transmission of hepatitis C virus: a systematic review for the U.S. PreventiveServices Task Force. Ann Intern Med 2012.
Inactivation of hepatitis C virus infectivity by human breast milk. J Infect Dis 2013; 208:1943
Hepatitis D (ver Actualidad Bibliográfica)
Hepatitis D in Children Journal of Pediatric Gastroenterology & Nutrition 2015; 61: 271-281
Hepatitis E (ver Actualidad Bibliográfica)
Hepatitis E in the EU/EEA, 2005–2015. European Centre forDiseasePrevention and Control Ecdc Stockholm: ECDC; 2017.
Hepatitis E: an emerging global disease – from discovery towards control and cure J Viral Hepat. 2015 Sep 6
Hepatitis E in Italy: 5 years of national epidemiological, virological and environmental surveillance, 2012 to 2016. Euro Surveill. 2018;23(41):pii=1700517. https://doi.org/10.2807/1560-7917.ES.2018.23.41.1700517
Herpes (ver Actualidad Bibliográfica)
Infecciones por virus del herpes simple 1 y 2 Guía ABE 2019
Infecciones por virus herpes simple. GPI 2017
Guía de la Sociedad Española de Infectología Pediátrica sobre prevención, diagnóstico y tratamiento de la infección neonatal por virus herpes simplex An Pediatr (Barc).2018; 89: 64.e1-64.e10
Potential Transmission of Herpes Simplex Virus Via Vaginal Seeding. Pediatr Infect Dis J. 2018 Nov;37(11):e278
Información a familias
Las “calenturas” o herpes labial Familia y Salud
Caso clínico
Herpes zoster y varicela (ver Varicela y Actualidad Bibliográfica)
Tratamiento con aciclovir en varicela y herpes zoster. GPI 2018
Epidemiology of pediatric herpes zoster after varicella infection: a population-based study. Pediatrics. 2015; 135: e565-71.
La vacuna de la varicela parece reducir el herpes zóster en la población vacunada pediátrica Evid Pediatr. 2016;12:65
Decreased varicella and increased herpes zoster incidence at a sentinel medical deputising service in a setting of increasing varicella vaccine coverage in Victoria, Australia, 1998 to 2012 Euro Surveill. 2014 Oct 16;19(41). pii: 20926.
Información a familias
Varicela ¿qué es, qué hacer? Familia y Salud
Tengo una culebrina ¿qué es? Familia y Salud
Hidatidosis
Higiene y prevención
Committee on Infectious Diseases. Infection Prevention and Control in Pediatric Ambulatory Settings. Pediatrics. 2017;140. pii: e20172857.
Recomendaciones para la desinfección y esterilización de los materiales sanitarios PRAN AEMPS 2017
Recomendaciones para la bioseguridad, limpieza e higiene ambiental PRAN AEMPS 2017
Recomendaciones sobre precauciones estándar y precauciones basadas en la transmisión de microorganismos PRAN AEMPS 2017
Effectiveness of a Hand Hygiene Program at Child Care Centers: A Cluster Randomized Trial. Pediatrics Nov 2018, 142 (5) e20181245; DOI: 10.1542/peds.2018-1245
Fomite-mediated transmission as a sufficient pathway: a comparative analysis across three viral pathogens. BMC Infectious Diseases 2018 18:540
Survival of an Enveloped Virus on Toys. Pediatr Infect Dis J. 2016 Aug;35(8):923-4
Historia
Algunos aspectos de infectología pediátrica en el pasado Cuadernos de Historia de la Pediatría Española nº 12
HTLV-1
HTLV-1 infection: An emerging risk. Pathogenesis, epidemiology, diagnosis and associated diseases. Rev Esp Quimioter 2019; 32(6): 485-496.
Infecciones bacterianas/virales (ver Marcadores en Actualidad Bibliográfica))
Infecciones congénitas: Ver también Chagas, citomegalovirus, hepatitis C, herpes, rubeola, toxoplasmosis, tuberculosis, varicela, VIH.
Infectious causes of microcephaly: epidemiology, pathogenesis, diagnosis, and management. Lancet InfectDis. 2018;18(1):e1-e13.
TORCH Infections Clin Perinatol 2015; 42: 77–103
Diagnóstico de infección congénita. Enferm Infecc Microbiol Clin. 2011;29(Supl 5):15-20
Procedimientos en Microbiología Clínica. Recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica. Estudios serológicos en la prevención de la infección congénita y perinatal. Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica; 2004; n.º 4
Información a familias:
Preparando un embarazo en Familia
Infecciones cutáneas (ver Actualidad Bibliográfica)
Documento de consenso SEIP-AEPAP-SEPEAP sobre la etiología, el diagnóstico y el tratamiento de las infecciones cutáneas bacterianas de manejo ambulatorio.An Pediatr. 2016;84:121.e1-121.e10
Infecciones de la piel y partes blandas (I): impétigo, celulitis, absceso Guía ABE
Infecciones de la piel y partes blandas (III): mordeduras y picaduras (tratamiento y profilaxis) Guía ABE
Manejo práctico de mordeduras en Atención Primaria y en nuestro medio. Rev Pediatr Aten Primaria. 2015; 17: 263-70.
Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America Clin Infect Dis. 2014 Jul 15;59(2):e10-52.
Clinical practice guidelines for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children. Clin Infect Dis. 2011;52:285—92.
Influence of real-world characteristics on outcomes for patients with methicillin-resistant Staphylococcal skin and soft tissue infections: a multi-country medical chart review in Europe.BMC Infectious Diseases 2014, 14:476 (2 September 2014)
Clinical Perineal Streptococcal Infection in Children: Epidemiologic Features, Low Symptomatic Recurrence Rate after Treatment, and Risk Factors for Recurrence J Pediatr. 2015; 167: 687-693.e2
Clindamycin versus Trimethoprim-Sulfamethoxazole for Uncomplicated Skin Infections. N Engl J Med 2015; 372: 1093-103.
Furunculosis recurrente familiar producida por un clon comunitario de Staphylococcus aureus resistente a meticilina (SARM) multirresistente productor de leucocidina de Panton Valentine (LPV) Enferm Infecc Microbiol Clin. 2015; 33: 496-8.
Información a familias
Le ha salido una pupa, ¿será un impétigo? Familia y Salud
Impétigo Familia y Salud
Impétigo: una infección de la piel frecuente en Familia
Celulitis enFamilia
Infecciones en derivación ventrículo peritoneal (ver Actualidad Bibliográfica)
Cerebrospinal Fluid Shunt Infection: Emerging Paradigms in Pathogenesis that Affect Prevention and Treatment. J Pediatr. 2018 Dec 6. pii: S0022-3476(18)31673-1
Fever in a child with cerebrospinal fluid access device or shunt: a pragmatic approach to management Archives of Disease in Childhood 2017;102:366-370.
Infecciones en pacientes con AIJ tratados con biológicos
Risk of Serious Infections Associated with Biologic Agents in Juvenile Idiopathic Arthritis: A Systematic Review and Meta-Analyses. J Pediatr. 2019 Jan;204:162-171.e3
Infecciones frecuentes
Niño con infecciones recurrentes Algoritmo AEPap 2017
Niño con infecciones recurrentes. GPI 2017
Low Prevalence of Severe Underlying Pathology in Children With Recurrent Respiratory Tract Infections. The Pediatric Infectious Disease Journal. 40(11):e424-e426, November 2021.
Pneumonia, Sinusitis, Influenza and Other Respiratory Illnesses in Acute Otitis Media–Prone Children. The Pediatric Infectious Disease Journal. 40(11):975-980, November 2021.
Recurrent lower respiratory tract infections in children. BMJ 2018;362:k2698
Influencia de la asistencia a guarderías en la frecuentación en Urgencias y Atención Primaria Rev Pediatr Aten Primaria. 2016;18:243-52.
Enfermedad infecciosa y consumo de recursos sanitarios en menores de 2 años que acuden a guarderías An Pediatr. 2015;83:149-59
Información a familias:
Mi hijo tiene muchas infecciones. ¿Puede tener un problema en las defensas? Familia y Salud 2017
¿Puedo reforzar las defensas de mi hijo ? Familia y Salud 2017
¡Estoy preocupado, mi hijo pequeño tiene muchas otitis! Familia y Salud
Infecciones respiratorias (diagnóstico)
Breath Test: Clinical Application of Breath Analysis in Lower Respiratory Tract Infection Diagnosis. The Pediatric Infectious Disease Journal. 40(11):e434-e436, November 2021.
Respiratory Pathogen Detection in Children: Saliva as a Diagnostic Specimen. The Pediatric Infectious Disease Journal. 40(9):e351-e353, September 2021.
Infecciones respiratorias bacterianas de vía superior (ver Actualidad Bibliográfica)
Principles of Judicious Antibiotic Prescribing for Bacterial Upper Respiratory Tract Infections in Pediatrics From the American Academy of Pediatrics/ Clinical Report, the COMMITTEE ON INFECTIOUS DISEASES. Pediatrics 2013;132:1146–1154
Prescripción antibiótica en infecciones respiratorias agudas en atención primaria. An Pediatr.2015;82:412-6
Estimates of the global, regional, and national morbidity, mortality, and aetiologies of lower respiratory tract infections in 195 countries: a systematic analysis for the Global Burden of Disease Study 2015. Lancet Infect Dis. 2017;17:1133-61.
Recurrent lower respiratory tract infections in children. BMJ 2018;362:k2698
Infecciones respiratorias de vía baja
GBD 2017 Lower Respiratory Infections Collaborators. Quantifying risks and interventions that have affected the burden of lower respiratory infections among children younger than 5 years: an analysis for the Global Burden of Disease Study 2017. Lancet Infect Dis. 2020;20:60-79
Infecciones del tracto urinario (ver Actualidad Bibliográfica y bacteriuria asintomática)
Recomendaciones sobre el diagnóstico y tratamiento de la infección urinaria. An Pediatr (Barc).2019;90:400.e1-400.e9
Probability of UTI , UTI Calculator https://uticalc.pitt.edu
Pruebas de diagnóstico de ITU en niños. Documento GPI 2015.
Revisión sistemática de la validez de los urocultivos recogidos con bolsa estéril perineal AnPediatr. 2016; 84:97-105
Bacteriuria asintomática. Documento GPI 2015.
Urinary Tract Infection: Clinical Practice Guideline for the Diagnosis and Management of the Initial UTI in Febrile Infants and Children 2 to 24 Months . Pediatrics. 2011;128:595-610.
Sensibilidad antimicrobiana de microorganismos causantes de infecciones del tracto urinario en pacientes pediátricos EnfermInfeccMicrobiol Clin 2018;36:417-22
Patrón de aislamiento bacteriano y sensibilidad antimicrobiana en urocultivos positivos obtenidos de una población pediátrica RevEspQuimioter 2016; 29(3): 146-150
Protocolos AEP: Infección de vías urinarias en la infancia. Protoc diagn ter pediatr. 2014;1:91-108
Bacteriuria asintomática. Protoc diagn ter pediatr. 2014;1:109-17
Prevalence of Asymptomatic Bacteriuria in Children: A Meta-Analysis. J Pediatr. 2019 Nov 28. pii: S0022-3476(19)31343-5
Guía ABE: Infección del Tracto Urinario (ITU).
Acute pyelonephritis in children. Pediatr Nephrol. 2015 Aug 4. [Epub ahead of print
Risk Factors for Recurrent Urinary Tract Infection and Renal Scarring. Pediatrics. 2015 ;136:e13-21.
Guidelines to identify abnormalities after childhood urinary tract infections: a prospective audit. Arch Dis Child 2014;99:448-451
Archivist: Antibiotic prophylaxis in VUR: should we or shouldn’t we?. Arch Dis Child 2014;99:861
Recogida de orina “al vuelo” en neonatos. A new technique for fast and safe collection of urine in newborns. Arch Dis Child. 2013;98:27-9.
Recogida de orina en el lactante febril para el diagnóstico de la infección urinaria en Urgencias. Rev Pediatr Aten Primaria. 2015;17:205-11.
Vídeo (recogida de orina “al vuelo”).
High Frequency of Staphylococcus Saprophyticus Urinary Tract Infections Among Female Adolescents. Pediatr Infect Dis J. 2015 Sep;34(9):1023-5
DOCUMENTO TÉCNICO: INFORME DEL COMITÉ DE MEDICAMENTOS DE LA AEP SOBRE EL DESABASTECIMIENTO TEMPORAL DE CEFIXIMA EN SOLUCIÓN ORAL. Informe 1/2014. CM-AEP 14 de abril de 2014
Información a familias
Infección de orina en Familia
Infección urinaria Familia y Salud
Reflujo vesicoureteral Familia y Salud
Ectasia piélica fetal. ¿Es un problema importante para el bebé? Familia y Salud
Infecciones de trasmisión sexual (ver Actualidad Bibliográfica y entidades individuales)
Documento de consenso sobre diagnóstico y tratamiento de las infecciones de transmisión sexual en adultos, niños y adolescentes. Enferm Infecc Microbiol Clin.2018;36:576-85 DOI: 10.1016/j.eimc.2017.06.004
Epidemiología y control actual de las infecciones de transmisión sexual. Papel de las unidades de ITS. Enferm Infecc Microbiol Clin. 2019;37(1):45–49
Diagnóstico rápido de las infecciones de transmisión sexual. Enferm Infecc Microbiol Clin 2017;35:444-50
Infecciones de Transmisión Sexual. Ministerio de Sanidad
Información a familias
Inmigrante (ver Actualidad Bibliográfica)
Recomendaciones para la valoración inicial y seguimiento de los niños migrantes en Europa. Eur J Pediatr. 2019;178:1449-67.
Actualización del Protocolo de Atención a las Niñas y Niños Inmigrantes. Revisión 2016. Form Act Pediatr Aten Prim. 2017;10(1):3-15
Estrategias de cribado en población inmigrante recién llegada a España Enferm Infecc Microbiol Clin. 2016;34:45-52
Health status and infectious diseases in male unaccompanied immigrant minors from Africa in Spain. Enferm Infecc Microbiol Clin. 2021;39:340-4
Aproximación clínica a la eosinofilia importada Enferm Infecc Microbiol Clin 2016;34:661-84
Diagnóstico y tratamiento de la eosinofilia importada en viajeros e inmigrantes: recomendaciones de la Sociedad Española de Medicina Tropical y Salud Internacional (SEMTSI)Rev Esp Quimioter 2017;30(1):62-78.
Inmunodeficiencias
Resumen ejecutivo del Documento de consenso sobre diagnóstico y manejo de pacientes con inmunodeficiencias primarias. Enferm Infecc Microbiol Clin. 2020;38:438-43 DOI: 10.1016/j.eimc.2020.07.001
Inundación
Health Risks of Flood Disasters. The Pediatric Infectious Disease Journal. 38(3):328, March 2019
Invaginación
Associations of Intussusception With Adenovirus, Rotavirus, and Other Pathogens: A Review of the Literature .The Pediatric Infectious Disease Journal. 39(12):1127-1130, December 2020
Kawasaki
Protocolo de manejo y atención a la enfermedad de Kawasaki. Sevilla: AETSA, Evaluación de Tecnologías Sanitarias; Madrid: Ministerio de Sanidad, 2021.
Consenso nacional sobre diagnóstico, tratamiento y seguimiento cardiológico de la enfermedad de Kawasaki An Pediatr (Barc) 2018;89:188.e1-188.e22
Revisión clínica y diagnóstica de la enfermedad de Kawasaki: estudio descriptivo, retrospectivo y analítico. RevPediatr Aten Primaria. 2018;20:15-24.
A Classification Tool for Differentiation of Kawasaki Disease from Other Febrile Illnesses J Pediatr. 2016 Sep;176:114-120.e8
What paediatricians need to know about the updated 2017 American Heart Association Kawasaki disease guideline Archives of Disease in Childhood 2020;105:10-12.
Kingella
Kingella kingae and Osteoarticular Infections. Pediatrics December 2019, 144 (6) e20191509; DOI: https://doi.org/10.1542/peds.2019-1509
Should We Investigate Osteoarticular Infections for Kingella kingae in Older-than-expected Immunocompetent Children? The Pediatric Infectious Disease Journal. 39(5):e57-e58, May 202
Infecciones osteoarticulares en pediatria: importancia etiológica de Kingella kingae. Enfermedades Infecciosas y Microbiología Clínica 2019; 37: 209-210
Recognition of Kingella kingae as a major cause of osteoarticular infections in young children. J Pediatr. 2018 Mar;194:3
Leche materna
Future Research in the Immune System of Human Milk. J Pediatr. 2018 Dec 6. pii: S0022-3476(18)31670-6
Microbiota de la leche humana: implicaciones para la salud materno-infantil Curso AEPap 2014
Laringitis
Laringitis / Crup. Guía ABE
Finnish guidelines for the treatment of laryngitis, wheezing bronchitis and bronchiolitis in children. Acta Paediatr. 2016; 105: 44-9
Prednisolone vs dexamethsone in croup. J Pediatr. 2020 Jan;216:242-245
Prednisolone Versus Dexamethasone for Croup: A Randomized Controlled Trial. Pediatrics 2019;144. pii: e20183772. Pediatrics. 2019 Sep;144(3). pii: e20183772. doi: 10.1542/peds.2018-3772
Glucocorticoids for croup in children. Cochrane Database of Systematic Reviews 2018, Issue 8. Art. No.: CD001955. DOI: 10.1002/14651858.CD001955.pub4
Información a familias
Laringitis Familia y Salud
Laringitis aguda en Familia
Laringitis SEUP
Legionella (ver Actualidad Bibliográfica)
Test de detección rápida de Legionella. GPI 2014
Legionelosis en el niño y nuevas fuentes de transmisión Med Clin (Barc). 2014;142:67-9
Leishmaniasis
Análisis de 37 casos de leishmaniasis en niños, diagnosticados en una comarca de Valencia, España. Rev Pediatr Aten Primaria. 2021;23:33-41.
Leishmania visceral
Distinct Laboratory and Clinical Features of Secondary Hemophagocytic Lymphohistiocytosis in Pediatric Visceral Leishmaniasis: A Retrospective Analysis of 127 Children in Andalusia, Spain (2004–2019). The Pediatric Infectious Disease Journal. 40(6):525-530, June 2021.
Childhood Visceral Leishmaniasis: Distinctive Features and Diagnosis of a Re-emerging Disease. An 11-year Experience From a Tertiary Referral Center in Athens, Greece. The Pediatric Infectious Disease Journal. 37(5):419-423, May 2018.
Visceral Leishmaniasis—Optimum Treatment Options in Children. The Pediatric Infectious Disease Journal. 37(5):492-494, May 2018.
Visceral leishmaniasis: a forgotten epidemic Arch Dis Child 2016; 101:561-567
Listeria (ver Actualidad Bibliográfica)
Protocolos listeriosis en Atención Primaria y Atención Hospitalaria del Servicio Andaluz de Salud
PROTOCOLO DE VIGILANCIA DE LISTERIOSIS. Protocolos de la Red Nacional de Vigilancia Epidemiológica.
Listeria AECOSAN
Listeria Y LISTERIOSIS SEIMC
Listeria CDC (en español) CDC (inglés)
Lyme enfermedad de (ver Actualidad Bibliográfica)
Posicionamiento de la AEP, la SERPE y la SEIP sobre el diagnóstico de la enfermedad de Lyme basado en la evidencia. An Pediatr (Barc). 2019.
Enfermedades transmitidas por garrapatas en pediatría. Documento GPI 2016
Posttreatment Lyme Disease Syndrome—What It Might Be and What It Is Not.The Pediatric Infectious Disease Journal. 40(5S):S31-S34, May 2021.
Insights From the Geographic Spread of the Lyme Disease Epidemic The Pediatric Infectious Disease Journal. 38(10):1060.
Lyme disease: summary of NICE guidance. BMJ 2018;361:k1261 (NICE): https://www.bmj.com/content/bmj/suppl/2018/04/12/bmj.k1261.DC1/crum090318.wi.pdf
Lyme Borreliosis. Pediatr Infect Dis J 2014;33: 407-409
Enfermedad de Lyme en edad pediátrica An Pediatr. 2016;84:234-5
Malaria (ver Actualidad Bibliográfica)
Malaria: resumen práctico para la consulta del pediatra. GPI 2018
Question 2: Are three malaria tests necessary in children returning from the tropics with fever? Arch Dis Child. 2018 Jan;103(1):1-3
Malaria. Lancet. 2018;391(10130): 1608-21
Malaria—Update on Antimalarial Resistance and Treatment Approaches The Pediatric Infectious Disease Journal. 37(4):367-369, April 2018
Actualización en el diagnóstico y tratamiento de la malaria. An Pediatr (Barc). 2013;78(2):124.e1—124.e8
Patología infecciosa importada I: malaria. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica.
Estudio descriptivo de los casos de malaria en la población pediátrica en un hospital de referencia de Valencia, España, entre 1993 y 2015. An Pediatr (Barc). 2020;92:21-7
Imported malaria in children in Madrid, Spain, 2007–2013 Malaria importada en niños en la Comunidad de Madrid, 2007-2013 Enferm Infecc Microbiol Clin 2017;35:348-53
Plasmodium vivax Malaria: Challenges in diagnosis, treatment and elimination Pediatr Infect Dis J. 2015; 34: 529-31
Estudio descriptivo de los casos de paludismo en la población pediátrica en un hospital general de Madrid entre 1996 y 2011. An Pediatr.2014;81:322-5
Use of Artemisinin and Its Derivatives for the Treatment of Malaria in Children. Pediatric Infectious Disease Journal. 2014; 33: 522.524.
Información a familias
Malaria: cómo prevenirla y conocerla Familia y salud
Paludismo: profilaxis en niños viajeros Familia y salud
Malaria o paludismo en Familia
Malaria profilaxis
Información a familias
Paludismo: profilaxis en niños viajeros Familia y salud
Mascarillas
El uso de las mascarillas en la protección de las infecciones respiratorias: una revisión de revisiones. Enferm Infecc Microbiol Clin. 2021;39:436-44
Mastitis
Microbiota de la leche humana: implicaciones para la salud materno-infantil Curso AEPap 2014
Mastitis infecciosas durante la lactancia: un problema infravalorado (I) Acta Pediatr Esp. 2009; 67(2): 77- 84
Mastitis infecciosas durante la lactancia: un problema infravalorado (y II) Acta Pediatr Esp. 2009; 67(3): 125-132
Mastitis. Puesta al día Arch Argent Pediatr 2016;114(6):576-584
Procedimientos en Microbiología Clínica parto y puerperio Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC). 2015
Dolor en la mama lactante: claves etiológicas y manejo clínico (I) Monografías Clínicas en lactancia Materna. Madrid: Centro Raíces 2015.
Diagnóstico microbiológico de mastitis: ¿qué sabemos sobre recuentos y microorganismos significativos? Enferm Infecc Microbiol Clin 2016;34:692-3
Prevention of Infectious Mastitis by Oral Administration of Lactobacillus salivarius PS2 During Late Pregnancy. Clin Infect Dis. (2016) 62 (5): 568-573
Antibiotics for mastitis in breastfeeding women (Review) Cochrane Database Syst Rev. 2013 Feb 28;2:CD005458
Mastitis neonatal
Neonatal Mastitis and Concurrent Serious Bacterial Infection. Pediatrics, Jul 2021, 148 (1) e2021051322
Meningitis (ver Actualidad Bibliográfica)
Epidemiology of Meningitis and Encephalitis in Infants and Children in the United States, 2011–2014. The Pediatric Infectious Disease Journal. 38(1):37-41
Nuchal Rigidity in Infantile Bacterial Meningitis J Pediatr.2019Volume 207, Page 255
Información a familias
En el colegio hay un caso de meningitis. ¿Qué tenemos que hacer? Familia y salud
¿Qué es la Enfermedad Meningocócica Invasiva? Familia y salud
Meningococo (ver Actualidad Bibliográfica)
Enfermedad meningocócica invasiva en niños y adultos en un hospital terciario: epidemiología reciente y factores pronósticos. AnPediatr (Barc). 2019;91:296-306
Mass chemoprophylaxis for control of outbreaks of meningococcal disease. Lancet Infect Dis. 2018;18 (9): e272-e281
Enfermedad meningocócica invasiva en Navarra en la era de la vacuna conjugada antimeningocócica C An Pediatr 2017;86:213-9
Density Distribution of Pharyngeal Carriage of Meningococcus in Healthy Young Adults: New Approaches to Studying the Epidemiology of Colonization and Vaccine Indirect Effects Pediatr Infect Dis J. 2016 Oct;35(10):1080-5
ENFERMEDAD MENINGOCÓCICA EN MENORES DE 15 AÑOS EN ESPAÑA, 2008-2013
Childhood meningitis in the conjugate vaccine era: a prospective cohort study. Arch Dis Child 2015; 100: 292-294
Epidemiology of infant meningococcal disease in the United States, 2006-2012. Pediatrics. 2015;135:e305-11.
Rapid Risk Assessment: Outbreak of invasive meningococcal disease in the EU associated with a mass gathering event, the 23rd World Scout Jamboree, in Japan European Centre for Disease Prevention and Control. Outbreak of invasive meningococcal disease in the EU associated with a mass gathering event, the 23rd World Scout Jamboree, in Japan. 21 August 2015. Stockholm: ECDC, 2015.
Chronic meningococcemia presenting as a recurrent painful rash without Fever in a teenage girl.Pediatr Infect Dis J. 2015 Jun;34(6):670-2
Información a familias
Meningococo y meningitis bacteriana en Familia
¿Qué secuelas tiene la Enfermedad Meningocócica Invasiva? Familia y Salud
Meningococo en el colegio en Familia
¿Cómo se previene la Enfermedad meningocócica? Quimioprofilaxis Familia y Salud
Meningococo vacunas
Vacunas antimeningocócicas en el adolescente: ¿por qué son importantes?
Recomendaciones de vacunación frente a la enfermedad meningocócica invasiva Ministerio de Sanidad
Información para familias:
Meningococo B (ver Actualidad Bibliográfica)
The Burden of Pediatric Invasive Meningococcal Disease in Spain (2008–2013) Pediatr Infect Dis J. 2016 Apr;35(4):407-13
Global incidence of serogroup B invasive meningococcal disease: a systematic review. The Lancet Infectious Diseases, 2015; 15: 1334-46.
Meningococo B vacuna (ver Actualidad Bibliográfica)
Del genoma de un patógeno a una vacuna efectiva: la vacuna de cuatro componentes frente a los meningococos del serogrupo B. Rev Esp Quimioter 2019; 32(3): 208-216
Effectiveness and impact of a reduced infant schedule of 4CMenB vaccine against group B meningococcal disease in England: a national observational cohort study. The Lancet. Diciembre 2016;388: 2775–82
Persistence of Bactericidal Antibodies After Infant Serogroup B Meningococcal Immunization and Booster Dose Response at 12, 18 or 24 Months of Age Pediatr Infect Dis J. 2016 Apr;35(4):e113-23
MenB vaccine programme cuts cases of meningitis and septicaemia in infantsBMJ 2016; 354 doi: http://dx.doi.org/10.1136/bmj.i4839
Prevención de la enfermedad meningocócica por el serogrupo B mediante una vacuna de cuatro componentes Rev Pediatr Aten Primaria. 2014;16:108.e55-e74
Manual de vacunas en línea de la AEP ; VACUNACIÓN FRENTE AL MENINGOCOCO B
Vacunación frente al meningococo B. Posicionamiento del Comité Asesor de Vacunas de la Asociación Española de Pediatría. An Pediatr (Barc). 2015;82(3):198.e1—198.e9
MATS: Global coverage estimates for 4CMenB, a novel multicomponent meningococcal B vaccine. Vaccine. 2015 May 28;33(23):2629-36.
Bactericidal antibody against a representative epidemiological meningococcal serogroup B panel confirms that MATS underestimates 4CMenB vaccine strain coverage. Vaccine. 2013 Oct 9;31(43):4968-74.
Prevention and Control of Meningococcal Disease MMWR Recommendations and Reports / Vol. 62 / No. 2 March 22, 2013
UK poised to make decision on 4CMenB vaccine www.thelancet.com/infection Vol 14 March 2014
Vaccine evaluation: lessons from a meningococcal B vaccine. Arch Dis Child 2015;100:514-516
First Use of a Serogroup B Meningococcal Vaccine in the US in Response to a University Outbreak Pediatrics 2015; 135:798-804
Información para familias
Vacunas frente a la Meningitis Familia y Salud
Vacuna frente al meningococo B Familia y Salud
Vacuna del meningococo B en Familia
Vacuna frente al meningococo C Familia y Salud
Vacuna del meningococo C en Familia
Vacúnate también en la adolescencia Familia y Salud
Meningococo C vacuna (ver Actualidad Bibliográfica)
Vacuna conjugada frente al meningococo C: impacto del programa de vacunación y efectividad a largo plazo en Navarra, 2000-2014 Enferm Infecc Microbiol Clin 2016;34:639-44
Meningococo W
The Clinical Picture and Severity of Invasive Meningococcal Disease Serogroup W Compared With Other Serogroups in the Netherlands, 2015–2018, Clinical Infectious Diseases, , ciz578,
Mielitis
Update on acute flaccid myelitis: recognition, reporting, aetiology and outcomes. Arch Dis Child. 2020 Sep;105(9):842-847.
Micobacterias no tuberculosas (ver Actualidad Bibliográfica)
The Epidemiology of Extrapulmonary Non-tuberculous Mycobacterial Infection in a Pediatric Population The Pediatric Infectious Disease Journal. 39(8):671-677, August 2020.
Tratamiento de las infecciones producidas por micobacterias no tuberculosas Enferm Infecc Microbiol Clin.2018;36:586-92
Common Presentations of Nontuberculous Mycobacterial Infections. ESPID Reports and Reviews. The Pediatric Infectious Disease Journal 2014; 33: 89-91
Linfadenitis por micobacterias no tuberculosas: experiencia de 15 años An Pediatr 2017;86:115-21
Caso clínico Adenopatía en lactante. GPI 2014
Micosis cutáneas (ver Actualidad Bibliográfica)
Dermatofitosis o tiñas Guía ABE 2018
Documento de consenso SEIP-AEPap-SEPEAP sobre la etiología, el diagnóstico y el tratamiento de las infecciones cutáneas micóticas de manejo ambulatorio Rev Pediatr Aten Primaria. 2016;18:e149-e172.
Epidemia de tiña por Trichophyton tonsurans en una escuela. Rev Pediatr Aten Primaria. 2016;18:325-31.
Systemic antifungal therapy for tinea capitis in children. Cochrane Database of Systematic Reviews 2016, Issue 5. Art. No.: CD004685.
Insights and Images Quiz J Pediatr. 2017 Jul;186
Tinea Faciei: Challenges in the Diagnosis. J Pediatr. 2017 Aug;187:331
Images in paediatrics: Kerion celsi: a misdiagnosed scalp infection Arch Dis Child 2016;101:503
Tinea Incognito J Pediatr 2015;167:1450
Nódulos fluctuantes en el cuero cabelludo de un niño Enferm Infecc Microbiol Clin. 2015;33:688-9.
Tinea in Tots: Cases and Literature Review of Oral Antifungal Treatment of Tinea Capitis in Children under 2 Years of Age J Pediatr. 2017 Apr;183:12-18.e3 Casos clínicos
Recalcitrant Facial Eruption J Pediatr. 2017 Mar;182:393-393
Zoophilic Tinea Faciei J Pediatr. 2017 Mar;182:395-395
Scalp Lesions in a Pediatric Patient with Hyper IgM Syndrome: Clinical and Histologic Mimicry of Cryptococcus neoformans Infection. J Pediatr. 2018 Jan;192:256-258
Información a familias
Hongos en los pies, ¿qué son y qué podemos hacer? Familia y Salud
¿Qué tengo en cuerpo? ¿Son hongos? Familia y Salud
¿Qué tengo en la cabeza? ¿Son hongos? Familia y Salud
Micosis cutáneas y antimicóticos Familia y Salud
Pitiriasis versicolor Familia y Salud
Hongos en las uñas, ¿sabes qué hacer? Familia y Salud
Muguet Familia y Salud
Micosis sistémica
Clinical practice update of antifungal prophylaxis in immunocompromised children. Rev Esp Quimioter 2019; 32(5): 410-425
Micosis ungueal
Onicomicosis distrófica total en ambos pies por Tricophyton rubrum. Rev Pediatr Aten Primaria. 2015;17:251-3.
Microbioma
Paediatrician’s perspective of infant gut microbiome research: current status and challenges. Archives of Disease in Childhood 2019;104:701-705.
The Microbiome—The Explanation for (Almost) Everything? The Pediatric Infectious Disease Journal. 38(4):e69-e71, April 2019.
Microbiota en la salud humana: técnicas de caracterización y transferencia. Enferm Infecc Microbiol Clin 2018;36:241-5
La era del microbioma Rev Pediatr Aten Primaria. 2016;18:299-300.
Factors Influencing the Intestinal Microbiome During the First Year of Life The Pediatric Infectious Disease Journal. 37(12):e315-e335
The Role of the Microbiome in the Developmental Origins of Health and Disease Pediatrics Apr 2018, 141 (4) e20172437; DOI: 10.1542/peds.2017-2437
Diet during Pregnancy and Infancy and the Infant Intestinal Microbiome, J Pediatr. 2018 Dec;203:47-54.e4. doi: 10.1016/j.jpeds.2018.07.066
Microcefalia
Infectious causes of microcephaly: epidemiology, pathogenesis, diagnosis, and management. Lancet Infect Dis. 2018;18(1):e1-e13.
Mononucleosis infecciosa por virus Epstein Barr (ver Actualidad Bibliográfica)
Primoinfección por el virus de Epstein-Barr en niños sanos An Pediatr (Barc).2019;90:376-85
Clinical Features and Prognostic Factors of Children with Chronic Active Epstein-Barr Virus Infection: A Retrospective Analysis of a Single Center. J Pediatr . 2021 Nov;238:268-274.e2.
Diagnóstico de la infección por virus de Epstein Barr. GPI 2014
Casos clínicos Mononucleosis Infecciosa. GPI 2014
Does This Patient Have Infectious Mononucleosis?The Rational Clinical Examination Systematic Review JAMA. 2016;315(14):1502-1509
QUESTION 2: Does amoxicillin exposure increase the risk of rash in children with acute Epstein–Barr virus infection? Arch Dis Child. 2016 May;101(5):500-2
Acute Idiopathic Scrotal Edema Caused by Epstein–Barr Virus Pediatr Infect Dis J. 2016 May;35(5):593
Información para familias
Mononucleosis infecciosa o enfermedad del beso Familia y Salud
Mononucleosis infecciosa en Familia
Mordeduras:
Infecciones de la piel y partes blandas (III): mordeduras y picaduras (tratamiento y profilaxis) Guía ABE 2020
Mordedura de rata, fiebre por
Rat Bite Fever: Variability in Clinical Presentation and Management in Children. The Pediatric Infectious Disease Journal. 40(11):e439-e442, November 2021
Mortalidad
Cause-specific child and adolescent mortality in the UK and EU15+ countries. Archives of Disease in Childhood 2020;105:1055-1060.
Mosquitos
Guidelines for surveillance of invasive mosquitoes in Europe ecdc
Enfermedades asociadas a flebovirus trasmitidos por flebótomos: ¿qué riesgo tenemos en España?. Enferm Infecc Microbiol Clin. 2021;39:345-51
Increased risk for autochthonous vector-borne infections transmitted by Aedes albopictus in continental Europe. Euro Surveill. 2018; 23(24):pii =1800268. https://doi.org/10.2807/1560-7917.ES.2018.23.24.1800268
Mucormicosis
Invasive mucormycosis in children: an epidemiologic study in European and non-European countries based on two registries. BMC Infectious Diseases 201616:667
Mycoplasma pneumoniae (ver Actualidad Bibliográfica)
The Art and Science of Diagnosing Mycoplasma pneumoniae Infection. The Pediatric Infectious Disease Journal. 37(11):1192-1195
Diagnóstico microbiológico de las infecciones por Mycoplasma Pneumoniae GPI 2019
Mycoplasma pneumoniae Infections in Childhood. ESPID Reports and Reviews. The Pediatric Infectious Disease Journal 2014; 33: 92-94
Mycoplasma pneumoniae in Children With and Without Community-acquired Pneumonia. What do PCR and Serology Say? The Pediatric Infectious Disease Journal: July 2020 – Volume 39 – Issue 7 – p e104-e108 doi: 10.1097/INF.0000000000002636
Características clínicas y epidemiológicas de las neumonías adquiridas en la comunidad por Mycoplasma pneumoniae en una población española, 2010-2015 An Pediatr (Barc).2019;91:21-9
The Clinical Presentation of Pediatric Mycoplasma pneumoniae Infections—A Single Center Cohort. The Pediatric Infectious Disease Journal. 38(7): 698-705
Mycoplasma pneumoniae Among Children Hospitalized With Community-acquired Pneumonia, Clinical Infectious Diseases, Volume 68, Issue 1, 1 January 2019, Pages 5–12, https://doi.org/10.1093/cid/ciy419
Treatment of Mycoplasma Pneumonia: A Systematic Review. Pediatrics. 2014;133:1081-1090
Papular Purpuric Gloves and Socks Syndrome because of a Mycoplasma Infection J Pediatr. 2018 Mar;194:258-258
Erythema bullous multiforme: a complication of Mycoplasma pneumoniae infection. J Pediatr. 2014 Feb;164(2):421
De la N a la Z
Neumococo (ver Actualidad Bibliográfica)
Evolución de la enfermedad neumocócica invasora y sus serotipos en la Comunidad de Madrid. Enferm Infecc Microbiol Clin.2018;36:612-20
Paediatric invasive pneumococcal disease on the island of Gran Canaria: 16-year prospective study (2001–2016) Enferm Infecc Microbiol Clin.2018;36:607-11
Changing Epidemiology and Predisposing Factors for Invasive Pneumococcal Disease at Two Australian Tertiary Hospitals. The Pediatric Infectious Disease Journal. 39(1):1-6
Invasive Streptococcus pneumoniae Infections and Vaccine Failures in Children in Ireland From the Postvaccine Era From 2007 to 2018 The Pediatric Infectious Disease Journal. 39(4):339-344, April 2020.
Diversity of Serotype Replacement After Pneumococcal Conjugate Vaccine Implementation in Europe. J Pediatr. 2019 Oct;213:252-253.e3. doi: 10.1016Rapid increase in non-vaccine serotypes causing invasive pneumococcal disease in England and Wales, 2000–17: a prospective national observational cohort study. The Lancet InfectiousDiseases. 2018;18(4):441-51
Pneumococcal serotype evolution in Western Europe. BMC Infect Dis. 2015 Oct 14;15:419.
Dynamics of Severe and Non-severe Invasive Pneumococcal Disease in Young Children in Israel Following PCV7/PCV13 Introduction. The Pediatric Infectious Disease Journal. 37(10):1048-1053
Sensibilidad de Streptococcus pneumoniae en niños portadores sanos en Murcia (España) An Pediatr. 2015;83:183-90
Estudio epidemiológico de portadores nasofaríngeos de Streptococcus pneumoniae en niños en la comunidad autónoma de Murcia. Enferm Infecc Microbiol Clin. 2014;32:434-440
Enfermedad neumocócica invasiva en la Comunitat Valenciana. Seis años de vigilancia (2007-2012)Enferm Infecc Microbiol Clin. 2015;33:149-55.
Streptococcus pneumoniae: distribución de serotipos, sensibilidad antibiótica, factores de riesgo y mortalidad en Galicia en un periodo de 2 años Enferm Infecc Microbiol Clin. 2015; 33:579-84.
Incidencia y letalidad de infecciones neumocócicas invasivas en la región de Tarragona, 2006-2009 Enferm Infecc Microbiol Clin. 2015;33:186-9.
Trends in Asymptomatic Nasopharyngeal Colonization With Streptococcus pneumoniae After Introduction of the 13-valent Pneumococcal Conjugate Vaccine in Calgary, Canada. Pediatric Infectious Disease Journal: 2014; 33: 724-730
Decline in Pneumococcal Nasopharyngeal Carriage of Vaccine Serotypes After the Introduction of the 13-Valent Pneumococcal Conjugate Vaccine in Children in Atlanta, Georgia Pediatr Infect Dis J. 2015 Nov;34(11):1168-74
Increase of serotypes 15A and 23B in IPD in Germany in the PCV13 vaccination era. BMC Infectious Diseases 2015, 15:207
Impact of the Pneumococcal Conjugate Vaccine and Antibiotic Use on Nasopharyngeal Colonization by Antibiotic Nonsusceptible Streptococcus pneumoniae, Alaska, 2000[FIGURE DASH]2010. Pediatr Infect Dis J. 2015 Nov;34(11):1223-9
Impact of the 13 valent Pneumococcal Conjugate Vaccine on Nasopharyngeal Carriage of Streptococcuspneumoniae Among Children Attending Group Daycare in Southeastern France.Pediatr Infect Dis J. 2015; 34: 286-8
Utilidad del test rápido de detección del antígeno neumocócico en orina en Pediatría. GPI 2014
Neumococo vacuna (ver Actualidad Bibliográfica)
Optimum Dosing of Pneumococcal Conjugate Vaccine For Infants: A Landscape Analysis of Evidence Supporting Different Schedules . Pediatrics Infectious Disease Journal 2014; 22 (Suppl. 2)
Immunization for Streptococcus pneumoniae Infections in High-Risk Children 2015 Pediatrics. 2014;134:1230-3.
Cobertura de vacunación antineumocócica en niños con condiciones de riesgo en Cataluña. Enferm Infecc Microbiol Clin. 2015;33:597-602.
Evolving Role of 13-valent Pneumococcal Conjugate Vaccine in Clinical Practice. Pediatric Infectious Disease Journal: 2014; 33: 858-864
Invasive pneumococcal disease after implementation of 13-valent conjugate vaccine.Pediatrics. 2014 ; 134: 210-7.
Changes in Hospitalizations for Pneumonia After Universal Vaccination With Pneumococcal Conjugate Vaccines 7/13 Valent and Haemophilus influenzae Type b Conjugate Vaccine in a Pediatric Referral Hospital in Uruguay. Pediatric Infectious Disease Journal: 2014; 33:753-759
Pneumococcal conjugate vaccines for preventing otitis media. Cochrane Database of Systematic Reviews 2014, Issue 4. Art. No.: CD001480. DOI: 10.1002/14651858.CD001480.pub4
Neumonías (ver Actualidad Bibliográfica)
Neumonía Guía ABE(2020)
Neumonía adquirida en la comunidad: tratamiento ambulatorio y prevención. (Doc de Consenso SEIP, SENP y CAV-AEP) An Pediatr. 2015;83:439.e1-7
Neumonía adquirida en la comunidad: tratamiento de los casos complicados y en situaciones especiales. Documento de consenso de la Sociedad Española de Infectología Pediátrica (SEIP) y Sociedad Española de Neumología Pediátrica (SENP). An Pediatr. 2015;83:217.e1-217.
Etiología y diagnóstico de la neumonía adquirida en la comunidad y sus formas complicadas. An Pediatr (Barc). 2012;76(3):162.e1—162.e18
Neumonía adquirida en la comunidad. Algoritmo AEPap 2017
Neumonía adquirida de la comunidad (texto completo) Actualizado octubre 2020.
Características clínicas y dificultades diagnósticas a partir de un estudio prospectivo sobre neumonía pediátrica adquirida en la comunidad. Rev Pediatr Aten Primaria. 2021;23:273-83.
Advances in the diagnosis of pneumonia in children: State of the Art Review. BMJ. 2017;358:j2739
Does this child have pneumonia?: the rational clinical examination systematic review. Signos clínicos diagnósticos de neumonía: mejor la hipoxemia y el trabajo respiratorio que la taquipnea.Evid Pediatr. 2018;14:8
Clinical examination not strongly associated with pneumonia diagnosis. JAMA 2017;318:462-71.
Pneumonia in children: The role of rapid diagnostic tests for virus in antimicrobial stewardship Enferm Infecc Microbiol Clin. 2020 May;38(5):203-205
https://doi.org/10.1016/j.eimc.2020.01.023Análisis del impacto de los test de diagnóstico virológico en el consumo de antibióticos en pacientes pediátricos ingresados por neumonía adquirida en la comunidad. Enferm Infecc Microbiol Clin ; 2019 Oct 24. 38 (5) DOI: 10.1016/j.eimc.2019.08.008
Negative Chest Radiography and Risk of Pneumonia. Pediatrics 2018, 142 (3) e20180236; DOI: 10.1542/peds.2018-0236
Imaging diagnosis of pneumonia in children. J Pediatr. 2018 Dec 21. pii: S0022-3476(18)31674-3
Lung ultrasonography: a viable alternative to chest radiography in children with suspected pneumonia?. J Pediatr. 2016; 176: 93–98
Lung ultrasound compared to chest X-ray for diagnosis of pediatric pneumonia: a meta-analysis. Pediatr Pulmonol. 2018; 53: 1130–1139
Chest Radiograph for Childhood Pneumonia: Good, but Not Good Enough Pediatrics Sep 2018, 142 (3) e20182025; DOI: 10.1542/peds.2018-2025
Is follow up chest X-ray required in children with round pneumonia? Arch Dis Child. 2017 Dec;102(12):1182-1183
Association Between Bacterial Infection and Radiologically Confirmed Pneumonia Among Children Pediatr Infect Dis J. 2015 May;34(5):490-3
Pneumonia Etiology Research for Child Health (PERCH): Foundational Basis for the Primary Etiology Results. Volume 64, Issue suppl_3 15 June 2017
Etiology of Pneumonia in a Pediatric Population with High Pneumococcal Vaccine Coverage: A Prospective Study Pediatr Infect Dis J. 2016 Mar;35(3):e69-75
Espectro etiológico y aparición de coinfecciones en niños hospitalizados con neumonía adquirida en la comunidad. BMC InfectiousDiseases (2017) 17:787.
The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America 2011.
British Thoracic Society guidelines for the management of community acquired pneumonia in children: update 2011 Thorax 2011;66:ii1-ii23.
Finnish guidelines for the treatment of community-acquired pneumonia and pertussis in children. Acta Paediatr. 2016 Jan;105(1):39-43.
Five vs 10 day amoxicillin course for pneumonia. Short-Course Antimicrobial Therapy for Pediatric Community-Acquired Pneumonia: The SAFER Randomized Clinical Trial. JAMA Pediatr 2021;175:475-82. https://doi.org/10.1001/jamapediatrics.2020.6735
Short- Versus Prolonged-Duration Antibiotics for Outpatient Pneumonia in Children. J Pediatr. 2021 Jul;234:205-211.e1.doi: 10.1016/j.jpeds.2021.03.017.
Mycoplasma pneumoniae Infections in Childhood. ESPID Reports and Reviews. The Pediatric Infectious Disease Journal 2014; 33: 92-94 (archivo)
Treatment of Mycoplasma Pneumonia: A Systematic Review. Pediatrics. 2014;133:1081-1090
Differentiation between mycoplasma and viral community-acquired pneumonia in children with lobe or multi foci infiltration: a retrospective case study BMJ Open 2015;5:1
Pediatric Pneumonia. Medscape
Lung Ultrasound for the Diagnosis of Pneumonia in Children: A Meta-analysis. Pediatrics. 2015; 135:714-22.
Lung Ultrasonography: A Viable Alternative to Chest Radiography in Children with Suspected Pneumonia? J Pediatr. 2016 Sep;176:93-98.e7
Información a familias
Neumonía Familia y Salud
Mi hijo tiene neumonía; ¿es grave, doctor? Familia y Salud
¿En que se diferencia la neumonía atípica de la neumonía común? Familia y Salud
Neumonía en Familia
Neumonía ( Pneumocystis jirovecii)
Características clínico-epidemiológicas de la neumonía por Pneumocystis jirovecii en un hospital de tercer nivel en España. An Pediatr (Barc). 2021;95:4-10
Neutropenia
Isolated neutropenia appears unlikely to require intervention. J Pediatr 2021 May;232:307-310. doi: 10.1016/j.jpeds.2021.02.056.
Nilo (fiebre de)
Protocolo de atención a niños con sospecha de enfermedad por virus del Nilo Occidental
West Nile virus outbreak in humans and epidemiological surveillance, west Andalusia, Spain, 2016. Euro Surveill. 2018;23(14):pii=17-00261. https://doi.org/10.2807/1560-7917.ES.2018.23.14.17-00261
Fiebre del Nilo. Ministerio Sanidad
Fiebre del Nilo occidental. ISCIII
Norovirus
Norovirus and Rotavirus Disease Severity in Children: Systematic Review and Meta-analysis ThePediatricInfectiousDiseaseJournal. 37(6):501-505, June 2018
The burden of norovirus disease in children in the European union. PediatrInfectDis J. 2015; 34: 229-34
Orquitis
Orquiepididimitis aguda Guía ABE 2019
Información a familias
Orquitis y Epididimitis Familia y Salud
Osteomielitis (ver Actualidad Bibliográfica)
Documento de consenso SEIP-SERPE-SEOP sobre el tratamiento de la osteomielitis aguda y artritis séptica no complicadas An Pediatr.2015;82:273.e1-273
Clinical Epidemiology and Outcomes of Pediatric Musculoskeletal Infections. J Pediatr. 2021 Jul;234:236-244.e2.doi: 10.1016/j.jpeds.2021.03.028.
Bone and Joint Infections Pediatric Infectious Disease Journal 2017. 36(8):788-799
The Contemporary Microbiology of Osteoarticular Infections in Young Children Pediatric Infectious Disease Journal . 36(6):621, June 2017.
Epidemiology and Management of Acute, Uncomplicated Septic Arthritis and Osteomyelitis: Spanish Multicenter Study Pediatr Infect Dis J. 2016 Dec;35(12):1288-1293
Bone and joint infections in Oxford: a 10-year retrospective review . Archives of Disease in Childhood 2020;105:515-516
Acute haematogenous osteomyelitis in children. BMJ 2014;348:g66 doi: 10.1136/bmj.g66
Acute Osteomyelitis in children. N Engl J Med 2014; 370:352-60.23.
Otitis externa (ver Actualidad Bibliográfica)
Información a familias
Otitis externa: el oído de nadador. en Familia.
Otitis media aguda (ver Actualidad Bibliográfica)
Documento de consenso sobre etiología, diagnóstico y tratamiento de la otitis media aguda. An Pediatr (Barc). 2012;77(%):345
Otitis media aguda Algoritmo AEPap 2017
Otitis media aguda. Guía ABE
Updated Guidelines for the Management of Acute Otitis Media in Children by the Italian Society of Pediatrics: Prevention Italian Society of Pediatrics: Diagnosis Updated Guidelines for the Management of Acute Otitis Media in Children by the Italian Society of Pediatrics
Etiología bacteriana de la otitis media aguda en España en la era de la vacuna neumocócica conjugada An Pediatr 2016; 85: 224-31
The Diagnosis and Management of Acute Otitis Media. AAP 2013
Otoscopia neumática. Rev Pediatr Aten Primaria. 2015;(epub: 29/Oct/2015).
Ten-Year Study of Acute Otitis Media in Rochester, NY Pediatr Infect Dis J. 2016 Sep;35(9):1027-32
Question 1: Are topical or oral antibiotics best for treating tympanostomy tube otorrhoea? Arch Dis Child. 2018 Feb;103(2):200-202
Grommets (ventilation tubes) for recurrent acute otitis media in children. Cochrane Database of Systematic Reviews 2018, Issue 5. Art. No.: CD012017. DOI: 10.1002/14651858.CD012017.pub2
Effectiveness of Tympanostomy Tubes for Otitis Media: A Meta-analysis Pediatrics Jun 2017, 139 (6) e20170125; DOI: 10.1542/peds.2017-0125
Información a familias
Acute Otitis Media. JAMA Pediatr. Published online January 27, 2020. doi:10.1001/jamapediatrics.2019.5664
Dolor de oídos: Otalgia Familia y Salud
Infección de los oídos: otitis media aguda Familia y Salud
A mi hijo le sale líquido por el oído; tiene otorrea Familia y Salud
¡Estoy preocupado, mi hijo pequeño tiene muchas otitis! Familia y Salud
Otitis media aguda en Familia
Otitis serosa (ver Actualidad Bibliográfica)
Clinical Practice Guideline: Otitis Media with Effusion Executive Summary (Update) Otolaryngology– Head and Neck Surgery 2016, Vol. 154(2) 201 –214.
Topical antibiotic-glucocorticoid is superior to oral antibiotics in tympanostomy-tube otorrhea. N Engl J Med. 2014 Feb 20;370:723-33
Prevention and Treatment of Tympanostomy Tube Otorrhea: A Meta-analysis. Pediatrics Jun 2017, 139 (6) e20170667; DOI: 10.1542/peds.2017-0667
Información a familias
Mi hijo no oye. Otitis media secretora Familia y Salud
PANDAS
Streptococcal Infections and Exacerbations in PANDAS: A Systematic Review and Meta-analysis. The Pediatric Infectious Disease Journal. 38(2):189-194
A Pediatric Infectious Disease Perspective on Pediatric Autoimmune Neuropsychiatric Disorder Associated With Streptococcal Infection and Pediatric Acute-onset Neuropsychiatric Syndrome. The Pediatric Infectious Disease Journal. 38(7):706-709
A Pediatric Neurology Perspective on Pediatric Autoimmune Neuropsychiatric Disorder Associated with Streptococcal Infection and Pediatric Acute-Onset Neuropsychiatric Syndrome J Pediatr. 2018 Aug;199:243-251
Parásitos (ver entidades individuales y Actualidad Bibliográfica)
Parasitosis intestinales Guía ABE
Parasitosis intestinales; fármacos antiparasitarios en mujeres gestantes Guía ABE
Intestinal Parasitic Infections in Internationally Adopted Children: A 10-Year Retrospective Study
Parasites in Human Stool: To Ignore or Not To Ignore? The Pediatric Infectious Disease Journal. 38(6S):S47-S51
Formación médica continuada: salud internacional y atención al viajero. Geohelmintos. Enferm Infecc Microbiol Clin. 2016;34:384-9
Aproximación clínica a la eosinofilia importada Enferm Infecc Microbiol Clin 2016;34:661-84
Información a familias
Medicamentos antiparasitarios. ¿Qué son y para qué sirven? Familia y Salud
Parechovirus (ver Actualidad Bibliográfica)
Strategies to improve detection and management of human parechovirus infection in young infants. Lancet Infect Dis. 2019 Feb;19(2):e51-e58.
Características epidemiológicas y clínicas de los lactantes hospitalizados por infecciones por parechovirus humanos. Estudio prospectivo en España. An Pediatr (Barc) 2018;88:82-8
Longitudinal Association Between Human Parechovirus Central Nervous System Infection and Gross-Motor Neurodevelopment in Young Children. The Pediatric Infectious Disease Journal. 38(2):110-114
Detección de parechovirus humanos en muestras respiratorias en menores de 2 meses con fiebre de origen desconocido. Rev Esp Quimioter 2019; 32(1): 91-92.
Comparing the Clinical Severity of Disease Caused by Enteroviruses and Human Parechoviruses in Neonates and Infants. The Pediatric Infectious Disease Journal. 38(2):e36-e38
Human Parechovirus 3 in Infants: Expanding Our Knowledge of Adverse Outcomes. The Pediatric Infectious Disease Journal. 38(1):1-5
Parotiditis (ver Actualidad Bibliográfica)
Diagnóstico serológico de parotiditis epidémica: valor de la titulación de IgG específica Enferm Infecc Microbiol Clin 2018;36:172-4 – DOI: 10.1016/j.eimc.2016.10.012
Información a familias
Parotiditis en la infancia. No todo son paperas Familia y Salud
Tengo paperas ¿qué tengo que saber? Familia y Salud
Parotiditis vacunas
Effectiveness of “Priorix” Against Measles and Mumps Diseases in Children Born After 2004 in the United Kingdom: A Retrospective Case-control Study Using the Clinical Practice Research Datalink GOLD Database. The Pediatric Infectious Disease Journal. 40(6):590-596, June 2021.
Vaccines for measles, mumps, rubella, and varicella in children. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD004407. DOI: 10.1002/14651858.CD004407.pub5.
Parvovirus B19 (ver Actualidad Bibliográfica)
Infecciones por Erythrovirus B19. Seis años de seguimiento en población adulta y pediátrica. An Pediatr (Barc).2019;90:280-4
PFAPA síndrome (ver Actualidad Bibliográfica)
Síndrome PFAPA Revisado en 2018
The First International Conference on Periodic Fever, Aphthous Stomatitis, Pharyngitis, Adenitis Syndrome J Pediatr. 2018 Feb;193:265-274.e3
The Enigma of Periodic Fever, Aphthous Stomatitis, Pharyngitis and Adenitis SyndromePediatric Infectious Disease Journal: 2014; 33: 650-652
Caso clínico: Niño con fiebre. GPI 2014
Patología importada (Varios) (ver entidades concretas)
Patología infecciosa importada II. Protocolos diagnóstico-terapéuticos de la AEP: Infectología pediátrica
Casos clínicos de patología importada. GPI 2014
Pertusoide síndrome
Identfication of viral and bacterial etiologic agents of the pertussis-like syndrome in children under 5 years old hospitalized. BMC Enfermedades Infecciosas 2019 19 : 7
Picaduras
Infecciones de la piel y partes blandas (III): mordeduras y picaduras (tratamiento y profilaxis) Guía ABE 2020
Pielonefritis (ver también ITU y Actualidad Bibliográfica))
Acute pyelonephritis in children. Pediatr Nephrol. 2015 Aug 4. [Epub ahead of print
Risk Factors for Recurrent Urinary Tract Infection and Renal Scarring. Pediatrics. 2015 ;136:e13-21.
Piojos (ver Actualidad Bibliográfica)
Pediculosis de la cabeza Guía ABE 2019
Head Lice Pediatrics 2015; 135:e1355-e1365
Información a familias
Pediculicidas (para los piojos) Familia y Salud
Piojos de la cabeza Familia y Salud
Piomiositis
Piomiositis en un entorno no tropical. Casuística de 12 años An Pediatr (Barc).2017;87:350-1
Miositis viral aguda: a propósito de ocho casos.RevPediatr Aten Primaria. 2017;19:363-5.
Pitiriasis versicolor
Pitiriasis (tiña) versicolor Guía ABE 2019
Pneumocistis Jirovecii
Pneumocystis jirovecii pneumonia in children. A retrospective study in a single center over three decades Enferm Infecc Microbiol Clin. 2020;38:111-8
Polio (ver Actualidad Bibliográfica)
Poliovirus Type 3 Is Eradicated. JAMA. 2019;322(23):2276. doi:https://doi.org/10.1001/jama.2019.20068
Implementation of coordinated global serotype 2 oral poliovirus vaccine cessation: risks of inadvertent trivalent oral poliovirus vaccine use. BMC Infectious Diseases. 2016;16: 237
Información a familias
Poliomielitis (polio) Familia y Salud
Erradicación de la polio en el mundo Familia y Salud
Vacuna de la polio Familia y Salud
Probióticos (ver Actualidad Bibliográfica)
Los probióticos en las infecciones Guía ABE 2021
Lactobacillus reuteri to Treat Infant Colic: A Meta-analysis. Pediatrics. 2018 Jan;141(1). pii: e20171811.
Crying Time and RORγ/FOXP3 Expression in Lactobacillus reuteri DSM17938-Treated Infants with Colic: A Randomized Trial J Pediatr. 2018 Jan;192:171-177
LactobacillusreuteritoTreatInfantColic: A Meta-analysis. Pediatrics. 2018 Jan;141(1). pii: e20171811.
Lactobacillus reuteri for Infants with Colic: A Double-Blind, Placebo-Controlled, Randomized Clinical Trial J Pediatr. 2017 Dec;191:170-178.e2
Use of Probiotics for Management of Acute Gastroenteritis: A Position Paper by the ESPGHAN Working Group for Probiotics and Prebiotics. JPGN 2014;58: 531–539
Diarrhea in Preschool Children and Lactobacillus reuteri: A Randomized Controlled Trial
Question 2 Probiotics in acute infectious diarrhoea: should we run with it? Arch Dis Child. 2017 Aug;102(8):782-785
Probiotics for preventing acute upper respiratory tract infections. Cochrane Database of Systematic Reviews 2015, Issue 2. Art. No.: CD006895. DOI: 10.1002/14651858.CD006895.pub3
Do children’s upper respiratory tract infections benefit from probiotics? BMC Infectious Diseases 2014, 14:194
Probiotics in the prevention of eczema: a randomised controlled trial Arch Dis Child 2014;99:1014-1019
Probiotic supplementation in children with autism spectrum disorder. Arch Dis Child 2015; 100: 5 505-506
Cohort Study of Probiotics in a North American Neonatal Intensive Care Unit. The Journal of Pediatrics. 2014; 164: 980-985.
Probiotic Supplementation in Preterm Infants: It Is Time to Change Practice. The Journal of Pediatrics. 2014; 164: 959-960.
Información a familias
Aclarando dudas: probióticos, prebióticos y simbióticos Familia y Salud
Protección
Personal protective equipment for preventing highly infectious diseases due to exposure to contaminated body fluids in healthcare staff. Cochrane Database of Systematic Reviews 2020, Issue 4. Art. No.: CD011621. DOI: 10.1002/14651858.CD011621.pub4.
Quinolonas
Quinolonas en Pediatría Guía ABE 2018
Quinolonas en Pediatría Rev Pediatr Aten Primaria. 2017;19:e83-e92.
The Use of Systemic and Topical Fluoroquinolones. Pediatrics. 2016;138:e20162706
Rabia
La rabia: actualización para el pediatra de primaria y situación en España. GPI revisado en 2018
Human Rabies Pediatric Infectious Disease Journal 2017; 36(5):520
The One Health approach for the management of an imported case of rabies in mainland Spain in 2013. Euro Surveill. 2015;20(6):pii=21033
Virology, Immunology and Pathology of Human Rabies During Treatment Pediatr Infect Dis J. 2015; 34: 520-8
Información a familias
La rabia Familia y Salud
Rata (ver Mordedura de rata)
Refugiados (ver Actualidad Bibliográfica)
Pediatric Healthcare for Refugee Minors in Europe: Steps for Better Insight and Appropriate Treatment J Pediatr. 2018 Jun;197:323-324.e2. doi: 10.1016/j.jpeds.2018.03.061
Helping refugee children thrive: what we know and where to next Arch Dis Child. 2018 Jun;103(6):529-532. doi: 10.1136/archdischild-2017-314055
Health of adolescent refugees resettling in high-income countries Arch Dis Child 2016;101:670-676
Atención sanitaria del niño refugiado procedente de Siria Documento SEIP 2015
Rickettsia
When to Think of Rickettsia The Pediatric Infectious Disease Journal. 38(6S):S20-S23
Rotavirus
Norovirus and Rotavirus Disease Severity in Children: Systematic Review and Meta-analysis The Pediatric Infectious Disease Journal. 37(6):501-505, June 2018
Rotavirus vacuna (ver Actualidad Bibliográfica)
Recomendaciones para la vacunación frente al ROTAvirus de los recién nacidos PREMaturos (ROTAPREM) An Pediatr (Barc). 2019;91:205.e1-7
¿Qué hemos aprendido sobre rotavirus en España en los últimos 10 años? An Pediatr (Barc). 2019;91:166-79
Vaccines for preventing rotavirus diarrhoea: vaccines in use. Cochrane Database of Systematic Reviews 2019, Issue 10. Art. No.: CD008521. DOI: 10.1002/14651858.CD008521.pub5
Efficacy of live oral rotavirus vaccines by duration of follow-up: a meta-regression of randomised controlled trials. Lancet Infect Dis. 2019;19:717-27
Vaccines for preventing rotavirus diarrhoea: vaccines in use. Cochrane Database of Systematic Reviews 2019, Issue 3. Art. No.: CD008521. DOI: 10.1002/14651858.CD008521.pub4
Rotavirus Vaccination Is Associated With Reduced Seizure Hospitalization Risk Among Commercially Insured US Children, Clinical Infectious Diseases, Volume 67, Issue 10, 30 October 2018, Pages 1614–1616, https://doi.org/10.1093/cid/ciy424
Effectiveness of Rotavirus Vaccination: A Systematic Review of the first Decade of Global Post licensure Data, 2006–2016, Clinical Infectious Diseases, Volume 65, Issue 5, 1 September 2017, Pages 840–850, https://doi.org/10.1093/cid/cix369
European Centre for Disease Prevention and Control. ECDC Expert opinion on rotavirus vaccination in infancy. Stockholm: ECDC; 2016
Intussusception Rates Before and After the Introduction of Rotavirus Vaccine. Pediatrics. 2016;138. pii: e20161082.
Risk of Intussusception After Rotavirus Vaccination: Meta-analysis of Postlicensure Studies. Pediatr Infect Dis J. 2015 Jul;34(7):763-8
Intussusception and Rotavirus Vaccines: Consensus on Benefits Outweighing Recognized Risk.Pediatric Infectious Disease Journal 2014;
European society for paediatric infectious diseases consensus recommendations for rotavirus vaccination in europe: update 2014. Pediatr Infect Dis J. 2015 Jun;34(6):635-43.
Infecciones por rotavirus, vacunas y variabilidad vírica. Enferm Infecc Microbiol Clin. 2014;32:277-9.
Información a familias
Vacunas contra la diarrea por rotavirus Familia y Salud
Rubeola (ver Actualidad Bibliográfica)
Resurgence risk for measles, mumps and rubella in France in 2018 and 2020. Euro Surveill. 2018;23(25):pii=1700796. https://doi.org/10.2807/1560-7917.ES.2018.23.25.1700796
Sarampión y rubeola en Europa (ecdc) European Centre for Disease Prevention and Control. Measles and rubella monitoring July 2015 Reporting on July 2014 June 2015 surveillance data and epidemic intelligence data to the end of July 2015 Stockholm: ECDC; 2015.
Post-exposure passive immunisation for preventing rubella and congenital rubella syndrome. Cochrane Database of Systematic Reviews 2015, Issue 9. Art. No.: CD010586.
Rubeola congénita
Rubeola Vacuna
Vaccines for measles, mumps, rubella, and varicella in children. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD004407. DOI: 10.1002/14651858.CD004407.pub5.
Sacroileitis (ver Actualidad Bibliográfica)
Sacroilitis in Preschool Children: A Case Series and Review of the Literature The Pediatric Infectious Disease Journal. 39(9):e272-e274, September 2020.
Sacroileítis piógena: Lecciones aprendidas de una serie de casos atípicos. AnPediatr (Barc).2019;91:42-6
Pediatric Infectious Sacroiliitis Characterization and Differentiation from Non infectious Etiologies. The Pediatric Infectious Disease Journal. 38(7):e134-e137
Saffold Virus
Clinical Characteristics of Saffold Virus Infection in Children. The Pediatric Infectious Disease Journal. 38(8):781-785
Sarampión (ver Actualidad Bibliográfica)
Seroprevalencia de anticuerpos frente al virus del sarampión en Galicia: tendencias durante los últimos diez años en función de la edad y sexo Rev Esp Quimioter 2020; 33(2): 116-121
Sarampión en Europa en el siglo XXI GPI 2017
Resurgence risk for measles, mumps and rubella in France in 2018 and 2020. Euro Surveill. 2018;23(25):pii=1700796. https://doi.org/10.2807/1560-7917.ES.2018.23.25.1700796
Epidemiología del sarampión en personas vacunadas, España 2003-2014 Enferm Infecc Microbiol Clin 2017;35:569-73
Vacuna triple vírica. Resurgimiento del sarampión en Europa Enferm Infecc Microbiol
Public Discourse on Measles, A Shot in the Arm for Vaccination J Pediatr 2015;167: 477–480 Clin. 2015; 33(10): 673–678
Post-exposure passive immunisation for preventing measles. Cochrane Database of Systematic Reviews 2014, Issue 4.
Información a familias
Sarampión Familia y Salud
Vacuna del sarampión Familia y Salud
Sarampión vacunas
Vaccines for measles, mumps, rubella, and varicella in children. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD004407. DOI: 10.1002/14651858.CD004407.pub5.
Effectiveness of “Priorix” Against Measles and Mumps Diseases in Children Born After 2004 in the United Kingdom: A Retrospective Case-control Study Using the Clinical Practice Research Datalink GOLD Database. The Pediatric Infectious Disease Journal. 40(6):590-596, June 2021.
Sarna (ver Actualidad Bibliográfica)
Sarna Guía ABE 2021
Caso clínico
Escabiosis en lactante GPI 2021
Información a familias
Sarna Familia y Salud
Sepsis (ver Actualidad Bibliográfica)
Sepsis en urgencias Guia ABE 2020
Defining Pediatric Sepsis JAMA Pediatr. 2018 Feb 19. doi: 10.1001/jamapediatrics.2017.5208
Sepsis kills: suspect it, recognise it and be prompt with treatment Arch Dis Child 2017;102:2-4
The Sensitivity of Clinician Diagnosis of Sepsis in Tertiary and Community-Based Emergency Settings J Pediatr. 2018 Apr;195:220-227
Identifying Pediatric Severe Sepsis and Septic Shock: Accuracy of Diagnosis Codes J Pediatr. 2015 Dec;167(6):1295-1300
El tratamiento antibiótico empírico reduce la mortalidad desde la primera hora en la sepsis grave y shock séptico: resultados de un programa de mejora asistencial basado en la aplicación de guías clínicas Evid Pediatr 2015; 11: 70
Serología
Considerando las reacciones serológicas cruzadas y mucho más: el criterio clínico. Enferm Infecc Microbiol Clin. 2021;39:536
Sifilis
Sífilis. Enferm Infecc Microbiol Clin.2019;37:398-404
Acquired Syphilis by Nonsexual Contact in Childhood. The Pediatric Infectious Disease Journal. 40(10):892-898, October 2021.
Congenital Syphilis N Engl J Med 2019; 381:2157 DOI: 10.1056/NEJMicm1904420
Sinusitis (ver Actualidad Bibliográfica)
Documento de consenso sobre etiología, diagnóstico y tratamiento de la sinusitis. Rev Pediatr Aten Primaria. 2013; 15: 203-18
Sinusitis (acute): antimicrobial prescribing. NICE guideline [NG79] 2017
Sinusitis (acute): antimicrobial prescribing. NICE guideline [NG79]
Rinosinusitis. Guía ABE
Clinical Practice Guideline for the Diagnosis and Management of Acute Bacterial Sinusitis in Children Aged 1 to 18 Years. AAP 2013.Pediatrics
IDSA clinical practice guideline for acute bacterial rhinosinusitis in children and adults. Clin Infect Dis. 2012;54: e72-e112
European position paper on rhinosinusitis and nasal polyps 2012. Rhinology 2012; 50 (Supl 23): 1-298
Principles of Judicious Antibiotic Prescribing for Bacterial Upper Respiratory Tract Infections in Pediatrics From the American Academy of Pediatrics/ Clinical ReportCOMMITTEE ON INFECTIOUS DISEASES.
Información a familias
¿Catarro o sinusitis? Familia y Salud
Sinusitis en Familia
Test de diagnóstico rápido (ver Actualidad Bibliográfica)
Métodos de diagnóstico rápido en microbiología clínica: necesidades clínicas Enferm Infecc Microbiol Clin 2017;35:41-6 – DOI: 10.1016/j.eimc.2016.11.004
Diagnóstico rápido en serología Enferm Infecc Microbiol Clin 2017;35:246-54
Test de detección rápida de Estreptococo. GPI 2014
Rapid Diagnostic Tests for Group A Streptococcal Pharyngitis: A Meta-analysis. Pediatrics 2014; 134:771-781
Test rápido de detección de antígeno estreptocócico en faringoamigdalitis: impacto sobre el uso de antibióticos. Rev Pediatr Aten Primaria. 2017;19:345:54.
Uso del test rápido de detección de antígeno estreptocócico en la consulta de Atención Primaria. Rev Pediatr Aten Primaria. 2017;19:119-25.
Rapid antigen detection test for group A streptococcus in children with pharyngitis. Cochrane Database of Systematic Reviews 2016, Issue 7. Art. No.: CD010502.
¿Qué utilidad tiene el test rápido de detección del estreptococo en la consulta de Pediatría? Evid Pediatr. 2016;12:3.
Carta solicitud Test Detección Rápida Antígeno Estreptocócico. GPI 2014
Diagnostic Accuracy of Clinical Symptoms and Rapid Diagnostic Test in Group A Streptococcal Perianal Infections in Children. CID 2015:60 (15 January) • 267.
Test de detección rápida de Legionella. GPI 2014
Utilidad del test rápido de detección del antígeno neumocócico en orina en Pediatría. GPI 2014
Test de detección rápida de virus respiratorio sincitial. GPI 2014
Tibola (ver garrapatas)
Rickettsiosis, un caso de TIBOLA Rev Pediatr Aten Primaria. 2016;70:157-60.
Tiña (ver micosis cutánea)
Tétanos
Análisis de la cobertura vacunal frente a tétanos en adolescentes: evolución y situación actual en Extremadura (España). Rev Pediatr Aten Primaria. 2019;21:e193-e200.
Tosferina (ver Actualidad Bibliográfica)
Pertussis (whooping cough) BMJ 2019;364:l401
Estudio clínico-epidemiológico de la infección por Bordetella pertussis en la isla de Gran Canaria en el período 2008-2016 An Pediatr (Barc) 2018; 89:170-5
Infant Pertussis Disease Burden in the Context of Maternal Immunization Strategies Clinical Infectious Diseases Volume 63 suppl 4 December 1, 2016.
Actualización en tosferina junio 2016
Tosferina ¿en qué punto nos encontramos?. GPI 2014
Tos ferina en España. Situación epidemiológica y estrategias de prevención y control. Recomendaciones del Grupo de Trabajo de Tos ferina. Enferm Infecc Microbiol Clin. 2013;31(4):240–253.
Pertussis Across the Globe: Recent Epidemiologic Trends From 2000 to 2013 Pediatr Infect Dis J. 2015 Sep;34(9):e222-32.
Finnish guidelines for the treatment of community-acquired pneumonia and pertussis in children. Acta Paediatr. 2016 Jan;105(1):39-43.
Laboratory Diagnosis of Pertussis Clin Microbiol Rev. 2015 Oct;28(4):1005-26
Información a familias
Tosferina, ¿existe? Familia y Salud
Cómo evitar la tosferina en el recién nacido Familia y Salud
¿Existe la tosferina en adolescentes? Familia y Salud
Tosferina vacuna (ver Actualidad Bibliográfica)
Maternal pertussis vaccination and its effects on the immune response of infants aged up to 12 months in the Netherlands: an open-label, parallel, randomised controlled trial. Lancet Infect Dis. 2019 Apr;19(4):392-401Safer Pertussis Vaccines for Children: Trading Efficacy for Safety. Pediatrics Jul 2018, 142 (1) e20181036; DOI: 10.1542/peds.2018-103
Cobertura vacunal frente a tos ferina en gestantes de Cataluña en el primer año de implantación del programa de inmunización Enferm Infecc Microbiol Clin 2017;35:550-5
A case–control study to assess the effectiveness of pertussis vaccination during pregnancy on newborns, Valencian community, Spain, 1 March 2015 to 29 February 2016. Euro Surveill. 2017;22(22):pii=30545. DOI: http://dx.doi.org/10.2807/1560-7917.ES.2017.22.22.30545
Effectiveness of Vaccination During Pregnancy to Prevent Infant Pertussis Pediatrics May 2017, 139 (5) e20164091; DOI: 10.1542/peds.2016-4091
Pertussis Antibody Transfer to Preterm Neonates After Second- Versus Third-Trimester Maternal Immunization. Clin Infect Dis (2017) 64 (8): 1129-1132.
Tos ferina en lactantes y niños bien vacunados. ¿Son necesarias nuevas estrategias de vacunación? Enferm Infecc Microbiol Clin. 2014; 32: 236-241.
Vacuna de la tos ferina. Reemergencia de la enfermedad y nuevas estrategias de vacunación Enferm Infecc Microbiol Clin. 2015;33:190-6.
Toxoplasmosis congénita (ver Actualidad Bibliográfica)
Guía de la Sociedad Española de Infectología Pediátrica para el diagnóstico y tratamiento de la toxoplasmosis congénita.. An Pediatr (Barc) 2013;79:116.e1-116.e16
Diagnosis, Treatment, and Prevention of Congenital Toxoplasmosis in the United States. Pediatrics Feb 2017, 139 (2) e20163860; DOI: 10.1542/peds.2016-3860 Documento técnico COMMITTEE ON INFECTIOUS DISEASES. AAP.
Congenital toxoplasmosis and prenatal care state programs BMC Infectious Diseases 2014, 14:33
Characterization of Congenital Toxoplasmosis in Israel: A 17-year Nationwide Study Experience. The Pediatric Infectious Disease Journal. 39(6):553-559, June 2020.
Toxoplasmosis in Pregnancy in an Area With Low Seroprevalence: Is Prenatal Screening Still Worthwhile? Pediatric Infectious Disease Journal: 2014; 33: 5–10
Información para familias
¿Qué es la toxoplasmosis? Familia y Salud
Toxoplasmosis congénita. Luces y sombras Familia y Salud
Triple vírica vacuna
La vacuna triple vírica no afecta al desarrollo cognitivo de los niños Evid Pediatr. 2013;9:62.
Tuberculosis (ver Actualidad Bibliográfica)
Tuberculosis: general, epidemiología, estudio de contactos, diagnóstico, tratamiento, congénita, instituciones sanitarias, información a familias, casos clínicos, vacuna.
Tuberculosis general
Para una consulta rápida: Tuberculosis y Mantoux e IGRAs Guía ABE y Contacto con tuberculosis – Algoritmos AEPap
Para situarnos: Introducción TBC: doc GPI 2019
Algunos aspectos claves: Diagnóstico de la Tuberculosis en pediatría: Mantoux e IGRAS 2019 (doc GPI 2019). Esputo inducido versus lavado gástrico en el diagnóstico de TBC pulmonar. Nuevas técnicas de biología molecular (doc GPI 2019).
Tratamiento: Actualización del tratamiento de la tuberculosis en niños AnPediatr (Barc).2018;88:52.e1-52.e12 –
Tuberculosis epidemiología
Plan para la prevención y control de la tuberculosis en España, marzo 2019
Epidemiología de la tuberculosis en España. Resultados obtenidos por la Red Nacional de Vigilancia Epidemiológica en el año 2015. Enferm Infecc Microbiol Clin 2018;36:179-86
Distribución de las tasas de incidencia de tuberculosis en menores de 15 años según zonas de pobreza de la ciudad de Sevilla. An Pediatr (Barc). 2020;92:231-4
Epidemiología de la tuberculosis en Espana: áreas de mejora en la vigilancia epidemiológica y aportaciones desde la Red Espanola ˜ de Estudio de Tuberculosis Pediátrica. Cartas al Editor / Enferm Infecc Microbiol Clin. 2019;37(1):66–69
Enfermedad tuberculosa en población pediátrica en Madrid en los últimos 26 años
Enfermedad tuberculosa en la edad pediátrica: experiencia de diez años.. Rev Pediatr Aten Primaria. 2019;21:e61-e66
Revisiting the timetable of tuberculosis. BMJ 2018;362:k2738 doi: 10.1136/bmj.k2738
CRIBADO DE LA TUBERCULOSIS Previnfad 2016
Instituto de Salud Carlos III: Informe epidemiológico sobre la situación de la tuberculosis en España. Año 2016
Missed Opportunities for Tuberculosis Screening in Primary Care J Pediatr. 2015 May;166(5):1240-1245
Highlights in Pediatric Tuberculosis BMC Infectious Diseases, Volume 14 Supplement 1
Tuberculosis estudio de contactos
Contact Studies Consortium. The risk of tuberculosis in children after close exposure: a systematic review and individual-participant meta-analysis. Lancet. 2020;395:973-84
Vigilancia de los contactos en la tuberculosis: ¿cómo podemos mejorar la estrategia?
Effective Tuberculosis Contact Investigation Using Interferon-Gamma Release Assays.
Tuberculosis clínica
Epidemiology, clinical features and outcomes of incident tuberculosis in children in Canada in 2013–2016: results of a national surveillance study (20 August, 2021). Archives of Disease in Childhood 2021;106:1165-1170.
Tuberculosis in Children Hospitalized in a Low-burden Country: Description and Risk Factors of Severe Disease. The Pediatric Infectious Disease Journal. 40(3):199-204, March 2021.
Tuberculosis diagnóstico
Diagnóstico de la Tuberculosis en pediatría: Mantoux e IGRAS GPI 2019
Esputo inducido versus lavado gástrico en el diagnóstico de Tuberculosis pulmonar GPI 2019
Diagnóstico y abordaje terapéutico de la infección tuberculosa latente
Enferm Infecc Microbiol Clin 2018;36:302-11Guidance for programmatic management of latent tuberculosis infection in the European Union/European Economic Area. European Respiratory Journal 2019 Centre for Disease Prevention and Control..
Tuberculosis: advances and challenges in developmentof new diagnostics and biomarkers. Lancet InfectDis. 2018;18: e199–210
Detection of Mycobacterium tuberculosis in pediatric stool samples using TruTip technology. BMC Infectious Diseases 2019; 19:563
Review of reviews and guidelines on target groups, diagnosis, treatment and programmatic issues for implementation of latent tuberculosis management European Centre for Disease Prevention and Control. Review of reviews and guidelines on target groups, diagnosis, treatment and programmatic issues for implementation of latent tuberculosis management. Stockholm: ECDC; 2018.
Diagnóstico microbiológico actual de la tuberculosis Enferm Infecc Microbiol Clin 2017;35:399-402
Guía de práctica clínica sobre el uso de las pruebas de liberación de interferón-γ para el diagnóstico de infección tuberculosa Enferm Infecc Microbiol Clin. 2016;34:303.e1-e13
Sumario Ejecutivo de la Guía de Práctica Clínica sobre el uso de las pruebas de liberación de interferón-γ para el diagnóstico de infección tuberculosa Enferm Infecc Microbiol Clin. 2016;34:304-8
The Magnitude of Interferon Gamma Release Assay Responses in Children With Household Tuberculosis Contact Is Associated With Tuberculosis Exposure and Disease Status. The Pediatric Infectious Disease Journal. 40(8):763-770, August 2021.
QuantiFERON-TB Gold Plus Assay Specificity in Children and Adolescents With Suspected Tuberculosis—A Multicenter Cross-sectional Study in Spain. The Pediatric Infectious Disease Journal. 40(9):e348-e351, September 2021.
Interferon-γ Release Assay Performance for Tuberculosis in Childhood. Pediatrics. 2018;141. pii: e20173918
Quantiferon-TB Gold In-Tube Improves Tuberculosis Diagnosis in Children Pediatric Infectious Disease Journal:January 2017 – Volume 36 – Issue 1 – p 44–49
Diagnóstico de la tuberculosis en la edad pediátrica. An Pediatr (Barc). 2010
Tuberculin Skin Testing and T-SPOT.TB in Internationally Adopted Children Pediatr Infect Dis J. 2015 Jun;34(6):599-603
Detection of Mycobacterium tuberculosis in pediatric stool samples using TruTip technology
Tuberculosis tratamiento
Actualización del tratamiento de la tuberculosis en niños AnPediatr (Barc).2018;88:52.e1-52.e12 –
Tuberculosis Guía-ABE 2020
Programmatic management of latent tuberculosis infection in the European Union, 2018
Official American Thoracic Society/Infectious Diseases Society of America/Centers for Disease Control and Prevention Clinical Practice Guidelines: Diagnosis of Tuberculosis in Adults and Children Clin Infect Dis. (2017) 64 (2): 111-115 doi:10.1093/cid/ciw778
Documento de consenso sobre el tratamiento de la exposición tuberculosa y de la infeccion tuberculosa latente en niños Grupo de Trabajo de Tuberculosis de la SEIP. An Pediatr (Barc). 2006. Algunos aspectos se modifican en el documento de 2010
Documento de consenso sobre el tratamiento de la tuberculosis extrapulmonar y formas complicadas de tuberculosis pulmonar An Pediatr (Barc). 2008 Algunos aspectos se modifican en el documento de 2010
Tuberculosis: progress and advances in developmentof new drugs, treatment regimens, and host-directed therapies. Lancet InfectDis. 2018;18: e183-98
Guia NICE: Overview | Tuberculosis | Guidance
Tuberculosis—diagnosis, management ,prevention, and control: summary of updated NICE guidance. BMJ 2016; 352: h6747
Treatment of Drug-Susceptible Tuberculosis Clin Infect Dis. 2016; 63: 147–e195
Serious Adverse Reactions From Anti-tuberculosis Drugs Among 599 Children Hospitalized for Tuberculosis Pediatric Infectious Disease Journal . 36(8):720-725
Antituberculosis Drug-induced Liver Injury in Children: Incidence and Risk Factors During the Two-month Intensive Phase of Therapy. The Pediatric Infectious Disease Journal. 38(1):50-53
Treatment of Multidrug-Resistant Tuberculosis Infection in Children The Pediatric Infectious Disease Journal. 37(10):1061-1064.
Treatment of Multidrug-resistant Tuberculosis Infection in Children. The Pediatric Infectious Disease Journal. 37(8):831-834, August 2018.
Caution when treating tuberculosis in malnourished children.
Tuberculosis instituciones internacionales y recopilaciones
OMS-
ECDC-
CDC-
Recopilaciones
Más información al día para profesionales:
Información a familias
Tuberculosis. Una enfermedad actual que también existe en niños Familia y Salud
Prueba de la tuberculina ¿Puedo tener tuberculosis? Familia y Salud
Tuberculosis. en Familia
La tuberculosis, ¿qué es y cómo se contagia? Familia y Salud
Técnica de Mantoux (tuberculosis) Familia y Salud
Preguntas y respuestas – Índice | Folletos y cuadernillos | Publicaciones y productos | TB
Twitter: @ExplainTB
Casos clínicos
Cumplimiento terapéutico GPI 2020
Hepatotoxicidad y nutrición GPI 2020
Infección tuberculosa latente. GPI 2019
Tuberculosis infantil: sigue siendo un problema actual GPI 2018
Estudio de contactos TBC GPI 2018
Tuberculosis congénita
Guía de la Sociedad Española de Infectología Pediátrica sobre tuberculosis en la embarazada y el recién nacido (I): epidemiología y diagnóstico. Tuberculosis congénita An Pediatr. 2015;83:285.e1-8
Guía de la Sociedad Española de Infectología Pediátrica sobre tuberculosis en la embarazada y el recién nacido (II): profilaxis y tratamiento . An Pediatr. 2015;83:286.e1-7
Unsuspected Congenital Tuberculosis. Pediatr Infect Dis J. 2016 Feb;35(2):225
Tuberculosis en lactantes menores de 3 meses Enferm Infecc Microbiol Clin 2017;35:243-5
Tuberculosis vacuna (ver Actualidad Bibliográfica)
Día Mundial de la Tuberculosis, se abre paso una nueva vacuna de investigación española
BCG Vaccination and All-Cause Neonatal Mortality. The Pediatric Infectious Disease Journal. 38(2):195-197
Vacunación frente a tuberculosis. Enferm Infecc Microbiol Clin.2018;36:648-56
Effect of BCG vaccination against Mycobacterium tuberculosis infection in children: systematic review and meta-analysis BMJ 2014;349:g4643
Duration of BCG protection against tuberculosis and change in effectiveness with time since vaccination in Norway: a retrospective population-based cohort study. Lancet Infect Dis. 2016 Feb;16(2):219-26.
Tularemia
Tularemia in Children and Adolescents. The Pediatric Infectious Disease Journal. 39(12):e435-e438, December 2020
Ureaplasma
Perinatal Infections With Ureaplasma. The Pediatric Infectious Disease Journal. 40(5S):S26-S30, May 2021.
Vacunas (ver cada una, Actualidad Bibliográfica y Vacunas apartado específico)
Infección por virus del Papiloma Humano (VPH). Vacunas profilácticas. Indicaciones GPI 2019
Guía de vacunación en atención primaria: dudas, mitos y errores. GPI 2018
LACTANCIA MATERNA Y VACUNAS CAV AEP
Coberturas vacunales en España – 2017 (primera parte) | 19 septiembre 2018
Coberturas vacunales en España – 2017 (segunda parte) | 21 septiembre 2018
Coberturas vacunales en España – 2017 (tercera parte) | 24 septiembre 2018
El ECDC confirma la bajada de las coberturas de vacunación en España CAV AEP
Varicela (ver Actualidad Bibliográfica)
Tratamiento con aciclovir en varicela y herpes zoster. GPI 2018
Does the use of non-steroidal anti-inflammatory drugs in children with varicella increase the risk of soft tissue infections?. Arch Dis Child. 2017 Oct;102(10):988-990.
Seroprevalencia de anticuerpos frente al virus de la varicela zóster tras la introducción reciente de la vacunación infantil universal en la Comunidad de Madrid Enferm Infecc Microbiol Clin 2016;34:633-8
Central Nervous System Complications of Varicella-Zoster Virus. J Pediatr. 2014 ; 165: 779-85
Decline of Neurologic Varicella Complications in Children During the First Seven Years After Introduction of Universal Varicella Vaccination in Germany, 2005–2011 Pediatr Infect Dis J. 2017 Jan;36(1):79-86
Epidemiology of pediatric herpes zoster after varicella infection: a population-based study. Pediatrics. 2015; 135: e565-71.
Información a familias
Varicela ¿qué es, qué hacer? Familia y Salud
Tengo una culebrina ¿qué es? Familia y Salud
Varicela congénita
Varicela vacuna (ver Actualidad Bibliográfica)
Implementing Universal Varicella Vaccination in Europe: The Path Forward. The Pediatric Infectious Disease Journal. 38(2):181-188
European Centre for Disease Prevention and Control. Varicella vaccination in the European Union. Stockholm: ECDC; 2015. Analisis de la vacunación antivaricela en la UE
Global Varicella Vaccine Effectiveness: A Meta-analysis. Pediatrics. 2016 Mar;137(3):1-10
ECDC PRELIMINARY GUIDANCE. Varicella vaccine in the European Union
Safety of Second-Dose Single-Antigen Varicella Vaccine. Pediatrics. 2017;139. pii: e20162536.
Vacunas frente al virus de la varicela zóster Enferm Infecc Microbiol Clin. 2015;33(6):411–423
The impact of childhood varicella vaccination on the incidence of herpes zoster in the general population: modelling the effect of exogenous and endogenous varicella-zoster virus immunity boosting. BMC Infectious Diseases201919:126
La vacuna de la varicela parece reducir el herpes zóster en la población vacunada pediátrica Evid Pediatr. 2016;12:65
Decreased varicella and increased herpes zoster incidence at a sentinel medical deputising service in a setting of increasing varicella vaccine coverage in Victoria, Australia, 1998 to 2012 Euro Surveill. 2014 Oct 16;19(41). pii: 20926.
Se suspende el registro de varicela congénita en embarazadas expuestas a la vacuna
Impact of vaccination on the epidemiology of varicella: 1995-2009. Pediatrics. 2014 Jul;134:24-30.
Varicella and Herpes Zoster Vaccination Position Paper–June 2014
Información a familias
Vacuna de la varicela Familia y Salud
Viajes Internacionales 1. Antes del viaje
Información de interés para profesionales y pacientes.
Manual de Inmunizaciones en línea de la AEP. Inmunizaciones del niño viajero.
Paludismo (profilaxis en niños viajeros), Guía ABE. 2020
Prevención de picaduras. Guía ABE. 2020
Hospital Universitario La Paz. Hospital Carlos III. Unidad del viajero.
CDC Yellow Book: Health Information for International Travel
Junta de Andalucía. Andavac. Vacunación para viajes internacionales.
Fitfortravel: Information on how to stay safe and healthy abroad
Información a las familias
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud. 2018
Vacunas para viajar a países tropicales en Familia. 2024
Vacuna de la fiebre tifoidea Familia y Salud. 2019
Vacuna de fiebre amarilla Familia y Salud. 2019
Diarrea del viajero Familia y Salud. 2016
¡Ya llegan las vacaciones de verano! Familia y Salud. 2017
La Salud también viaja Familia y Salud. 2016
Viajando con niños Familia y Salud. 2024
Decálogo del Niño viajero. Familia y Salud. 2023
Si pica, ¿rascado o repelente?. Familia y Salud. 2021
Vacaciones seguras. ¡Llegó el verano! Familia y Salud. 2019.
Viajes Internacionales 2.Después del viaje
Fiebre tras un viaje internacional. Guía ABE.
Evaluación posviaje del niño viajero Algoritmo AEPap 2017
Resumen ejecutivo de las enfermedades infecciosas importadas después de regresar de viajes en el extranjero: Documento de consenso de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica Enferm Infecc Microbiol Clin 2018;36:187-93
Fever in the returning child traveller: approach to diagnosis and management. Arch Dis Child 2014; 99: 938-943
Management of Children with Travel-related Illness Evaluated in a Pediatric Emergency Room . Pediatr Infect Dis J 2015;34:1279–1282
Differential Diagnosis of Illness in Travelers Arriving From Sierra Leone, Liberia or Guinea: A Cross-sectional Study From the GeoSentinel Surveillance Network. Ann Intern Med. 2015;162:757–764.
VIH (ver Actualidad Bibliográfica)
VIH. Prevención de la transmisión vertical (profilaxis posnatal con antirretrovirales) Guía ABE 2019
Executive summary of the GeSIDA consensus document on control and monitoring of HIV-infected patients Enferm Infecc Microbiol Clin. 2019;37:467-75
Cambios en las características epidemiológicas de los pacientes pediátricos infectados por VIH en Navarra Rev Pediatr Aten Primaria. 2018;20:223-6.
Documento de consenso de VIH en embarazo, parto y profilaxis. (TV 2018)
«El presente documento estará disponible para revisión hasta el día 26 de enero de 2018. Enviar comentarios a: area.asistencial.spns@msssi.esPinchazo accidental y otras exposiciones a virus transmitidos por sangre y fluidos corporales.
Análisis de las necesidades de pediatras que trabajan en el VIH en España.
Fichas de medicación antirretroviral de uso en Pediatría (actualización 07/05/2019)
VACUNACIÓN EN NIÑOS INFECTADOS POR EL VIRUS DE LA INMUNODEFICIENCIA HUMANA (VIH)
Recomendaciones de la SEIP para el seguimiento del niño expuesto al virus de la inmunodeficiencia humana y a fármacos antirretrovirales durante el embarazo y el periodo neonatal (2012) An Pediatr(Barc).2012;76(6):360.e1—360.e9
Challenges in the Elimination of Pediatric HIV-1 Infection N Engl J Med 2016; 374:761
Pediatric HIV Infection in Western Countries: An Update 5 Pediatr Infect Dis J. 2015; 34 Sup 1: pp: S1-S43
Guideline: The Prevention and Treatment of Opportunistic Infections in HIV-Exposed and HIV-Infected Children. US Department of Health and Human Services; 2013.
¿Podemos confiar en el tratamiento antirretroviral como único método para la prevención del virus de la inmunodeficiencia humana? Una perspectiva de Salud Pública?. Enferm Infecc Microbiol Clin.2015;33 :0.e1-e6
Aspectos psicosociales en una cohorte de adolescentes con infección por el virus de la inmunodeficiencia humana por transmisión vertical”. Enferm Infecc Microbiol Clin. 2014; 32:631-7
CDC: World AIDS Day 2018
http://AIDSinfo.nih.gov y http://aidsinfo.nih.gov/guidelines
Información a familias
VIH Y SIDA. Un problema de salud prevenible que también afecta a niños y adolescentesFamilia y Salud
Infecciones de trasmisión sexual (ITS). Eso a mí no me toca. ¿O sí? Familia y Salud
VIH y SIDA En Familia
Todo lo que siempre quisiste saber sobre el VIH, pero nunca te atreviste a preguntar
LA PRUEBA DEL VIH (Virus de la Inmunodeficiencia Humana) Determinación anónima y gratuita del VIH (Madrid) .
Viruela del mono, enfermedad
Protocolo para la detección precoz y manejo de casos ante la alerta de viruela de los monos (Monkeypox) Ministerio de Sanidad
Informe de situación de la infección de viruela de los monos en España y otros países de Europa Ministerio de Sanidad
Preguntas más frecuentes: Información general sobre las agrupaciones de casos de viruela de los monos (Monkeypox): preguntas más frecuentes 19.05.2022 Ministerio de Sanidad
Multi-country monkeypox outbreak in non-endemic countries. OMS
WHO working closely with countries responding to monkeypox. OMS
Viruela del mono en humanos: incremento de casos y limitadas opciones de prevención con vacunas CAV-AEP 2022
Human monkeypox – After 40 years, an unintended consequence of smallpox eradication. Vaccine. 2020 Jul 14;38(33):5077-5081. doi: 10.1016/j.vaccine.2020.04.062.
The changing epidemiology of human monkeypox—A potential threat? A systematic review. PLoS Negl Trop Dis. 2022 Feb 11;16(2):e0010141.
Exantemas
Vacunas
Virus respiratorio sincitial
Test de detección rápida de virus respiratorio sincitial GPI 2014
Updated guidance for palivizumab prophylaxis among infants and young children at increased risk of hospitalization for respiratory syncytial virus infection. Pediatrics. 2014 Aug;134(2):e620-38. – COMMITTEE ON INFECTIOUS DISEASES and BRONCHIOLITIS GUIDELINES COMMITTEE
Preventing severe respiratory syncytial virus disease: passive, active immunisation and new antivirals. Arch Dis Child 2014; 99: 469-473
VPH (ver Actualidad Bibliográfica)
Infección por virus del Papiloma Humano (VPH). Vacunas profilácticas. Indicaciones GPI 2019
Diagnóstico microbiológico de la infección por virus del papiloma humano. Enferm Infecc Microbiol Clin 2017;35:593-602
Changes in the prevalence of human papilloma virus following a national bivalent human papilloma virus vaccination programme in Scotland: a 7-year cross-sectional study. Lancet InfectDis. 2017;17(12):1293-1302.
Oral Human Papillomavirus Infection in Children Pediatr Infect Dis J. 2016 Feb;35(2):e65-8
VPH vacuna (ver Actualidad Bibliográfica)
Infección por virus del Papiloma Humano (VPH). Vacunas profilácticas. Indicaciones.
Safety of the 9-Valent Human Papillomavirus Vaccine Pediatrics December 2019, 144 (6) e20191791; DOI: https://doi.org/10.1542/peds.2019-1791
INFORME EUROPEO SOBRE SEGURIDAD DE LAS VACUNAS FRENTE AL VPH
Human Papillomavirus Vaccine Effectiveness and Herd Protection in Young Women. Pediatrics Feb 2019, 143 (2) e20181902; DOI: 10.1542/peds.2018-1902
Multidisciplinary, evidence-based consensus guidelines for human papillomavirus (HPV) vaccination in high-risk populations, Spain, 2016 Euro Surveill. 2019 Feb;24(7). doi: 10.2807/1560-7917.ES.2019.24.7.1700857
HPV vaccines are effective and safe and work best in young women, review finds. BMJ 2018;361:k2059
Boys should be given HPV vaccine, says joint committee. BMJ 2018;362:k3163
Boys in England to get HPV vaccinefromnextyear. BMJ 2018;362:k3237
Spontaneous Regression of a Recalcitrant Wart after Bivalent Papillomavirus Vaccination J Pediatr. 2018 Mar;194:259-259
Diez años de vacunación frente al virus del papiloma humano. De la dermatología a la oncología a través de la infectología An Pediatr (Barc) 2018;88:289.e1-6
Vacuna frente al virus del papiloma humano. Eficacia y seguridad. Enferm Infecc Microbiol Clin. 2015; 33: 342-54.
Use of a 2-Dose Schedule for Human Papillomavirus Vaccination — Updated Recommendations of the Advisory Committee on Immunization Practices December 16, 2016 / 65(49);1405–1408
Información a familias
Vacuna contra el Virus del Papiloma Humano Familia y Salud
Vulvovaginitis
Vulvovaginitis Guia ABE
Información a familias
Casos clínicos
Vulvovaginitis GPI 2019
Zika virus (ver Actualidad Bibliográfica)
Experiencia inicial en infección importada por virus Zika en España Enferm Infecc Microbiol Clin.2018;36:4-8 – DOI: 10.1016/j.eimc.2016.08.003 PMID:27743683
Protocolo de actuación pediátrica y neonatal ante el brote de enfermedad por virus Zika en América SEIP 2016
Update: Interim Guidance for the Diagnosis, Evaluation, and Management of Infants with Possible Congenital Zika Virus Infection — United States, October 2017 MMWR Morb Mortal Wkly Rep 2017; 66:1089–1099.
Letter: Congenital Zika infection: neurology can occur without microcephaly . Arch Dis Child. 2019 Feb;104(2):199-200.
Infection-related microcephaly after the 2015 and 2016 Zika virus outbreaks in Brazil: a surveillance-based analysis. Lancet. 2017;390(10097):861-870.
Update on Zika: What You Need to Know Pediatric Infectious Disease Journal . 36(3):333-336, March 2017.
Zika virus congenital infection: algorithm and interim guidance for neonatologists and paediatricians Public Health England 24 March 2016
Characteristics of child aged<18years with Zika virus disease acquired postnatally- U.S. States January 2015-July 2016 MMWR October 7,2016/Vol 65/No 39
Zika Virus Disease: A CDC Update for Pediatric Health Care Providers. Pediatrics. 2016 May;137(5). pii: e20160621.
Fiebre del Zika Enferm Infecc Microbiol Clin. 2016 Apr;34(4):247-52
Zika related microcephaly may appear after birth, study finds. BMJ 2016; 355:i6333
Announcement: Guidance for U.S. Laboratory Testing for Zika Virus Infection: Implications for Health Care Providers Weekly / November 25, 2016 / 65(46);1304
Clinical features and neuroimaging (CT and MRI) findings in presumed Zika virus related congenital infection and microcephaly: retrospective case series study. BMJ 2016; 353. doi: 10.1136/bmj.i1901
Association between Zika virus infection and microcephaly in Brazil, January to May, 2016: preliminary report of a case-control study. Lancet Infect Dis. 2016;16:1356–63
Zika congenital syndrome is seen in infants whose mothers had asymptomatic infection. BMJ 2016;353:i3416
Zika. Impacto y morbilidad en Pediatría Evid Pediatr. 2016;12:38.
La infección por Zika en el primer trimestre aumenta el riesgo de microcefalia fetal Evid Pediatr. 2016;12:41.
Listado de repelentes de insectos recomendados para prevenir la infección por el virus zika AEMPS
Clinical Review Zika virus. BMJ 2016; 352: i1049
Zika Virus Infection in PregnantWomen in Rio de Janeiro — PreliminaryReport N Engl J Med. 2016 Mar 4. [Epub ahead of print]
Interim Guidelines for Pregnant Women During a Zika Virus Outbreak — United States, 2016 MMRW
Interim Guidelines for the Evaluation and Testing of Infants with Possible Congenital Zika Virus Infection — United States, 2016 JANUARY 26, 2016 MMWR
Possible Association Between Zika Virus Infection and Microcephaly — Brazil, 2015 MMWR
Association between Zika virus and microcephaly in French Polynesia, 2013–15: a retrospective study. Lancet. 2016 Mar 15. pii: S0140-6736(16)00651-6.
European Centre for Disease Prevention and Control. Zika virus epidemic in the Americas: potential association with microcephaly and Guillain-Barré syndrome (first update) 21 January 2016. Stockholm: ECDC; 2016
Severe eye damage in infants with microcephaly is presumed to be due to Zika virus. BMJ 2016; 352: i855.
Zika virus outbreaks prompt warnings to pregnant women. BMJ 2016; 352: i500
Zika infection in pregnancy is linked to range of fetal abnormalities, data indicate. BMJ 2016; 352: i1362
Updated rapid risk assessment on Zika virus in the Americas and potential complicationsecdc
Virus Zika CDC
Zika Virus Spreads to New Areas — Region of the Americas, May 2015–January 2016MMWR
Brote de enfermedad por virus Zika en la Región de las Américas.
Interim Guidelines for the Evaluation and Testing of Infants With Possible Congenital Zika Virus Infection — United States,Morbidity and Mortality Weekly Report. 2016;65(3): 6367.
Zika, and rapid diagnostic tests for malaria BMJ 2016;352:i841
WHO strengthens Zika travel advice to pregnant women. BMJ 2016; 352:i1460
WHO warns European countries to be on alert for Zika BMJ 2016;352:i753
WHO urges countries in dengue belt to look outfor Zika. BMJ 2016;352
Información a familias
La enfermedad por el virus Zika: Resolviendo dudas Familia y Salud 2016
El virus Zika: un problema de salud pública internacional Familia y Salud 2016
Enfermedad por el virus del Zika en Familia 2016
Zika y olimpiadas 2016.
RECOMENDACIONES DE VACUNACIÓN Y MEDIDAS DE PREVENCIÓN PARA LOS VIAJEROS QUE SE DIRIJAN A LOS XXI JUEGOS OLÍMPICOS Y JUEGOS PARALÍMPICOS EN RÍO DE JANEIRO (BRASIL) EN AGOSTO Y SEPTIEMBRE DE 2016. Ministerio de Sanidad 2016
Declaración de la OMS sobre el virus de Zika y los Juegos Olímpicos de Río 2016 12 de mayo de 2016
Recomendaciones sanitarias para los juegos olímpicos y paralímpicos de Río de Janeiro 2016. Sociedad española de Medicina Tropical y Salud Internacional (SEMTSI) y la Asociación de Médicos de Sanidad Exterior (AMSE). Profesionales de la salud. http://www.semtsi.es/353/activos/texto/wsemt_pdf_1500-fwwNyWmIa5AyV8kg.pdf
Más sobre Zika: Información técnica a profesionales sanitarios. Ministerio de Sanidad
Casos Clínicos
De la A a la M
Adenopatía
Adenitis cervical unilateral: ¿Reactiva o no reactiva? GPI 2024
Adenopatía en lactante GPI 2014
Antibióticos
- Absceso cutáneo. GPI 2023
Mejorando el uso de antibioterapia mediante casos clínicos: ACNÉ. GPI 2022
Uso adecuado de antibioterapia. Impétigo. GPI 2022.
Lesiones cutáneas. GPI 2022
OMA por Pyogenes. GPI 2022
Sospecha de neumonía. GPI 2022.
Caso bronquiolitis GPI. GPI 2022
Cistitis. GPI 2022.
ITU NO ITU. GPI 2022
Amoxicilina ácido clavulánico. ¿Cuál es la dosis?¿Qué presentación usamos?
Exantema y Amoxicilina: Cuando el tratamiento nos complica el diagnóstico 2015
Exantema y Faringoamigdalitis: Claves para un correcto tratamiento 2015
- Arañazo de gato (enf. por)
- Enfermedad por arañazo de gato. GPI 2023
Biológicos
Inmunosupresión a través de la placenta. GPI 2024
- Bronquiectasias
Bronquiolitis
Bronquiolitis y fiebre persistente. GPI 2025.
Caso bronquiolitis GPI. GPI 2022.
Boca-mano-pie
Boca, mano, pie: no siempre tan simple. GPI 2022
Citomegalovirus
Sesión CMV GPI 2022
Dengue
Eosinofilia pulmonar tropical
Epstein-Barr
Estreptococo (enfermedades
Exantemas
Exantema purpúrico–petequial. GPI 2022
NIÑO CON EXANTEMA, MAMA EMBARAZADA GPI 2016
Fiebre tifoidea
Gripe
Miositis aguda viral. GPI 2023
Helicobacter
Hepatitis
Ictericia después de un viaje GPI 2024
Herpes
Caso “Herpes del gladiador” GPI 2017
Infecciones cutáneas
Absceso cutáneo. GPI 2023
Uso adecuado de antibioterapia. Impétigo. GPI 2022.
Lesiones cutáneas. GPI 2022
Impétigo ampolloso GPI 2020
Infecciones frecuentes (Inmunodeficiencias)
Candidiasis de repetición. GPI 2021
Infecciones respiratorias por bacterias atípicas
ITU
- Tratamiento corto. GPI 2026
Cistitis. GPI 2022.
ITU NO ITU. GPI 2022
Niña con disuria con tira de orina alterada ¿infección urinaria? GPI 2015
Lyme (enfermedad de)
Caso clínico EM, 2022
Malaria
Miositis
Miositis aguda viral. GPI 2023
Mycoplasma
Mycoplasma.GPI 2024
De la N a la Z
Neumonía
Sospecha de neumonía. GPI 2022.
Infección respiratoria de vía baja GPI 2014
OMA
OMA por Pyogenes. GPI 2022
Patología importada
PCR
PFAPA
Niño con fiebre GPI 2014
- Sarna
- Escabiosis en lactante GPI 2021
- Sinusitis
- De CVA a … GPI 2025
Tosferina
Tos “perruna”…y algo más? GPI 2024
Caso clínico: Tos ferina. GPI 2023
Caso clínico: Tosferina. GPI 2014
Enfermedad tuberculosa en pediatría: a propósito de un caso. GPI 2021
- Cumplimiento terapéutico GPI 2020
Hepatotoxicidad y nutrición GPI 2020
Infección tuberculosa latente GPI 2019
- Tuberculosis infantil: sigue siendo un problema actual GPI 2018
Estudio de contactos TBC GPI 2018
Vacunas
- Antes del viaje. GPI 2025
Inmunosupresión a través de la placenta. GPI 2024
Vacunas en inmunodeprimido GPI 2018
Vacunas después de quimioterapia GPI 2018
Adaptación de calendario GPI 2017
- Calendario vacunal incompleto, ¿qué hacemos? GPI 2016
Inicio de vacunación en adolescente. GPI 2016
Corrección de calendario vacunal, recaptación para vacuna de varicela. GPI 2016
- VIH
- Prevención de la trasmisión vertical GPI 2023
- Vulvovaginitis
Vulvovaginitis GPI 2019
Desde el GPI revisamos mensualmente una serie de revistas: Anales Españoles de Pediatría, Enfermedades Infecciosas y Microbiología Clínica, Revista Pediatría de Atención Primaria, Pediatrics,Pediatrics Infectious Disease Journal, Archives of Disease in Childhood, NEJM, Clinical Infectious Diseases, Eurosurveillance, BMC, Lancet Infectious Diseases, The Journal of Pediatrics, British Medical Journal, así como otras noticias que surgen en las redes sociales. Todo se puede seguir en https://gpiaepap.wordpress.com
En todos los artículos nuevos habrá un pequeño resumen. Accede a la página con la bibliografía actualizada
Uso racional de antibióticos y resistencias bacterianas
- Cómo mejorar la prescripción antibiótica en la comunidad, ¿conocemos todas las claves?
- Mejora tu prescripción de antibióticos en 10 pasos. Presentación 1. Presentación 2.
- Consumo de antibióticos y prevención de las resistencias bacterianas
- 10 preguntas clave para mejorar la prescripción de antibióticos. GPI 2016
- Decálogo del buen uso de los antibióticos,
- Casos clínicos.
- Plan Nacional Resistencia Antibióticos. Consumo en España. Objetivos de mejora prioritarios en Atención Primaria (Pediatría)
- Datos en Europa:
- Resistencias en Europa (atlas interactivo).
- Consumo en Europa.
- Directrices de la UE sobre la utilización prudente de antimicrobianos en medicina (2017/C 212/01).
- A European One Health Action Plan against Antimicrobial Resistance (AMR). EU report: more evidence on link between antibiotic use and antibiotic resistance
- Eurobarómetro2016, Eurobarómetro 2018
- ECDC europeo: http://www.ecdc.europa.eu/en/activities/surveillance/EARS-Net/Pages/index.aspx
- Informes de Instituciones internacionales: OCDE Stemming the Superbug Tide; WHO: Global Action Plan on Antimicrobial Resistance, OMS, ECDC, CDC http://www.cdc.gov/drugresistance/index.html
Guías de uso de antibióticos
- Guía Terapéutica Interniveles del Área Aljarafe
- Guía ABE
- Guía de uso de antimicrobianos en niños con tratamiento ambulatorio. Consejería de Sanidad, Servicio Madrileño de Salud 2019.
Prescripción diferida
- Antibiotics for acute otitis media in children. Venekamp et al. Cochrane Database of Systematics Review 2013. Issue 1. Art NO CD000219 DOI 10.002/14651858.CD000219.pub3 Actualizada: 8 noviembre 2012
- Delayed antibiotics for respiratory infection. Spurling et al Cochrane Database of Systematic Reviews 2013,Issue 4.Art.No:CD004417. DOI: 10.1002/14651858.CD004417.pub4.
- Delayed versus immediate antimicrobial treatment for acute otitis media. Tähtinen PA et al. Pediatric Infect Dis J.2012 Dec;31(12):1227-32
- Comparision of two approaches to observation therapy for acute otitis media in Emergency Department.Chao et al. PEDIATRICS Volumen 121,Number 5 , May 2008 e1352-e1356 http://www.pediatrics.org/cgi/content/full/121/5/e1352
- A placebo controlled trial of antimicrobial treatment for acute otitis media .Tähtinen PA et al.N Engl J Med 2011;364 (2):116-126
- Campañas
- Acerca del día. Para profesionales sanitarios 2018
- Semana mundial de concienciación sobre el uso de los antibióticos. 2017
- Día europeo para el uso prudente de los antibióticos 2016
- Semana mundial de concienciación sobre el uso de los antibióticos. 2016-11-10
- Día europeo dedicado al uso prudente de antibióticos. ecdc 2015
- Primera Semana mundial de concienciación sobre los antibióticos OMS 2015
- Nota de Prensa del GPI en el Día Europeo para el Uso Prudente de Antibióticos Noviembre 2017.
- Nota de Prensa del GPI en el Día Europeo para el Uso Prudente de Antibióticos Noviembre 2016
- 18 noviembre: día Europeo Uso Prudente de Antibióticos. Documento del GPI
- Datos previos: Estudio SAUCE 4 ; Datos León 2012, Datos Leganés – Fuenlabrada 2009, Resistencias en pediatría , Estudio ABES
- Dispensación de medicamentos sin prescripción médica en oficinas de farmacia
Decálogo del buen uso de los antibióticos
TOP 10 frente a las infecciones
¡Familias más sanas con las infecciones a raya!
Videos:
OMS : Antibióticos: Manéjalos con cuidado
OMS: Lávese las manos para prevenir las infecciones (y así evitar el uso de antibióticos)
http://www.familiaysalud.es/medicinas/farmacos/los-antibioticos
http://www.famiped.es/volumen-2-no-3-septiembre-2009/antibiotico/los-antibioticos
http://enfamilia.aeped.es/temas-salud/antibioticos
http://enfamilia.aeped.es/noticias/antibioticos-cuando-por-que
http://enfamilia.aeped.es/noticias/dia-europeo-2012-para-uso-prudente-antibioticos
http://ecdc.europa.eu/es/eaad/antibiotics/Pages/facts.aspx
http://www.antibioticos.msc.es/info_pacientes.htm
http://www.famiped.es/volumen-2-no-1-febrero-2009/bronquitis/catarro
http://www.seup.org/pdf_public/hojas_padres/catarro.pdf
Vacunas
Manual de vacunas en línea de la AEP (Manual CAV)
Calendario de vacunación a lo largo de toda la vida 2022 Ministerio de Sanidad
Coberturas de vacunación en España año 2019 (actualización enero 2021)
Guía de vacunación en atención primaria: dudas, mitos y errores. GPI 2018
LACTANCIA MATERNA Y VACUNAS CAV-AEP
Vacunas y embarazo Vacunación en la embarazada. GPI 2022 Y consultar Actualidad bibliográfica: artículos previos organizados por temas (A-Z)
Foro de consulta para profesionales: PREGUNTA AL CAV
Demandas y expectativas de padres y madres que rechazan la vacunación y perspectiva de los profesionales sanitarios sobre la negativa a vacunar. An Pediatr.2014;
¿Cuáles son algunos de los mitos, y los hechos, sobre la vacunación?
Antivacunas. ¿Qué hay de cierto? Familia y Salud
Aspectos legales de las vacunas Manual CAV
La vacuna triple vírica no afecta al desarrollo cognitivo de los niños
PREVENCIÓN DE LOS ERRORES EN LA PRÁCTICA VACUNAL CAV-AEP 12 noviembre 2015
Documento de consenso sobre la actitud ante un niño con una reacción alérgica tras la vacunación o alergia a componentes vacunales. Documento de consenso de la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) y el Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP)
Notificación de reacción adversa. Sistema Español de Farmacovigilancia
Vaccine Safety. CDC
Severe vaccine complications are rare, review finds. BMJ 2014
Safety of Vaccines Used for Routine Immunization of US Children: A Systematic Review. Pediatrics 2014
Vaccine Safety Throughout the Product Life Cycle. Pediatrics 2011
Vacunación en prematuros (Noviembre 2019) Ministerio de Sanidad
Calendario de vacunación en grupos de riesgo en edad infantil Ministerio
Vacunación en grupos de riesgo en todas las edades y determinadas situaciones. Ministerio
Inmunización en circunstancias especiales Manual CAV
Documento de consenso sobre la actitud ante un niño con una reacción alérgica tras la vacunación o alergia a componentes vacunales. Documento de consenso de la Sociedad Española de Inmunología Clínica, Alergología y Asma Pediátrica (SEICAP) y el Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP)
2013 IDSA Clinical Practice Guideline for Vaccination of the Immunocompromised Host.
Public health guidance on screening and vaccination for infectious diseases in newly arrived migrants within the EU/EEA. European Centre for Disease Prevention and Control. Stockholm: ECDC; 2018
Vacunación de niños inmigrantes y adoptados, Manual Vacunas AEP
Immunization for Streptococcus pneumoniae Infections in High-Risk Children 2015
EULAR recommendations for vaccination in paediatric patients with rheumatic diseases. Ann Rheum Dis 2011.
Care of the Asplenic Patient N Engl J Med 2014
LACTANCIA MATERNA Y VACUNAS CAV-AEP
2021
“Las vacunas nos acercan”. GPI Abril 2021.
Semana Mundial de la Inmunización 2021 OMS
European Inmunización Week 2021 ECDC
2020
2019
Semana mundial de la inmunización 2019. OMS
2018
Semana Mundial de la inmunización OMS
OMS: Preguntas y respuestas sobre inmunización y seguridad de las vacunas
2017
European Immunization Week 2017 24–30 April 2017
European Immunization Week 2017 promotes a life-course approach to immunization
2016
European Immunization Week 2016 (OMS para la región europea)
2015
Información a Familias
De la A a la M
Adenoides (hipertrofia de)
Hipertrofia adenoidea Familia y Salud
Hipertrofia adenoidea enFamilia
Adenopatías
Ganglios en el cuello, ¿será grave? Familia y Salud 2016
Ganglios. Adenopatías: importancia y consecuencias Familia y Salud 2015
Antibióticos
Decálogo del buen uso de los antibióticos
El antibiótico de tres días ¿cuándo usarlo?
Videos:
OMS : Antibióticos: Manéjalos con cuidado
OMS: 1ª semana concienciación sobre antibióticos
OMS: Lávese las manos para prevenir las infecciones (y así evitar el uso de antibióticos)
Los antibióticos Familia y Salud
Los antibióticos FAMIPED
Antibióticos en Familia
Antibióticos Familia y Salud, video
http://www.treatyourselfbetter.co.uk/
¿Qué significa el uso racional de los antibióticos?
¿Qué significa el uso racional de los antibióticos? Familia y Salud
Antibióticos ¿cuándo y por qué? en Familia
El peligro del sobreuso de antibióticos
¿Qué son las resistencias a los antibióticos? ¿Por qué son tan importantes?
¿Qué son las resistencias a los antibióticos? ¿Por qué son tan importantes? Familia y Salud
Día Europeo para el Uso Prudente de los Antibióticos Familia y Salud
Día Europeo 2012 para el uso prudente de antibióticos en Familia
Catarro de vías altas
medicamentos para los catarros Familia y Salud
¿Catarro o sinusitis? Familia y Salud
Mi hijo siempre tiene mocos ¿Y si le “bajan al pecho”?
Mi hijo tiene los mocos verdes, ¿necesita un antibiótico?
Catarro o resfriado en Familia
Celulitis
Celulitis enFamilia
Citomegalovirus
Prevención de la infección por Citomegalovirus en la población general GPI 2014
Citomegalovirus e infección congénita CDC
Chagas
¿Qué puedo saber de la enfermedad de Chagas o tripanosomiasis americana?
- Coronavirus
Coronavirus (COVID-19): lo que los padres deben saber. AEPap
Coronavirus: ¿cómo aislamos a nuestros niños?
Preguntas y respuestas sobre COVID-19 . Ministerio
Preguntas y respuestas pacientes sobre COVID-19 – SERPE/AEP
¿Qué les digo a niños y niñas sobre el coronavirus? – MSCBS
Enfermedad por nuevo coronavirus (COVID-19) – En Familia AEP
Dengue
Dengue: ¿qué debemos saber? Familia y Salud 2016
Dengue en Familia
Difteria
Todo lo que hay que saber sobre la difteria Familia y Salud 2015
Difteria Enlace solo en inglés
Vacuna de la difteria en Familia
Dolor de garganta
Dolor de garganta en Familia
Ebola
Todo lo que hay que saber sobre el ébola Familia y Salud
¿Cómo viven y sufren los niños la epidemia de Ébola? Familia y Salud
Enfermedad por el virus del Ébola En Familia
http://kidshealth.org/parent/infections/bacterial_viral/ebola.html
Escarlatina
Escarlatina ¿antigua enfermedad que resurge?
Estreptococo
Qué pasa con los portadores, ¿es grave la presencia de Estreptococo pyogenes en la garganta de mi hijo? Familia y Salud
¿Qué infecciones puede producir Estreptococo pyogenes en los niños? Familia y Salud
Exantemas
Exantema súbito Familia y Salud
Exantemas virales en la infancia, ¿qué son? Familia y Salud
Megaloeritema Familia y Salud
Síndrome boca mano pie Familia y Salud
¿Qué es el Síndrome de Gianotti-Crosti? Familia y Salud
Faringoamigdalitis (estreptocócica/vírica)
Faringoamigdalitis aguda, tratamos con antibióticos o no Familia y Salud
Dolor de garganta en Familia
Qué pasa con los portadores, ¿es grave la presencia de Estreptococo pyogenes en la garganta de mi hijo? Familia y Salud
¿Qué infecciones puede producir Estreptococo pyogenes en los niños? Familia y Salud
¿Faringoamigdalitis recurrentes? Qué es el síndrome PFAPA. Familia y Salud
Fiebre
Fiebre Familia y Salud
Fiebre en el niño, ¿cuándo hay que llevarlo al hospital? Familia y Salud
Fiebre: ¿qué hacer cuando el niño tiene fiebre? En Familia
Fiebre SEUP (también disponible información en chino, árabe y rumano)
Garrapatas
Pueden prevenirse las enfermedades transmitidas por garrapatas? Familia y Salud 2016
Enfermedades transmitidas por garrapatas: Fiebre botonosa Familia y Salud 2016
Enfermedades transmitidas por garrapatas: ¿Qué es la enfermedad de Lyme? Familia y Salud 2017
Gastritis
Gastritis y úlcera péptica en la infancia Familia y Salud
Infección por Helicobacter Pylori en la infancia en Familia
Gripe
Gripe Familia y Salud
Gripe en Familia
Lo que debe saber sobre la Gripe A Familia y Salud
Vacuna de la gripe Familia y Salud
Gripe en los niños FAMIPED
Hepatitis
Hepatitis Familia y Salud
Portadores crónicos de hepatitis B: ¿Un problema actual? Familia y Salud
Portador crónico de Hepatitis B, ¿un problema entre los adolescentes? Familia y Salud
Herpes simple
Las “calenturas” o herpes labial Familia y Salud
Tengo una culebrina ¿qué es? Familia y Salud
Hipertrofia adenoidea
Hipertrofia adenoidea Familia y Salud
Hipertrofia adenoidea en Familia
Impétigo
Le ha salido una pupa, ¿será un impétigo? Familia y Salud
Impétigo Familia y Salud
Impétigo: una infección de la piel frecuente en Familia
Infecciones congénitas
Preparando un embarazo en Familia
Infecciones frecuentes
Mi hijo tiene muchas infecciones. ¿Puede tener un problema en las defensas? Familia y Salud 2017
¿Puedo reforzar las defensas de mi hijo ? Familia y Salud 2017
¡Estoy preocupado, mi hijo pequeño tiene muchas otitis! Familia y Salud
ITU
Infección de orina Familia y Salud
Infección urinaria en Familia
Reflujo vesicoureteral Familia y Salud
Ectasia piélica fetal. ¿Es un problema importante para el bebé? Familia y Salud
Laringitis
¿Mi hijo tiene laringitis? FAMIPED
Laringitis Familia y Salud
Laringitis aguda en Familia
Laringitis SEUP
Malaria
Malaria: cómo prevenirla y conocerla Familia y salud
Paludismo: profilaxis en niños viajeros Familia y salud
Malaria o paludismo en Familia
Malaria entre el optimismo y la cautela FAMIPED
Meningococo
Meningococo y meningitis bacteriana en Familia
¿Qué secuelas tiene la Enfermedad Meningocócica Invasiva? Familia y Salud
Meningococo en el colegio en Familia
¿Cómo se previene la Enfermedad meningocócica? Quimioprofilaxis Familia y Salud
- Meningococo (vacunas)
Preguntas y respuestas vacunación Men ACWY adolescentes
Más información www.vacunasmeningitis.es
ACWY, cuatro letras para una vacuna de meningitis
Vacuna de los meningococos ACWY (tetravalente)
Vacunas frente a la Meningitis Familia y Salud
Vacuna frente al meningococo B Familia y Salud
Vacuna del meningococo B en Familia
Vacuna frente al meningococo C Familia y Salud
Vacuna del meningococo C en Familia
Vacúnate también en la adolescencia Familia y Salud
Micosis
Hongos en los pies, ¿qué son y qué podemos hacer? Familia y Salud
¿Qué tengo en cuerpo? ¿Son hongos? Familia y Salud
¿Qué tengo en la cabeza? ¿Son hongos? Familia y Salud
Micosis cutáneas y antimicóticos Familia y Salud
Pitiriasis versicolor Familia y Salud
Hongos en las uñas, ¿sabes qué hacer? Familia y Salud
Muguet Familia y Salud
Mononucleosis infecciosa
Mononucleosis infecciosa o enfermedad del beso Familia y Salud
Mononucleosis infecciosa FAMIPED
Mononucleosis infecciosa en Familia
De la N a la Z
Neumonía
Mi hijo tiene neumonía ¿es grave, doctor? Familia y Salud
Neumonía Familia y Salud
¿En que se diferencia la neumonía atípica de la neumonía común? Familia y Salud
Neumonía en Familia
Orquitis
Orquitis y Epididimitis Familia y Salud
Otitis media
Dolor de oídos: Otalgia Familia y Salud
Infección de los oídos: otitis media aguda Familia y Salud
A mi hijo le sale líquido por el oído; tiene otorrea Familia y Salud
Otitis media aguda en Familia
Otitis externa
Otitis externa: el oído de nadador. Familia y Salud.
Otitis serosa
Mi hijo no oye. Otitis media secretora Familia y Salud
Parvovirus B19
Parvovirus B-19 y embarazo. ¿Qué debo saber? Familia y Salud
Parásitos
Medicamentos antiparasitarios. ¿Qué son y para qué sirven? Familia y Salud
Parotiditis
Parotiditis en la infancia. No todo son paperas Familia y Salud
Tengo paperas ¿qué tengo que saber? Familia y Salud
Piojos
Pediculicidas (para los piojos) Familia y Salud
Piojos de la cabeza Familia y Salud
Polio
Poliomielitis (polio) Familia y Salud
Erradicación de la polio en el mundo Familia y Salud
Vacuna de la polio Familia y Salud
Probióticos
Aclarando dudas: probióticos, prebióticos y simbióticos Familia y Salud
Sarampión
Sarampión Familia y Salud
Vacuna del sarampión Familia y Salud
Sarna
Sarna Familia y Salud
Sinusitis
¿Catarro o sinusitis? Familia y Salud
Sinusitis en Familia
Tosferina
Tosferina, ¿existe? Familia y Salud
¿Qué es la tosferina? En Familia
La tosferina en el recién nacido en Familia
Cómo evitar la tosferina en el recién nacido Familia y Salud
¿Existe la tosferina en adolescentes? Familia y Salud
Embarazo y tosferina en Familia
Vacuna de la tosferina en Familia
Toxoplasmosis congénita
¿Qué es la toxoplasmosis? Familia y Salud
Toxoplasmosis congénita. Luces y sombras Familia y Salud
Tuberculosis
La tuberculosis, ¿qué es y cómo se contagia?
Tuberculosis. Una enfermedad actual que también existe en niños. Familia y Salud
Prueba de la tuberculina ¿puedo tener tuberculosis? Familia y Salud
Tuberculosis. en Familia
Vacunas
¿Cuáles son algunos de los mitos, y los hechos, sobre la vacunación?
Antivacunas. ¿Qué hay de cierto?
Vacunas Familia y salud
Vacunas viajes / patología importada
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud 2016
Vacunas para viajar a países tropicales en Familia
Vacuna de la fiebre tifoidea Familia y Salud
Vacuna de fiebre amarilla Familia y Salud
Diarrea del viajero Familia y Salud 2016
¡Ya llegan las vacaciones de verano! Familia y Salud
La Salud también viaja Familia y Salud 2016
Viajando con niños Familia y Salud 2016
Decálogo del Niño viajero Familia y Salud 2016
Varicela ¿qué es, qué hacer? Familia y Salud
Vacuna de la varicela Familia y Salud
Viajes internacionales
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud
Vacunas para viajar a países tropicales en Familia
Vacuna de la fiebre tifoidea Familia y Salud
Vacuna de fiebre amarilla Familia y Salud
VIH
VIH Y SIDA. Un problema de salud prevenible que también afecta a niños y adolescentes Familia y Salud
Infecciones de Transmisión Sexual (ITS). Eso a mí no me toca. ¿O sí? Familia y Salud
VIH y SIDA En Familia
Todo lo que siempre quisiste saber sobre el VIH, pero nunca te atreviste a preguntar Secretaría del Plan Nacional sobre el SIDA – Sociedad Española de Infectología Pediátrica
Determinación anónima y gratuita del VIH (Madrid)
- Vulvovaginitis
Zika
La enfermedad por el virus Zika: Resolviendo dudas Familia y Salud 2016
El virus Zika: un problema de salud pública internacional Familia y Salud 2016
Enfermedad por el virus del Zika en Familia 2016
Viajes internacionales
Conozca las vacunas y antipalúdicos recomendados para su viaje (información personalizada)
Información sobre vacunas de interés para viajes internacionales
Paludismo (profilaxis en niños viajeros), Guía ABE
Prevención de picaduras. Guía ABE.
Información a familias
Viajes internacionales, ¿me tengo que vacunar? Familia y Salud
Vacunas para viajar a países tropicales en Familia
Vacuna de la fiebre tifoidea Familia y Salud
Vacuna de fiebre amarilla Familia y Salud
Diarrea del viajero Familia y Salud 2016
¡Ya llegan las vacaciones de verano! Familia y Salud
La Salud también viaja Familia y Salud 2016
Viajando con niños Familia y Salud 2016
Decálogo del Niño viajero Familia y Salud 2016
Fiebre tras un viaje internacional. Guía ABE.
Evaluación posviaje del niño viajero Algoritmo AEPap 2017
Fever in the returning child traveller: approach to diagnosis and management. Arch Dis Child 2014; 99: 938-943
Management of Children with Travel-related Illness Evaluated in a Pediatric Emergency Room . Pediatr Infect Dis J 2015;34:1279–1282
Differential Diagnosis of Illness in Travelers Arriving From Sierra Leone, Liberia or Guinea: A Cross-sectional Study From the GeoSentinel Surveillance Network. Ann Intern Med. 2015;162:757–764.
Alertas epidemiológicas
Docencia
- 18º Congreso de Actualización AEPap 2022: COVID-19. La actualidad imposible. Ver pdf.
Uso prudente de antibióticos, ¿de qué estamos hablando? Uso prudente de antibióticos a través de casos clínicos. Ver presentación en pdf
17º Congreso de Actualización AEPap 2020: Enfermedades transmitidas por garrapatas. Del campo a tu consulta. Manejo del paciente pediátrico con fiebre sin foco. FSF, presentación.
67 Congreso AEP 2019. Casos clínicos de infectología en la consulta de Atención primaria: Lactante irritable. ¿Pensamos en ITU? Presentación ITU. La incertidumbre de la infección respiratoria baja reto diagnóstico y etiológico: Más allá del tracto respiratorio/Cuestionando el paradigma de la “walking pneumoniae”. Presentación.
- 16º Congreso de Actualización AEPap Mejora tu prescripción de antibióticos en 10 pasos. Introducción.Ver presentación en pdf. Mejora tu prescripción de antibióticos en 10 pasos.Ver presentaciónes en pdf. Presentación 1. Presentación 2. Conclusiones Ver presentación en pdf
15º Curso de Actualización AEPap. Avanzando en patología infecciosa desde la consulta de Atención Primaria. Ver presentaciones en pdf: Enfermedades bacterianas cutáneas, Eosinofilia ¿todo es alergía?, Adenopatías ¿cuándo debemos correr?, Neumonía adquirida en la comunidad (NAC) Contribución del Mycoplasma pneumoniae
14.ª Reunión Anual AEPap. Consumo de antibióticos y prevención de las resistencias bacterianasResistencias de los patógenos más comunes en procesos bacterianos de manejo ambulatorio y tratamiento antibiótico de elección.
Flashes pediátricos AEPap . Amoxicilina, ácido clavulánico y quinolonas: ¿hay algo nuevo?
14º Curso de Actualización AEPap, ¿Qué hay de nuevo en patología infecciosa en Pediatría de Atención Primaria? Presentación
13.ª Reunión Anual AEPap Novedades en patología infecciosa para un pediatra de Atención Primaria
13º Curso de Actualización AEPap Casos clínicos: virus, bacterias, ¿algo más? Ver presentación en pdf
12.ª Reunión Anual AEPap. Actualización en tosferina. Espectro de las enfermedades transmitidas por garrapatas
12º Curso de Actualización AEPap, Mesa redonda. Patología infecciosa: actualizando el día a día. Introducción. Ver presentación en pdf Tratamiento empírico de infecciones prevalentes en Atención Primaria. Ver presentación en pdf.
Abordaje del niño con fiebre sin foco. Ver presentación en pdf.
Aclaración tratamiento antibiótico empírico y fiebre sin focoCasos clínicos de patología infecciosa: controversias y situaciones de difícil manejo
11.ª Reunión Anual deAEPap. Vacunas antivaricela y antimeningococo B. . Estudio de contactos TBC: Mantoux e IGRAS.
10.ª Reunión Anual de la Asociación Española de Pediatría de Atención Primaria (AEPap) Test de detección rápida en infecciones ORL y respiratorias: utilidad en la consulta.
Investigación
Diagnóstico de infección por coronavirus 2019 en población pediátrica española atendida en Atención Primaria. 18º Congreso de Actualización AEPap 2022
Características clínicas de la población pediátrica infectada por coronavirus tipo 2 (SARS-CoV-2) atendida en Atención Primaria. 18º Congreso de Actualización AEPap 2022
Manejo de la consulta de pediatría de AP en tiempos de SARS-Cov-2
GESTIÓN DE LA CONSULTA DE PEDIATRÍA DE ATENCIÓN PRIMARIA DURANTE LA PANDEMIA COVID-19. I Congreso Nacional COVID 19, 13-19 septiembre 2020
PACIENTE PEDIÁTRICO CON SOSPECHA DE INFECCIÓN POR SARS-COV-2 EN ATENCIÓN PRIMARIA: ¿CÓMO NOS HEMOS MANEJADO? I Congreso Nacional COVID 19, 13-19 septiembre 2020
Acceso a pruebas complementarias para el diagnóstico de enfermedades infecciosas en las consultas de pediatría de atención primaria. An Pediatr (Barc). 2020;S1695-4033(20)30144-2. doi:10.1016/j.anpedi.2020.03.015
Diagnóstico de tos ferina mediante técnica de PCR (reacción en cadena de la polimerasa) en consultas de Pediatría de Atención Primaria. Estudio descriptivo, prospectivo y multicéntrico. 18º Congreso de Actualización AEPap 2022
Estudio diagnóstico de tos ferina mediante técnica de PCR en consultas de Atención Primaria . An Pediatr (Barc). 2022; 97: 262-269. DOI: 10.1016/j.anpedi.2022.02.005
Abordaje de infección del tracto urinario en Atención Primaria: patógenos responsables y su patrón resistencia 19º Congreso Anual de la AEPap. Marzo 2023.
Tratamiento de infecciones urinarias adecuadamente diagnosticadas en Atención Primaria . 19º Congreso Anual de la AEPap. Marzo 2023.
Factores de riesgo en la infección del tracto urinario (ITU). Estudio multicéntrico en Atención Primaria . 19º Congreso Anual de la AEPap. Marzo 2023.
Análisis de los factores de riesgo asociados a infecciones urinarias recurrentes en Atención Primaria. Estudio nacional multicéntrico . 19º Congreso Anual de la AEPap. Marzo 2023
- Etiología y resistencia a los antibióticos en la infección urinaria pediátrica. Estudio multicéntrico desde Atención Primaria. Rev Pediatr Aten Primaria. 2024;26:361-72. https://doi.org/10.60147/5d2a9a33
Programas de optimización del uso de antibióticos (PROA) en pediatría de atención primaria. An Pediatr (Engl Ed). 2023 Feb;98(2):136.e1-136.e11. doi: 10.1016/j.anpede.2022.12.002
Biblioteca
- Formulario de contacto