Bibliografía diciembre 2021
Top Ten
- Evaluation and Management of Well-Appearing Febrile Infants 8 to 60 Days Old. Pediatrics (2021) 148 (2): e2021052228.
Esta guía aborda la evaluación y el tratamiento de los lactantes a término, de 8 a 60 días de edad, con fiebre ≥38,0°C. Se señalan las exclusiones. Tras una revisión basada en la evidencia encargada por la Agency for Healthcare Research and Quality, una extensa y continua revisión adicional de la literatura, y datos complementarios de estudios publicados y revisados por pares proporcionados por investigadores activos, se derivaron 21 declaraciones de acción clave. Para cada declaración de acción clave, se evaluó y calificó la calidad de la evidencia y la relación beneficio-daño para determinar la fuerza de las recomendaciones. Cuando sea apropiado, los valores y preferencias de los padres deben ser incorporados como parte de la toma de decisiones compartida. Para las pruebas diagnósticas, el comité ha intentado desarrollar las cifras necesarias para las pruebas, y para la administración de antimicrobianos, el comité proporcionó las cifras necesarias para el tratamiento. Tres algoritmos resumen las recomendaciones para lactantes de 8 a 21 días de edad, de 22 a 28 días de edad y de 29 a 60 días de edad. Las recomendaciones de esta guía no indican un curso de tratamiento exclusivo ni sirven como estándar de atención médica. Pueden ser apropiadas las variaciones, teniendo en cuenta las circunstancias individuales.
A correction has been published: Statement of Correction for Robert H. Pantell, Kenneth B. Roberts, William G. Adams, et al. Clinical Practice Guideline: Evaluation and Management of Well-Appearing Febrile Infants 8 to 60 Days Old. Pediatrics. 2021;148(2):e2021052228
AAP (American Academy of Pediatrics), COVID-19 (Coronavirus disease 2019), ECPCP (European Confederation of Primary Care Paediatricians), EPA-UNEPSA (European Paediatric Association/Union of National European Paediatric Societies and Associations), SARS-CoV-2 (Severe acute respiratory syndrome coronavirus 2)
Desde su primera aparición en la región china de Wuhan en diciembre de 2019, el síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2) ha provocado una crisis socioeconómica y de salud pública a nivel mundial.
Según el tablero de mandos del Coronavirus (COVID-19) de la Organización Mundial de la Salud, hasta septiembre de 2021, se han registrado más de 217 millones de casos confirmados y 4,5 millones de muertes.
Las campañas de vacunación masiva contra el SARS-CoV-2 están en marcha en todo el mundo. En la actualidad, se han administrado 5.380 millones de dosis en todo el mundo, el 39,9% de la población mundial ha recibido al menos una dosis de la vacuna contra el COVID-19, y cada día se administran aproximadamente 40 millones. Sin embargo, sólo el 1,8% de la población de los países de bajos ingresos ha recibido al menos 1 dosis, y es probable que aumente la demanda de los limitados suministros de la vacuna contra el SRAS-CoV-2 en muchas zonas, lo que plantea importantes cuestiones éticas y debates socioeconómicos sobre cómo debe priorizarse la distribución de la vacuna.
Los niños están volviendo a las aulas tras largos cierres por la pandemia. Con el inicio del nuevo curso escolar, los gobiernos locales de los países de renta baja y alta luchan por la vacunación de los profesores y la obligatoriedad de las mascarillas en medio del aumento de las variantes del virus.
Con la rápida propagación de la variante delta, más contagiosa, y la ausencia de vacunas contra el SRAS-CoV-2 para gran parte de la población mundial en edad escolar, los riesgos para la salud de los niños se han convertido en un problema de salud pública urgente. Se está debatiendo a nivel mundial si la vacuna contra el SRAS-CoV-2 debería estar disponible para los niños menores de 12 años y ser obligatoria para los que asisten a las escuelas.
Conclusiones
Las vacunas contra el SARS-CoV-2 demostraron su eficacia para prevenir la enfermedad grave y la hospitalización en adultos y adolescentes. La EPA-UNEPSA, el ECPCP y sus sociedades pediátricas europeas instan a las autoridades nacionales a trabajar intensamente para la autorización de programas seguros de vacunas contra el SRAS-CoV-2. La vacunación en niños menores de 12 años permitirá que un gran número de niños pueda asistir a la escuela, pasar tiempo con amigos, viajar con sus familias y disfrutar de sus comunidades de forma segura.21-23 Las sociedades pediátricas europeas se unen a las recomendaciones de la AAP en contra la administración de la vacuna a niños menores de 12 años antes de que se completen los ensayos clínicos de que se completen ensayos clínicos rigurosos, se evalúen cuidadosamente los efectos adversos, no hasta que las vacunas estén autorizadas y la dosis adecuada establecida por las respectivas agencias nacionales. Esto garantiza que las vacunas son seguras y eficaces para este grupo de edad.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Resistencias antibióticas y tasas de erradicación en infección por Helicobacter pylori. An Pediatr (Barc). 2021;95:431-7
Introducción. Las resistencias antibióticas de Helicobacter pylori (H. pylori) son el principal factor que afecta a la eficacia de los regímenes terapéuticos actuales. El objetivo principal del estudio es describir el patrón de resistencias antibióticas en niños con infección por H. pylori.
Pacientes y métodos. Estudio observacional retrospectivo de 2014 a 2019 en el que se incluyen pacientes entre 5-17 años a los que se realizó gastroscopia, con cultivo de biopsia gástrica positivo para H. pylori y estudio de sensibilidad a antibióticos. Los estudios de sensibilidad antibiótica se realizaron mediante E-test. Los puntos de corte para definir las resistencias fueron los propuestos por el EUCAST. El estudio de erradicación se realizó con test del aliento con urea marcada con C 13 o test monoclonal de antígeno de H. pylori en heces a las 6-8 semanas de finalizar el tratamiento.
Resultados. Ochenta pacientes (63,8% mujeres). Media de edad 11,9 años (±2,7DS). Un 38,8% habían recibido tratamiento previo para H. pylori. Un 10% presentaron en la endoscopia lesiones ulcerosas pépticas. El 67,5% presentaba resistencia al menos a un fármaco. Un 16,3% presentaron doble resistencia. Las resistencias primarias fueron: claritromicina 44,9%, metronidazol 16,3%, levofloxacino 7,9% y amoxicilina 2%. Los pacientes que recibieron tratamiento acorde a las nuevas guías ESPGHAN 2017 presentaron tasas de erradicación significativamente superiores en comparación con los que recibieron tratamiento acorde a las guías previas (80% vs. 55,8% p=0,04).
Conclusiones. La alta tasa de resistencias de H. pylori y, en consecuencia, las bajas tasas de erradicación, siguen siendo una preocupación muy importante. El tratamiento de primera línea, cuando esté indicado debe hacerse guiado por estudios de sensibilidad antibiótica y en los casos en el que no se puedan realizar o no estén disponibles, al menos de acuerdo con las tasas regionales de resistencia. La aplicación correcta de las nuevas guías mejora de forma significativa el nivel de erradicación.
- Evolución del consumo de antibióticos a nivel extrahospitalario en Asturias, España (2005-2018). An Pediatr (Barc). 2021;95:438-47
Introducción. El consumo de antibióticos en España es elevado y más del 90% de las prescripciones se realizan en ámbito extrahospitalario. La exposición a antibióticos en la edad infantil es alta. El objetivo de este estudio es describir la evolución del consumo extrahospitalario de antibióticos en la población pediátrica del Principado de Asturias entre 2005 y 2018.
Material y métodos. Estudio descriptivo y retrospectivo del consumo de antibacterianos de uso sistémico (grupo J01 de la clasificación ATC, Anatomical Therapeutic Chemical Classification) en ámbito extrahospitalario en la población pediátrica (0-13 años) del Principado de Asturias entre 2005 y 2018. Se compara el consumo, medido en número de dosis diarias definidas (DDD) por 1.000 habitantes y día (DHD), en 3 periodos de tiempo.
Resultados. El consumo medio de antibacterianos en la población pediátrica asturiana (2005-2018) fue de 14 DHD (IC95% 13,4-14,6), con un aumento hasta 2009 (15,2 DHD) y descenso a partir de 2015 (11,9 DHD en 2018). A lo largo del estudio se detectó: 1) un aumento del consumo de amoxicilina (p=0,027), que supera al de amoxicilina-clavulánico desde el año 2011; 2) un consumo estable de macrólidos, con un aumento de azitromicina (p<0,001) y un descenso de claritromicina (p=0,001); 3) un descenso del consumo de cefalosporinas (p<0,001); 4) un aumento del consumo de quinolonas (p=0,002).
Conclusiones. El consumo de antibióticos a nivel extrahospitalario en la población pediátrica del Principado de Asturias entre los años 2005 y 2018 ha experimentado un descenso mantenido en los últimos años y una mejora evolutiva del patrón de uso.
- Encuesta sobre el manejo diagnóstico y el uso racional de los antibióticos en patología respiratoria pediátrica en Atención Primaria. Rev Pediatr Aten Primaria. 2021;23 [en prensa].
Introducción: las infecciones respiratorias constituyen el principal motivo de consulta y de prescripción de antibióticos en Pediatría. La resistencia antibiótica es un problema de salud pública.
Objetivo: conocer los hábitos de prescripción antibiótica en patología respiratoria pediátrica a nivel nacional.
Material y métodos: encuesta distribuida por correo electrónico a pediatras españoles y análisis estadístico realizado con el programa SPSS 20.0.
Resultados: se obtuvieron 362 encuestas. El 53,1% de los encuestados atiende de 25-35 pacientes al día. La puntuación media de respuestas correctas es de 18,8/23. En otitis media aguda, la indicación de antibioterapia y su duración se realiza según distintos criterios con porcentajes variables, el 98,6% usa amoxicilina, el 97,2% a dosis correctas. En faringoamigdalitis realiza test microbiológico el 79,1%, trata con amoxicilina 50,8% o penicilina 48,6%, durante 10 días el 84%. En patologías respiratorias de etiología vírica (broncoespasmo, catarro y bronquiolitis), más del 90% no indica antibióticos; sin embargo, la presencia de fiebre alta o secreciones verdosas aumenta su prescripción. En neumonía típica, hasta el 59,6% no realiza radiografía, recetan amoxicilina el 94,1%, durante 7 días el 68,3%. En neumonías atípicas el 97,8% prescribe macrólidos. Se observa relación estadísticamente significativa entre: experiencia laboral y puntuación en la encuesta y realización de radiografía; especialidad y calificación del cuestionario, y presión asistencial con realización de test microbiológico en faringoamigdalitis.
Conclusiones: observamos errores en el manejo de antibioterapia en Pediatría. Es necesario diseñar estrategias para la educación de la población y los profesionales sanitarios para realizar un uso juicioso de antibióticos.
- Etiology and outcome of febrile children coming from the tropics. Enferm Infecc Microbiol Clin. 2021;39:498-502
Introducción: Los viajeros internacionales han crecido significativamente en los últimos años, así como las enfermedades importadas de zonas tropicales. La información en población pediátrica es escasa. Describimos las características demográficas y clínicas de los niños febriles procedentes de los trópicos.
Métodos: Revisión retrospectiva de los pacientes menores de 18 años, que se presentaron en un hospital terciario y en los centros de atención primaria circundantes entre julio de 2002 y julio de 2018 con una estancia en una región tropical durante el año anterior. Los pacientes fueron seleccionados a partir de las fichas microbiológicas de los frotis de gota gruesa para serologías de malaria o dengue.
Resultados: Se estudiaron 188 pacientes: el 52,7% nacieron en España con una mediana de edad de 3,0 años (IQR 1,5-8,0). Las principales regiones de estancia fueron África subsahariana (54,8%) y América Latina (29,8%), sobre todo para visitar a sus amigos y familiares (56,3%), seguidos de los inmigrantes recién llegados (32,4%). Sólo el 34% de los viajeros acudió a la consulta previa al viaje. Más del 80% de estos niños febriles acudieron directamente a Urgencias. Los diagnósticos más frecuentes fueron síndrome febril sin origen (56,4%), afección respiratoria (15,4%) y diarrea aguda (11,7%). Alrededor de la mitad (52,1%) fueron manejados como pacientes ambulatorios, pero el 46,2% fueron hospitalizados y el 7,4% ingresaron en la Unidad de Cuidados Intensivos. En el 24% de los casos no se llegó a un diagnóstico específico. Sin embargo, el 29,7% fueron diagnosticados de malaria.
Conclusiones: Los niños con fiebre procedentes de zonas tropicales tenían riesgo de padecer enfermedades infecciosas graves. El paludismo se diagnosticó en uno de cada cuatro y el 7% requirió ingreso en la UCIP. Este dato pone de manifiesto la necesidad de reforzar la formación sobre enfermedades tropicales entre los médicos de primera línea.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·The Effect of COVID-19 Infection During Pregnancy; Evaluating Neonatal Outcomes and the Impact of the B.1.1.7. Variant. The Pediatric Infectious Disease Journal. 40(12):e475-e481, December 2021.
La infección por coronavirus 2019 (COVID-19) durante el embarazo se ha asociado a resultados perinatales adversos. Nuestro objetivo es evaluar los resultados neonatales, incluyendo la incidencia de parto prematuro, el ingreso en la unidad neonatal y la incidencia de anomalías congénitas en esta cohorte. También describiremos estos resultados en el contexto del brote de la variante B.1.1.7., la variante dominante en Irlanda desde enero de 2021, que ha tenido un mayor impacto en las pacientes embarazadas.
Métodos: Se trata de un estudio retrospectivo de los recién nacidos vivos, nacidos entre el 1 de marzo de 2020 y el 1 de marzo de 2021, de mujeres con diagnóstico de síndrome respiratorio agudo grave por coronavirus 2 durante el embarazo, en un hospital de maternidad terciario (8.500 partos/año). Se recogieron datos clínicos y se realizaron análisis para evaluar el impacto del estado sintomático materno, el tiempo desde el diagnóstico hasta el parto y la variante B.1.1.7. en el resultado neonatal.
Resultados: En total, 133 niños (1,6%) nacieron de mujeres con síndrome respiratorio agudo severo por coronavirus 2 identificado durante el embarazo. La mediana del peso al nacer fue de 3,45 kg y la edad gestacional al nacer fue de 39,3 semanas. 14 bebés (10,5%) fueron prematuros. 22 bebés (16,5%) requirieron ingreso en la unidad neonatal y 7 (5,3%) eran pequeños para la edad gestacional. No hubo diferencias en el crecimiento, el parto prematuro o el ingreso en la unidad neonatal en función del estado sintomático de la madre o de la infección tras el brote de B.1.1.7. como cepa dominante.
Conclusiones: Tras una infección por COVID-19 en el embarazo, no se produjo un aumento de la incidencia de partos prematuros ni de ingresos en la unidad de cuidados intensivos neonatales en comparación con los datos hospitalarios de 5 años. El estado sintomático materno no influyó en los resultados neonatales. Se necesitan más estudios para evaluar el impacto de COVID-19 en las primeras etapas del embarazo, las variantes que preocupan, en particular la variante emergente Delta y la placentitis por COVID-19.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Perinatal COVID-19. The Pediatric Infectious Disease Journal. 40(12):e504-e506, December 2021.
La pandemia del síndrome respiratorio agudo severo por coronavirus 2 (SARS-CoV-2) planteó desafíos únicos a la atención perinatal. Los datos poblacionales rápidamente adquiridos sobre la epidemiología, la fisiopatología, las implicaciones clínicas y los resultados de la infección perinatal por SARS-CoV-2 han instado a elaborar directrices internacionales sobre el tratamiento de las madres y los neonatos con infección presunta o confirmada. Casi 18 meses después de la proclamación oficial de la pandemia de la enfermedad por coronavirus 2019 (COVID-19), se revisan las pruebas acumuladas sobre el potencial de transmisión perinatal, el diagnóstico y el tratamiento clínico de la COVID-19 perinatal, así como el desarrollo de estrategias de prevención.
- Estudio multicéntrico nacional sobre la organización de las consultas de Pediatría de Atención Primaria en España durante la primera ola de la pandemia de COVID-19. Rev Pediatr Aten Primaria. 2021;23:383-90.
Introducción: la pandemia de COVID-19 ha originado cambios organizativos en los centros de Atención Primaria (AP). El objetivo de este estudio es conocer los cambios producidos en las consultas de Pediatría de AP durante la primera ola de la pandemia por COVID-19.
Material y métodos: estudio observacional, descriptivo, retrospectivo, multicéntrico y de ámbito nacional, a través de una encuesta dirigida a los pediatras de Atención Primaria (PAP) distribuida en junio de 2020. Se recogieron datos desde el 16 de marzo al 10 de mayo de 2020, dividido en cuatro periodos de dos semanas cada uno. Se preguntó sobre la forma de trabajar en los centros durante ese periodo: existencia de sistema de triaje, modalidad de atención, presencial o telefónica, y volumen de consultas atendidas.
Resultados: se consideraron válidas 105 encuestas de las 110 contestadas por PAP. Participaron pediatras de 17 comunidades autónomas (el 72,4% de medio urbano). Cubrían una población de 107 715 pacientes. Realizaron consulta telemática el 90,5% (38,1% antes de la pandemia). En todos los centros se realizó triaje. La media de pacientes atendidos por profesional en cada uno de los periodos considerados fue de 144, 114, 123, 136 (277, 214, 207 y 233 en los mismos periodos del año 2019). En el 88,6% de cupos se realizaron visitas presenciales del programa de salud infantil (PSI). De toda la población atendida, los PAP notificaron ingresos por cualquier motivo de 79 pacientes y en la unidad de cuidados intensivos (UCI) de siete. No se les notificó ningún fallecimiento.
Conclusiones: durante el periodo inicial de pandemia COVID-19 se registró en las consultas de Pediatría de AP un aumento muy importante de la consulta telemática y, paralelamente, una disminución significativa de la consulta presencial. Se instauraron sistemas de triaje. Se mantuvo una actividad muy alta en el PSI. Hubo un número muy bajo de ingresos y casos graves.
Casos clínicos
- Eccema coxsackium. An Pediatr (Barc). 2021;95:486-7
Lactante de 16 meses con antecedente de dermatitis atópica valorada por erupción vesículo-ampollosa, con agrupación distal, formando placas con marcado edema (figs. 1 y 2). Destacaba aspecto dianiforme de las placas con vesiculación y costra central, presentando placa eritematosa perioral con datos de impetiginización (fig. 3) y erosiones postinflamatorias en área del pañal. Afebril, con buen estado general. Dada la extensa afectación y sospecha de sobreinfección se decidió ingreso.
- Lesiones vesiculares, no siempre son varicela. Rev Pediatr Aten Primaria. 2021;23:391-5
El impétigo ampolloso o bulloso es una enfermedad infectocontagiosa de la piel, causada por Staphylococcus aureus y mediada por toxina. Se caracteriza por la aparición de ampollas flácidas sobre lesiones vesiculares iniciales. Es importante el diagnóstico diferencial en estadios iniciales con otras patologías que cursan con lesiones vesiculosas, como la varicela. La elección del tratamiento se basa en la extensión, localización y profundidad de las lesiones, utilizando siempre antibioterapia contra S. aureus y comprobando la sensibilidad antibiótica debido a la creciente prevalencia de S. aureus resistente a la meticilina (SARM).
- Reinfección COVID-19 precoz. Rev Pediatr Aten Primaria. 2021;23:e157-e161.
Si bien se ha comprobado la existencia de respuesta inmune en pacientes que han padecido COVID-19, se está comunicando con frecuencia creciente la existencia de reinfecciones. Los criterios para el diagnóstico de estas exigen, para evitar la confusión con los casos de infección persistente, un intervalo de tiempo mínimo entre los episodios, así como la realización de pruebas complementarias no accesibles para la mayoría de clínicos. Presentamos dos casos de reinfección en pacientes pediátricas, atendidas en Atención Primaria y con un intervalo corto entre el primer episodio y la reinfección.
- Adolescente con corea de inicio agudo: a propósito de una entidad olvidada. Rev Pediatr Aten Primaria. 2021;23:417-9.
La corea de Sydenham es como se denomina el cuadro de origen neurológico consistente en agitación y movimientos anormales que ocurre en contexto de una fiebre reumática, secundariamente a la infección por estreptococo del grupo A. Dado que la incidencia de fiebre reumática ha disminuido significativamente en los últimos años, las complicaciones asociadas pueden considerarse actualmente excepcionales. No obstante, dado que presenta un pronóstico excelente si se instaura precozmente el tratamiento, es muy importante saber reconocer el cuadro clínico.
- Conjuntivitis neonatal purulenta: no siempre es gonococo. Rev Pediatr Aten Primaria. 2021;23:e147-e150.
Presentamos el caso de un neonato de cinco días de vida, sin antecedentes perinatales de interés, que es traído a Urgencias por conjuntivitis unilateral derecha con abundante secreción purulenta. No presenta datos de afectación sistémica. Se había administrado profilaxis ocular con pomada de clortetraciclina tras el parto. Se sospecha inicialmente de infección gonocócica por la seriedad del cuadro, y se inicia antibioterapia sistémica. Finalmente, se aisló en el cultivo conjuntival Escherichia coli.
- Absceso odontogénico de difícil manejo como forma de presentación de miasis oral por mosca doméstica. Rev Pediatr Aten Primaria. 2021;23:405-8.
Los abscesos odontogénicos son un motivo de consulta frecuente en Pediatría, y tienen como causa principal la caries, por deficiente higiene bucal. Sin embargo, en casos de refractariedad al tratamiento antibiótico o empeoramiento de la clínica se deben barajar otras entidades, entre las que se encuentra la miasis oral. Esta patología, aunque es anecdótica en nuestro medio, debe conocerse para poder instaurar de forma precoz el tratamiento, que consiste en la retirada total de las larvas, profilaxis antibiótica de amplio espectro y, en caso de miasis profundas o extensas, ivermectina. Presentamos el caso de una miasis en cavidad bucal por Musca domestica (familia Muscidae).
- Should all infants with delayed umbilical cord separation be investigated for leucocyte adhesion deficiency? Archives of Disease in childhood 2021;106:1233-1236.
Mientras revisas a un bebé de 22 días de edad, sano y a término, con ictericia prolongada, observas que el cordón umbilical sigue unido. Su madre está preocupada; ha leído que el retraso en la separación del cordón puede estar asociado a problemas inmunológicos y quiere que usted haga pruebas para detectar estos problemas. ¿Debes investigar y cómo?
·Ecthyma Gangrenosum in an Infant with Interleukin-1 Receptor-Associated Kinase 4 Deficiency. Pediatr. 2021 Dec;239:241-242.
Un niño de 1 año de edad fue trasladado a nuestro hospital debido a un shock séptico grave que provocó una parada cardíaca. El paciente presentaba un shock séptico refractario a los líquidos que requería la administración de catecolaminas. Al ingreso, una erupción cutánea característica cubría todo el cuerpo del paciente (Figura 1). La nalga y el muslo derechos estaban rojizos y morados e hinchados (Figura 2). Se realizó una incisión en el muslo derecho y se diagnosticó al paciente una fascitis necrotizante. Se realizó un desbridamiento quirúrgico en las primeras 5 horas tras su llegada. Los cultivos de la herida y de la sangre revelaron una infección por Pseudomonas aeruginosa. El paciente fue sometido a una terapia de sustitución renal continua con un filtro de adsorción de endotoxinas, a una terapia antimicrobiana empírica (meropenem y ciprofloxacina) y a la escisión del tejido necrótico. Basándose en los resultados de las pruebas de susceptibilidad a los fármacos, el tratamiento del paciente se redujo a monoterapia con piperacilina. El 31º día de hospitalización, el bebé falleció de hemorragia intraabdominal debido a una coagulopatía asociada a la insuficiencia hepática. El cribado rápido mediante análisis de citometría de flujo de la producción intracelular monocítica de factor de necrosis tumoral-α en respuesta al lipopolisacárido sugirió una deficiencia de la vía de señalización del receptor tipo Toll. El análisis de la secuencia postmortem del gen IRAK4 reveló una mutación de desplazamiento de marco homocigótico (c.167_172insA).
- Lichen Scrofulosorum: Cutaneous Manifestation of Tuberculosis. J Pediatr. 2021. PMID: 34293370
Un joven de 16 años se presentó con quejas de dolor abdominal durante 6 meses y erupciones recurrentes en el abdomen durante las últimas 3 semanas. En la exploración se observaban múltiples pápulas liquenoides eritematosas hasta el color de la piel, tanto aisladas como en forma de placas con finas escamas, que se observaban principalmente en la parte lateral del tronco y el abdomen (figura A). Estas lesiones no eran sensibles y no se observaban en ninguna otra parte del cuerpo. La cara, las mucosas y la zona genital no estaban afectadas. No presentaba linfadenopatías significativas. El resto de la exploración sistémica no presentaba ningún signo.
- Piomiositis aguda: diagnóstico y tratamiento de 3 casos en un hospital de segundo nivel. An Pediatr (Barc). 2021;95:467-8
Sra. Editora: La piomiositis es una infección bacteriana del músculo esquelético asociada a la formación de abscesos. Conocida como una patología típica de climas cálidos, ha presentado en los últimos años un aumento en la incidencia en climas templados como el nuestro. El agente causal predominante es el Staphylococcus aureus (S. aureus) y las cepas productoras de la toxina leucocidina de Panton-Valentine (PVL) parecen relacionarse con peor pronóstico1. Su presentación clínica se asemeja a otras infecciones osteoarticulares, incluyendo fiebre, dolor y cojera, lo que hace que pueda retrasarse el diagnóstico. Presentamos 3 casos (tabla 1) con el objetivo de destacar que un adecuado diagnóstico y tratamiento precoz pueden evitar la aparición de complicaciones graves2.
- Miopatía necrosante inmunomediada seronegativa con afectación miocárdica. An Pediatr (Barc). 2021;95:470-2
La miopatía necrosante inmunomediada (MNIM) es un subtipo de miopatía inflamatoria idiopática (MII) caracterizada por debilidad muscular subaguda, proximal y simétrica, con evidencia histológica de mionecrosis, escaso infiltrado linfocítico y sin atrofia perifascicular. La detección de autoanticuerpos permite diferenciarla de otras MII y conectivopatías que asocian miositis1, y clasificarla (tabla 1)1,2.
- Apendicitis aguda en niños con síndrome inflamatorio multisistémico pediátrico asociado a SARS-CoV-2 (SIM-PedS). Una complicación a considerar. An Pediatr (Barc). 2021;95:479-82
En abril de 2020 se describió un síndrome inflamatorio sistémico en población pediátrica, con rasgos comunes con la enfermedad de Kawasaki, el síndrome de shock tóxico y el síndrome de activación macrofágica1. Este nuevo síndrome se vinculó rápidamente al SARS-CoV-2, ya que la mayoría de pacientes presentaban una serología positiva y/o clínica compatible con haber padecido COVID-19 de 2 a 6 semanas antes.
Uno de los hallazgos clínicos más frecuentes es la presencia de síntomas gastrointestinales (dolor abdominal, vómitos y diarrea), que en ocasiones sugieren un abdomen agudo. En este sentido, se empieza a postular una posible asociación entre SIM-PedS, SARS-CoV-2 y apendicitis aguda2-4.
Exponemos tres casos de niños, sin antecedentes de interés, que presentaron una apendicitis aguda en el transcurso de un SIM-PedS. Las características clínicas y analíticas se resumen en la tabla 1.
- “COVID Toes” in Three Siblings. The Pediatric Infectious Disease Journal. 40(12):e488-e490, December 2021.
Los dermatólogos informaron de un brote de perniosis (dedos de los pies hinchados y dolorosos de color rojo a morado) durante la pandemia de COVID-19. La mayoría de los sujetos carecían de reacción en cadena de la polimerasa (PCR) positiva del CoV-19 o de anticuerpos o de una enfermedad precedente. Los dermatólogos denominaron a la enfermedad «dedos de los pies COVID». El pernio suele afectar a los adultos, mientras que los «COVID toes» suelen ser niños. El pernio viene precedido de una clara historia de exposición a la humedad y al frío. Los pacientes con «COVID toes» carecen de estos antecedentes. Además, no es raro que varios miembros de la familia tengan «dedos COVID». Nuestro informe de caso describe los «dedos COVID» en un joven de 18 años sin enfermedad previa, con una PCR del SARS-CoV-19 negativa y un anticuerpo del SARS-CoV-19 inicialmente negativo, y también sus 2 hermanos desarrollaron también «dedos COVID». En nuestro caso índice, la repetición de los anticuerpos contra el SARS-CoV-19 fue positiva. La seroconversión se ha notificado raramente en pacientes con «dedos de COVID». Es un misterio por qué la mayoría de los pacientes con «dedos de COVID» carecen de antecedentes clínicos de COVID-19 y son negativos a la PCR del SARS-CoV-19 y a los anticuerpos.
- Congenital Bronchobiliary Fistula with Bright Yellow Serous Sputum.
J Pediatr 2021 Dec 7;S0022-3476(21)01171-9.
Una niña de 9 años acudió a la consulta externa de neumología de nuestro hospital con una historia de tos húmeda persistente que había comenzado inmediatamente después del nacimiento. Tres meses antes de su visita, recibió empíricamente antibióticos y antihistamínicos, pero sus síntomas no mejoraron, y fue remitida a nuestra clínica. No tenía antecedentes de traumatismos y su historial médico no presentaba ninguna anomalía. Podía expectorar el esputo por sí misma y notó que tenía un color amarillo brillante, de calidad serosa.
Para profundizar
- Symptom-based Screening Versus Chest Radiography for TB Child Contacts: A Systematic Review and Meta-analysis. The Pediatric Infectious Disease Journal. 40(12):1064-1069, December 2021.
Antecedentes: La accesibilidad a la radiografía de tórax sigue siendo un reto importante en los países de alta carga y bajos ingresos. Las directrices de la Organización Mundial de la Salud (OMS) reconocen que para los contactos infantiles menores de 5 años, un cribado negativo basado en los síntomas es suficiente para excluir la tuberculosis activa (TB), pero en los contactos infantiles mayores de 5 años, se debe considerar la realización de una radiografía de tórax. Se realizó una revisión sistemática y un metanálisis para evaluar el rendimiento del cribado basado en los síntomas en comparación con la radiografía de tórax en los contactos domésticos menores de 15 años en países de ingresos bajos y medios.
Métodos: Los artículos de cribado publicados antes del 1 de octubre de 2020 y la extracción de datos fueron realizados por 2 revisores independientes. El resultado primario fue la concordancia entre el cribado de síntomas y la radiografía de tórax utilizando el coeficiente kappa ajustado por prevalencia y sesgo (PABAK) y la proporción de niños asintomáticos con radiografía de tórax negativa. El análisis se estratificó por grupos de edad.
Resultados: De 639 artículos identificados, se incluyeron 10. La PABAK varió entre 0,09 y 0,97 y entre 0,22 y 0,98, en niños menores de 5 años y de 5 a 14 años, respectivamente. La proporción conjunta de niños con síntomas sugestivos de tuberculosis y hallazgos en la radiografía de tórax fue del 98,7% (96,9-99,8) en niños menores de 5 años y del 98,1% (93,8-100) en niños de 5-14 años.
Conclusiones: A pesar de la baja concordancia entre el cribado basado en los síntomas y la radiografía de tórax, la mayoría de los niños sin síntomas sugestivos de TB no tuvieron hallazgos en la radiografía de tórax sugestivos de TB. Estos resultados sugieren que un cribado sintomático negativo es suficiente para descartar la tuberculosis activa, lo que respalda la recomendación de la OMS de utilizar únicamente el cribado sintomático cuando no se disponga de radiografía de tórax.
·How Common is Long COVID in Children and Adolescents?. The Pediatric Infectious Disease Journal. 40(12):e482-e487, December 2021.
En los niños, el riesgo de que la enfermedad por coronavirus (COVID) sea grave es bajo. Sin embargo, el riesgo de síntomas persistentes tras la infección por el coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2) es incierto en este grupo de edad, y las características de la «COVID larga» están mal caracterizadas. Se revisaron los 14 estudios realizados hasta la fecha que han informado de síntomas persistentes tras la COVID en niños y adolescentes. Casi todos los estudios tienen limitaciones importantes, como la falta de una definición clara de caso, los tiempos de seguimiento variables, la inclusión de niños sin confirmación de la infección por SARS-CoV-2, la dependencia de los síntomas informados por los propios padres o por los padres sin evaluación clínica, la falta de respuesta y otros sesgos, y la ausencia de un grupo de control. De los 5 estudios que incluyeron a niños y adolescentes sin infección por SARS-CoV-2 como controles, 2 no encontraron que los síntomas persistentes fueran más prevalentes en los niños y adolescentes con evidencia de infección por SARS-CoV-2. Esto pone de manifiesto que los síntomas a largo plazo asociados a la infección por el SARS-CoV-2 son difíciles de distinguir de los síntomas asociados a la pandemia.
·Influenza-Associated Neurologic Complications in Hospitalized Children. J Pediatr. 2021 Dec;239:24-31
Objetivos. Definir la incidencia y las características de las complicaciones neurológicas asociadas a la gripe en una cohorte de niños hospitalizados en un hospital pediátrico de atención terciaria con gripe confirmada por laboratorio e identificar los factores clínicos, epidemiológicos y virológicos asociados.
Diseño del estudio. Este fue un estudio de cohorte histórico de niños de 0,5 a 18,0 años de edad hospitalizados entre 2010 y 2017 con influenza confirmada por laboratorio. Se excluyeron los niños con compromiso inmunológico o una prueba positiva debido a la recepción reciente de la vacuna de virus vivos o la enfermedad recientemente resuelta. Las complicaciones neurológicas asociadas a la gripe se definieron como signos/síntomas neurológicos de nueva aparición durante la enfermedad gripal aguda sin otra etiología clara.
Resultados. Se identificó al menos una complicación neurológica asociada a la gripe en el 10,8% (IC del 95%: 9,1-12,6%, n = 131 de 1217) de las hospitalizaciones con gripe confirmada por laboratorio. Las convulsiones (n = 97) y la encefalopatía (n = 44) fueron las complicaciones neurológicas asociadas a la gripe más comúnmente identificadas, aunque otras 20 hospitalizaciones tuvieron otras complicaciones neurológicas asociadas a la gripe. Las hospitalizaciones con complicaciones neurológicas asociadas a la gripe fueron similares en cuanto a la edad y el tipo de gripe (A/B) a las que no se produjeron. Los niños con un diagnóstico neurológico preexistente (n = 326) tuvieron una mayor proporción de complicaciones neurológicas asociadas a la gripe en comparación con los que no tenían (22,7% frente a 6,4%, P < 0,001). La presencia de un diagnóstico neurológico preexistente (aOR 4,6, P < 0,001), la falta de vacunación contra la gripe estacional (aOR 1,6, P = 0,020) y la edad ≤5 años (aOR 1,6, P = 0,017) se asociaron de forma independiente con las complicaciones neurológicas asociadas a la gripe.
Conclusiones. Las complicaciones neurológicas asociadas a la gripe son comunes en los niños hospitalizados con gripe, especialmente en aquellos con diagnósticos neurológicos preexistentes. Una mejor comprensión de la epidemiología y de los factores asociados a las complicaciones neurológicas asociadas a la gripe dirigirá la investigación futura sobre los posibles mecanismos neuropatológicos y las estrategias de mitigación. Se recomienda la vacunación y puede ayudar a prevenir las complicaciones neurológicas asociadas a la gripe en los niños.
·Prevalence, Risk Factors, and Outcomes of Influenza-Associated Neurologic Complications in Children. J Pediatr. 2021. PMID: 34216629
Objetivo. Determinar la frecuencia de complicaciones neurológicas asociadas a la gripe en niños hospitalizados.
Diseño del estudio. Se realizó un estudio transversal de niños (de 2 meses a 17 años de edad) con gripe dados de alta de 49 hospitales infantiles en el Sistema de Información de Salud Pediátrica durante las temporadas de gripe de 2015-2020. Las complicaciones neurológicas se definieron como encefalopatía, encefalitis, meningitis aséptica, convulsión febril, convulsión no febril, absceso cerebral y meningitis bacteriana, síndrome de Reye e infarto cerebral. Se evaluó la duración de la estancia, el ingreso en la unidad de cuidados intensivos (UCI), la estancia en la UCI, los reingresos hospitalarios a los 30 días, las muertes y los costes hospitalarios asociados a estos eventos. Se identificaron los factores de riesgo a nivel de paciente asociados a las complicaciones neurológicas mediante regresión logística multivariable.
Resultados. De 29 676 niños hospitalizados por gripe, 2246 (7,6%) tenían un diagnóstico concurrente de una complicación neurológica; las más frecuentes fueron las convulsiones febriles (5,0%), la encefalopatía (1,7%) y las convulsiones no febriles (1,2%). La estancia en el hospital, el ingreso en la UCI, la estancia en la UCI, las muertes y los costes hospitalarios fueron mayores en los niños con complicaciones neurológicas en comparación con los que no tuvieron complicaciones. Los factores de riesgo asociados a las complicaciones neurológicas incluyeron el sexo masculino (aOR 1,1; IC del 95%: 1,02-1,21), la raza/etnia asiática (aOR 1,7; IC del 95%: 1,4-2,1) (en comparación con los blancos no hispanos) y la presencia de una enfermedad neurológica crónica (aOR 3,7; IC del 95%: 3,1-4,2).
Conclusiones. Las complicaciones neurológicas son comunes en los niños hospitalizados por gripe, especialmente entre aquellos con afecciones neurológicas crónicas, y se asocian con peores resultados en comparación con los niños sin complicaciones neurológicas. Estos resultados enfatizan la importancia estratégica de la inmunización y el tratamiento de la gripe, especialmente en las poblaciones de alto riesgo.
·Influenza-associated Neurologic Complications in Hospitalized Pediatric Patients: A Multicenter Retrospective Study in Republic of Korea. The Pediatric Infectious Disease Journal. 40(12):e466-e471, December 2021.
Las tasas de complicaciones neurológicas asociadas a la gripe son variables entre los estudios, y se ha observado una diferencia entre los países occidentales y los asiáticos. El estudio tiene como objetivo evaluar la frecuencia y las características de las complicaciones neurológicas asociadas a la gripe.
Métodos: Se realizó una revisión retrospectiva de los casos hospitalizados por infección gripal desde octubre de 2010 hasta abril de 2017 de 3 hospitales de referencia.
Resultados: Se identificaron un total de 1988 casos de gripe. Las complicaciones neurológicas asociadas a la gripe fueron 161 casos (8,1%); el virus de la gripe A se detectó en 113 (70,2%) casos, el B en 47 (29,2%) casos y ambos A y B en 1 caso (0,6%). Veinticuatro pacientes (15%) tenían enfermedades neurológicas subyacentes. El diagnóstico más frecuente fue una convulsión febril simple (44%), seguida de una convulsión febril compleja (29%), una convulsión provocada por la fiebre bajo una enfermedad neurológica preexistente o una convulsión afebril (14%), una encefalopatía/encefalitis (8%) y una meningitis (5%). La mayoría de los pacientes se recuperaron completamente (96%). Tres pacientes (1,9%) murieron de miocarditis (n = 1), encefalopatía (n = 1) y encefalitis y miocarditis simultáneas (n = 1). La enfermedad neurológica preexistente, los grupos de edad de 6 meses a 6 años y de 6 a 12 años fueron un factor de riesgo de complicaciones neurológicas asociadas a la gripe con una odds ratio ajustada de 5,41 (intervalo de confianza [IC] del 95%: 3,23-9,06; P < 0,001), 12,99 (IC del 95%: 1,77-95,19; P = 0,01) y 8,54 (IC del 95%: 1,14-64,79; P = 0,04), respectivamente. No hubo asociación entre los eventos adversos neuropsiquiátricos y la prescripción de oseltamivir ( P = 0,17).
Conclusiones: Las complicaciones neurológicas asociadas a la gripe no son infrecuentes, y la mayoría de los pacientes se recuperaron completamente. La frecuencia de las complicaciones neurológicas asociadas a la gripe en los niños coreanos no fue significativamente diferente de la de los niños de los países occidentales.
-
Respiratory Syncytial Virus–Associated Neurologic Complications in Children: A Systematic Review and Aggregated Case Series. J Pediatr . 2021 Dec;239:39-49.
Objetivos. Describir las características y la frecuencia de la enfermedad neurológica aguda grave asociada al virus respiratorio sincitial (VRS) en niños.
Diseño del estudio. Se realizó una revisión sistemática de la literatura para identificar informes de complicaciones neurológicas agudas graves asociadas a la infección aguda por VRS en niños de <15 años (Registro PROSPERO CRD42019125722). Los resultados principales incluyeron las características neurológicas, clínicas y demográficas de los casos y la frecuencia de la enfermedad. Se agregaron los datos de casos disponibles de la literatura publicada y del estudio australiano de encefalitis infantil aguda (ACE).
Resultados Se identificaron 87 estudios únicos de 26 países que describen un espectro de síndromes neurológicos agudos graves asociados al VRS, incluyendo encefalitis probada, encefalopatía aguda, convulsiones complejas, convulsiones hiponatrémicas y trastornos inmunomediados. La frecuencia de la infección por VRS en la encefalitis/encefalopatía infantil aguda fue del 1,2% al 6,5%. Se agregaron los datos de 155 casos individuales con complicaciones neurológicas agudas graves asociadas al VRS; la edad media fue de 11,0 meses (IQR 2,0-21,5), la mayoría estaban previamente sanos (71/104, 68%). Las convulsiones fueron la característica neurológica más frecuente (127/150, 85%). Se detectó el VRS en el sistema nervioso central en 12 casos. La mayoría de los niños se recuperaron (81/122, 66%); sin embargo, algunos informes describieron una recuperación parcial (33/122, 27%) y la muerte (8/122, 7%).
Conclusiones. Las complicaciones neurológicas asociadas al VRS han sido ampliamente comunicadas, pero existe una importante heterogeneidad en el diseño y la calidad de los estudios existentes. Los resultados de nuestro estudio tienen implicaciones para la investigación, el tratamiento y la prevención de las complicaciones neurológicas asociadas al VRS. Además, esta revisión sistemática puede informar sobre el diseño de futuros estudios destinados a cuantificar la carga de la enfermedad neurológica asociada al VRS en la infancia.
- Impact of pneumococcal vaccination on clinical forms of invasive Streptococcus pneumoniae infection in pediatrics population. Enferm Infecc Microbiol Clin. 2021;39:483-5
- Necrotizing pneumonia due to Streptococcus pneumoniae in children during the period of non-systematic use of PCV13 in Catalonia, Spain. Enferm Infecc Microbiol Clin. 2021;39:486-92
Antecedentes: Algunos estudios han observado un aumento de la incidencia de la neumonía necrotizante (NP) en los últimos años. Esto podría estar relacionado con la aparición de serotipos de S. pneumoniae no vacunales tras la introducción de la PCV7, aunque se sugiere que los factores evolutivos pueden haber modificado la virulencia y las interacciones de los neumococos. El objetivo de este estudio fue definir clínica y microbiológicamente la PN en la población atendida por los tres principales hospitales pediátricos de Barcelona (Cataluña, España).
Métodos: Se realizó un estudio observacional prospectivo en pacientes <18 años hospitalizados por enfermedad neumocócica invasiva (enero 2012-junio 2016). Se recogieron los datos de los casos confirmados de PN neumocócica (diagnosticados por cultivo o detección de ADN y serotipados). La PCV13 no se administró de forma sistemática en Cataluña durante el periodo de estudio, pero estaba disponible en el mercado privado por lo que la cobertura de vacunación en niños pasó del 48,2% al 74,5%.
Resultados: Se identificaron 35 casos de PN. El 77,1% de los casos se asociaron a empiema. En los primeros 4 años se observó una tendencia a la disminución de la incidencia de PN (p=0,021), especialmente en niños <5 años (p=0,006). El serotipo 3 fue responsable del 48,6% de los casos de PN. Cinco pacientes con PN debida al serotipo 3 estaban totalmente vacunados para su edad con PCV13.
Conclusiones: El serotipo 3 tiene un papel preeminente en la PN neumocócica y se asoció a todos los fallos vacunales con PCV13. Aunque en nuestra serie la incidencia no parece aumentar, la evolución de las tasas de PN neumocócica debe ser vigilada tras la inclusión de la PCV13 en el calendario sistemático.
- Epidemiology, clinical features and outcomes of incident tuberculosis in children in Canada in 2013–2016: results of a national surveillance study (20 August, 2021). Archives of Disease in Childhood 2021;106:1165-1170.
Objetivo La tuberculosis infantil es difícil de diagnosticar y tratar y es una causa de morbilidad y mortalidad poco reconocida. Los datos notificados de Canadá no se centran en la tuberculosis infantil ni recogen detalles epidemiológicos, clínicos y microbiológicos clave. El propósito de este estudio fue evaluar la demografía, la presentación y las características clínicas de la tuberculosis infantil en Canadá.
Métodos Se realizó una vigilancia prospectiva de 2013 a 2016 de más de 2700 pediatras más programas verticales de tuberculosis para la enfermedad tuberculosa incidente en niños menores de 15 años en Canadá utilizando el Programa de Vigilancia Pediátrica Canadiense (CPSP).
Resultados En total, se incluyen 200 casos en este estudio. La tuberculosis fue intratorácica en 183 pacientes, de los cuales el 86% tenía una afectación exclusivamente intratorácica. La tuberculosis del sistema nervioso central se produjo en 16 casos (8%). El 51% de los casos fueron hospitalizados y 11 (5,5%) ingresaron en una unidad de cuidados intensivos. Se notificaron reacciones adversas a los medicamentos en el 9% de los casos. El caso de origen, en la mayoría de los casos un familiar de primer grado, era conocido en el 73% de los casos. El 58% de los casos notificados eran niños indígenas nacidos en Canadá. Las tasas del estudio estimadas de los casos notificados (por cada 100 000 niños al año) fueron de 1,2 en general, 8,6 para todos los niños indígenas y 54,3 para los niños inuit.
Conclusión La tuberculosis infantil puede causar una importante morbilidad y utilización de recursos. Las tasas de incidencia son muy elevadas en zonas y grupos clave. La eliminación de la tuberculosis infantil en Canadá requerirá esfuerzos basados en la comunidad con buenos recursos que se centren en estos grupos de mayor riesgo.
- Blood enterovirus polymerase chain reaction testing in young febrile infants. Archives of Disease in Childhood 2021;106:1179-1183.
Objetivo Analizar el impacto de las pruebas de PCR de enterovirus y parechovirus humanos (ev-PCR) en sangre en lactantes pequeños con fiebre sin foco (FWS).
Diseño Estudio observacional, subanálisis de un registro prospectivo.
Entorno Servicio de urgencias pediátricas.
Pacientes Lactantes ≤90 días de edad con FWS atendidos entre septiembre de 2015 y agosto de 2019 con ev-PCR en sangre, hemocultivos y urocultivos y prueba de tira reactiva en orina.
Medidas de resultado principales Prevalencia de infección bacteriana invasiva (IBI: patógeno bacteriano en sangre o líquido cefalorraquídeo) en los lactantes con resultados positivos o negativos de la prueba ev-PCR. De forma secundaria, también se comparó la duración de la estancia y el tratamiento antibiótico en los lactantes hospitalizados.
Resultados De 703 lactantes, 174 (24,7%) tuvieron una ev-PCR en sangre positiva y ninguno de ellos fue diagnosticado de IBI frente al 2,6% (IC del 95%: 1,3% a 4,0%) de los que tuvieron un resultado negativo, p=0,02). La prevalencia de infecciones no relacionadas con la IBI (principalmente infecciones del tracto urinario) también fue menor entre los lactantes con una ev-PCR en sangre positiva 2,3% (IC del 95%: 0,1% a 4,5%) frente a 17,6% (IC del 95%: 14,3% a 20,8%), p<0,01).
En total, 258 lactantes fueron hospitalizados (36,6%) y 193 (74,8%) de ellos recibieron antibióticos. La duración de la estancia hospitalaria y el tratamiento antibiótico fueron más cortos en los que tenían una ev-PCR en sangre positiva (mediana: 3 días frente a 5 días y 1 día frente a 5 días, respectivamente; p<0,01). Las diferencias siguieron siendo estadísticamente significativas entre los lactantes de más de 21 días de edad con prueba de orina normal.
Conclusión La ev-PCR en sangre identifica un grupo de lactantes menores de 90 días de edad con SPW con muy bajo riesgo de IBI. Esta prueba puede ayudar a orientar la toma de decisiones clínicas en lactantes febriles jóvenes.
- Infección por Listeria en lactantes pequeños: resultados de un estudio nacional de vigilancia en el Reino Unido e Irlanda . Archives of Disease in Childhood 2021;106:1207-1210
Objetivos Describir la epidemiología, la edad de la infección, las características clínicas y el resultado de la infección por listeria en lactantes pequeños para informar el manejo y la elección de antibióticos empíricos en lactantes pequeños.
Diseño Vigilancia prospectiva de 2 años de la infección por Listeria monocytogenes en lactantes pequeños detectada a través del sistema de «tarjeta naranja» de la Unidad de Vigilancia Pediátrica Británica y triangulada con los laboratorios de salud pública.
Entorno Estudio poblacional nacional (Inglaterra, Gales, Escocia e Irlanda)
Pacientes Todos los lactantes menores de 90 días con listeriosis invasiva probada o probable
Principales medidas de resultado Incidencia, mortalidad, edad de la infección, características clínicas y resultado
Resultados Durante un período de 2 años (2017-2019), se notificaron 27 casos de listeriosis en lactantes <90 días de edad. La incidencia de listeriosis en este estudio fue de 1,8 por cada 100 000 nacidos vivos con una mortalidad del 7% (2/27). Casi todos los casos se presentaron dentro de las primeras 24 horas de vida (26/27). La mayoría (20/27, 74%) nacieron prematuros y 16/24 (67%) fueron hijos de mujeres de minorías étnicas.
Conclusiones La listeriosis invasiva en lactantes pequeños en el Reino Unido e Irlanda es poco frecuente y se presenta en una fase temprana del periodo neonatal. Deberían modificarse las directrices nacionales que recomiendan el uso de amoxicilina como parte de los regímenes empíricos para la sepsis y la meningitis en lactantes de más de 1 mes de edad.
·Kawasaki Disease and Pediatric Infectious Diseases During the Coronavirus Disease 2019 Pandemic. J Pediatr. 2021. PMID: 34324881
Evaluar la asociación epidemiológica entre la enfermedad de Kawasaki y las enfermedades infecciosas pediátricas (EPI) comunes identificadas durante el periodo de pandemia de la enfermedad por coronavirus 2019 (COVID-19) para confirmar si la teoría de la infección desencadenada es una hipótesis plausible para la patogénesis de la enfermedad de Kawasaki.
Diseño del estudio. Se realizó un estudio epidemiológico retrospectivo utilizando conjuntos de datos obtenidos de la vigilancia basada en la web de la enfermedad de Kawasaki y las IDP en Japón. Se comparó el número semanal de pacientes que desarrollaron la enfermedad de Kawasaki y las IDP específicas entre 2020 y 2017-2019 y se evaluó la asociación entre la reducción porcentual del número de pacientes con estas enfermedades.
Resultados. Un total de 868 pacientes desarrollaron la enfermedad de Kawasaki en 2020. Durante el período de distanciamiento social en 2020, el número de pacientes con enfermedad de Kawasaki fue aproximadamente un 35% menor que en 2017-2019. El tiempo desde el inicio de la enfermedad de Kawasaki hasta la primera visita al hospital no difirió significativamente entre los años examinados. La proporción de niños mayores con enfermedad de Kawasaki disminuyó más que la de bebés con enfermedad de Kawasaki (edad <1 año), lo que dio lugar a una diferencia significativa en la proporción de pacientes infantiles entre 2020 y 2017-2019 (24% frente a 19%; P <0,01). El número de pacientes con enfermedad de Kawasaki incompleta no varió con respecto a los años anteriores. La reducción porcentual semanal en el número de pacientes fue diferente entre la enfermedad de Kawasaki y las IDP durante 2020, sin una fuerte correlación entre las 2 enfermedades.
Conclusiones. Nuestros datos indican que los padres de los pacientes con enfermedad de Kawasaki no evitaron las visitas al hospital durante el periodo de la pandemia COVID-19. Los hallazgos indican la posibilidad de que el desencadenamiento de la enfermedad de Kawasaki pueda estar asociado a patógenos respiratorios actualmente no identificados que podrían ser adquiridos tanto dentro como fuera del hogar.
- Sensibilidad a azitromicina en Salmonella no tifoidea: opción terapéutica. An Pediatr (Barc). 2021;95:468-9
En el contexto del aumento de la resistencia a antimicrobianos, la vigilancia de la sensibilidad in vitro es crucial. En la continua monitorización de estos datos, disponer de puntos de corte clínicos o epidemiológicos constituye una herramienta imprescindible. Por otra parte, aunque las infecciones no complicadas por Salmonella enterica no tifoidea (SNT) no suelen precisar antibioterapia, ciertos pacientes con inmunodeficiencia o de edades extremas, entre otras circunstancias, pueden beneficiarse de la administración de fluoroquinolonas o cefalosporinas de espectro extendido para reducir la posibilidad de bacteriemia e infecciones extraintestinales. Sin embargo, su uso excesivo en veterinaria e infecciones humanas ha conducido al incremento de aislados resistentes. En este punto, la azitromicina se erige como alternativa1,2. No obstante, ninguno de los comités del antibiograma (CLSI y EUCAST) ha definido a día de hoy puntos de corte clínicos para este antibiótico en SNT.
- El método canguro durante la pandemia por SARS-CoV-2 en España. An Pediatr (Barc). 2021;95:475-7
Sra. Editora: En diciembre de 2019, en Wuhan (China) tuvo lugar el inicio de la pandemia COVID-19. El virus del SARS-CoV-2 rápidamente se extendió por todos los países del mundo, afectando por primera vez a un recién nacido (RN) en España, en marzo de 20201.
En las unidades neonatales, la práctica del método canguro (MC) se vio afectada durante los primeros meses de la pandemia ante la falta de evidencia sólida sobre la transmisión del virus y su posible afectación en los RN2. Por ejemplo, en el Hospital de Padova (Italia), para garantizar la seguridad, se implantó un cribado universal a todos los RN, padres y profesionales de las unidades neonatales dando buenos resultados incluso en los momentos de mayor incidencia3.
El objetivo de este estudio fue determinar el impacto de la pandemia por SARS-CoV-2 sobre el MC en las unidades neonatales españolas y establecer posibles áreas de mejora durante la misma.
Se realizó un estudio transversal, observacional, descriptivo. Se elaboró un cuestionario, ad hoc, el cual fue enviado a través de las redes sociales a los profesionales de las unidades neonatales españolas. El estudio se centró en evaluar el impacto de la pandemia sobre el MC y en conocer sus opiniones y percepciones sobre la situación.
Un total de 263 profesionales sanitarios, representantes de todas las comunidades autónomas españolas respondieron a la encuesta, cuyos resultados quedan resumidos en la tabla 1.
- Comparación entre la primera y la segunda ola de la pandemia producida por el coronavirus SARS-CoV-2 en urgencias pediátricas de un hospital terciario de Madrid. An Pediatr (Barc). 2021;95:477-9
Sra. Editora: El abordaje de la enfermedad causada por el SARS-COV-2 (COVID-19) ha ido variando desde el inicio de la pandemia producida por dicho virus.
El desconocimiento inicial sobre los mecanismos de actuación del virus, la ausencia de bibliografía disponible y la gravedad del cuadro en pacientes adultos derivaron en pautas de tratamiento durante la primera ola que han ido cambiando posteriormente a medida que aumentaba el conocimiento de la enfermedad1. En este estudio descriptivo retrospectivo realizado en Urgencias Pediátricas del Hospital Universitario La Paz de Madrid analizamos y comparamos las características de los pacientes y su manejo entre la primera ola (31/03/2020-26/06/2020) y la segunda ola (20/07/2020-30/11/2020).
En la primera ola fueron identificados 74 pacientes positivos para SARS-CoV-22,3 y en la segunda se diagnosticaron 180 pacientes. Los principales datos se exponen en la tabla 1.
·Screen Time in the Coronavirus 2019 Era: International Trends of Increasing Use Among 3- to 7-Year-Old Children. J Pediatr . 2021 Dec;239:59-66.e1
Objetivo. Evaluar los cambios en el uso de medios electrónicos basados en pantallas en niños de 3 a 7 años de edad en 6 países como resultado de la pandemia de la enfermedad por coronavirus 2019 (COVID-19).
Diseño del estudio. Entre abril y julio de 2020, los padres de 2.516 niños completaron las medidas de la encuesta en línea informando sobre el uso actual («ahora») y retrospectivo («antes de la pandemia») de los medios basados en la pantalla con fines de entretenimiento, uso de aplicaciones educativas y socialización con la familia y los amigos. Los padres también informaron sobre las características socioeconómicas de la familia y el impacto de la pandemia en su bienestar físico (por ejemplo, si un miembro de la familia o un amigo había sido diagnosticado con COVID-19) y la perturbación social (por ejemplo, si la familia experimentó una pérdida de ingresos o de empleo debido a la pandemia).
Resultados. Por término medio, los niños utilizaron las pantallas más de 50 minutos durante la pandemia que antes. Esto se debió en gran medida al aumento del uso de pantallas con fines de entretenimiento (casi 40 minutos) y del uso de aplicaciones educativas (más de 20 minutos). No hubo ningún cambio general en el uso de pantallas para socializar con la familia y los amigos. Los niños de hogares de menor nivel socioeconómico aumentaron el uso de la pantalla tanto para el entretenimiento como para el uso de aplicaciones educativas en mayor medida que los niños de hogares de mayor nivel socioeconómico.
Conclusiones. La pandemia mundial causada por el COVID-19 ha aumentado el uso general de los medios electrónicos basados en la pantalla. A medida que las vidas se vuelven cada vez más digitales por necesidad, se necesitan más investigaciones para comprender mejor las consecuencias positivas y negativas del uso de los medios electrónicos basados en la pantalla.
·Early Impact of Severe Acute Respiratory Syndrome Coronavirus 2 on Pediatric Clinical Research: A Pan-European and Canadian Snapshot in Time. J Pediatr. 2021 Dec;239:67-73.e3.
Objetivo. Captar los primeros efectos de la pandemia de la enfermedad por coronavirus 2019 (COVID-19) en la investigación clínica pediátrica.
Diseño del estudio. Las redes de investigación clínica pediátrica de 20 países y 50 de sus centros de investigación afiliados completaron dos encuestas durante un mes, desde principios de mayo hasta principios de junio de 2020. Las redes se pusieron en contacto con sus centros afiliados y contribuyeron a la interpretación de los resultados mediante discusiones de grupo paneuropeas. Basándose en las fechas de primera detección del coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2), los países formaron un grupo de detección temprana y otro de detección tardía. Se comprobó la hipótesis de que esta agrupación influía en la investigación clínica.
Resultados. Los centros de investigación se vieron afectados por primera vez por la pandemia a mediados de marzo de 2020 (16 de marzo ± 10 días, la misma fecha que el inicio del bloqueo; P = 0,99). Desde el primer impacto hasta principios de junio, los procesos de iniciación y análisis de viabilidad de los centros se vieron afectados para más del 50% de los centros. El personal fue redirigido a la investigación de COVID-19 para el 44% de los centros, y el 75,5% de los centros estaban involucrados en la investigación pediátrica de COVID-19 (sólo el 6,3% informó de casos de COVID-19 en sus otros ensayos pediátricos). Las estrategias de mitigación se utilizaron de forma diferente entre los grupos de países de detección temprana y tardía y entre los países con y sin un grupo de trabajo de investigación sobre COVID-19 pediátrico. Los efectos positivos incluyen el desarrollo de capacidades de teletrabajo.
Conclusiones. A través de este esfuerzo de colaboración de las redes de investigación pediátrica, descubrimos que los ensayos pediátricos se vieron afectados y se llevaron a cabo con una serie de mitigaciones aplicadas de forma desigual entre los países durante la pandemia. El impacto global podría ser mayor de lo que se percibe. En un contexto en el que la investigación clínica es cada vez más multinacional, este informe revela la importancia de la colaboración entre redes nacionales.
·Screening Students and Staff for Asymptomatic Coronavirus Disease 2019 in Chicago Schools. J Pediatr . 2021 Dec;239:74-80.e1
Objetivos. Evaluar las tasas de positividad al coronavirus del síndrome respiratorio agudo severo-2 (SARS-CoV-2) asintomático en las escuelas K-8 con procedimientos de mitigación de riesgos en vigor, y evaluar la transmisión del SARS-CoV-2 en los contactos escolares y domésticos de estos individuos positivos.
Diseño del estudio. En este estudio observacional prospectivo, se realizaron pruebas de cribado para el SARS-CoV-2 mediante hisopado orofaríngeo y análisis de reacción en cadena de la polimerasa (PCR) en estudiantes y personal de escuelas privadas K-8 en códigos postales de alto riesgo de Chicago. Se consultaron los nuevos diagnósticos o síntomas de la enfermedad por coronavirus 2019 (COVID-19) entre los participantes, los contactos del hogar y los no participantes en cada escuela.
Resultados. Entre 11 escuelas privadas K-8 en 8 códigos postales de Chicago, 468 participantes (346 estudiantes, 122 miembros del personal) se sometieron a pruebas de detección. En la primera escuela, 17 participantes (36%) dieron positivo, pero la investigación epidemiológica sugirió que no había transmisión en la escuela. Sólo 5 participantes de las 10 escuelas siguientes dieron positivo, lo que supone una tasa global de positividad del 4,7% (1,2% excluyendo la escuela 1). Todas las pruebas positivas entre los estudiantes presenciales, excepto una, tenían valores de umbral de ciclo de PCR elevados, lo que sugiere cargas virales de SARS-CoV-2 muy bajas. En todas las escuelas, ningún otro estudiante, personal o contacto familiar informó de nuevos diagnósticos o síntomas de COVID-19 durante las dos semanas siguientes a las pruebas de detección.
Conclusiones. Identificamos COVID-19 asintomático infrecuente en las escuelas de las comunidades de alto riesgo de Chicago y no identificamos la transmisión entre el personal de la escuela, los estudiantes o sus contactos domésticos. Estos datos sugieren que los procedimientos de mitigación de COVID-19, incluyendo el uso de mascarillas y el distanciamiento físico, son eficaces para prevenir la transmisión de COVID-19 en las escuelas. Estos resultados pueden servir de base para futuras estrategias de pruebas de cribado en las escuelas K-8.
·Pediatricians’ Knowledge and Practices Related to Mumps Diagnosis and Prevention. J Pediatr. 2021 Dec;239:81-88.e2.
Objetivos. Evaluar los conocimientos y las prácticas de pruebas de paperas de los pediatras, identificar las características de los médicos y los consultorios asociadas con las prácticas de pruebas de paperas, y evaluar los conocimientos y las prácticas de notificación y respuesta a los brotes.
Diseño del estudio. Entre enero y abril de 2020, se encuestó a una red nacional representativa de pediatras. Se generaron estadísticas descriptivas para todos los ítems. Se utilizó la prueba χ2, las pruebas t y la regresión de Poisson para comparar las características de los médicos y las prácticas entre los encuestados que rara vez o nunca frente a algunas veces o a menudo/siempre harían pruebas de paperas en un niño de 17 años vacunado frente a parotiditis en un entorno sin brotes.
Resultados. La tasa de respuesta fue del 67% (297 de 444). En cuanto a los conocimientos, más de la mitad de los pediatras respondieron de forma incorrecta o «no saben» a 6 de las 9 afirmaciones verdaderas/falsas sobre la epidemiología, el diagnóstico y la prevención de las paperas, y más de la mitad dijeron necesitar orientación adicional sobre la prueba de las paperas con hisopo bucal. En cuanto a las prácticas de pruebas, el 59% de los encuestados informó que a veces (35%) o a menudo/siempre (24%) haría pruebas de paperas en un joven de 17 años vacunado con parotiditis en un entorno sin brotes; los médicos de mayor edad, los médicos rurales y los médicos del noreste o del medio oeste eran más propensos a hacer pruebas de paperas. El 36% de los pediatras informaron de que a menudo/siempre informarían a las autoridades de salud pública de un paciente con sospecha de paperas.
Conclusiones. Los pediatras señalan lagunas de conocimiento sobre las paperas y prácticas que no se ajustan a las recomendaciones de salud pública. Estas lagunas pueden conducir a un subdiagnóstico y a una infradeclaración de los casos de paperas, lo que retrasa las medidas de respuesta de salud pública y contribuye a la transmisión continua de la enfermedad.
- Letter: Shiga toxin-producing Escherichia coli carriage in 959 healthy French infants. Archives of Disease in Childhood 2021;106:1239-1240.
La infección por Escherichia coli productora de toxina Shiga (STEC) puede provocar una simple diarrea, pero también un síndrome hemolítico y urémico (SHU) potencialmente mortal en los lactantes. El diagnóstico se basa en la amplificación de los genes que codifican la toxina Shiga (stx) en las heces.1 La creciente capacidad de detección de STEC gracias a la disponibilidad de la PCR multiplex plantea dudas sobre la interpretación por parte de los clínicos de una PCR positiva en pacientes con diarrea aguda. Por lo tanto, es necesario conocer la tasa de portación asintomática entre los lactantes pequeños. Hemos evaluado la tasa de portación de STEC en una gran cohorte de niños menores de 2 años, con riesgo de padecer SHU en Francia, independientemente de su modalidad de atención.
Este trabajo es un estudio auxiliar de una encuesta longitudinal sobre la resistencia a los antimicrobianos de las Enterobacterias fecales realizada en niños de 6 a 24 años …
- Post-COVID-19 paediatric inflammatory multisystem syndrome: association of ethnicity, key worker and socioeconomic status with risk and severity. Archives of Disease in Childhood 2021;106:1218-1225.
Objetivos Los pacientes de grupos étnicos minoritarios y los trabajadores clave están sobrerrepresentados entre los adultos hospitalizados o que mueren por COVID-19. En esta cohorte retrospectiva basada en la población, describimos la asociación de la etnia, la situación socioeconómica y el estatus de trabajador clave de la familia con la incidencia y la gravedad del Síndrome Inflamatorio Multisistémico Pediátrico Asociado Temporalmente al SARS-CoV-2 (PIMS-TS).
Entorno Evelina London Children’s Hospital (ELCH), el hospital pediátrico terciario de la región del Servicio de Recuperación del Támesis Sur (STRS).
Participantes 70 niños con PIMS-TS ingresados del 14 de febrero al 2 de junio de 2020.
Medidas de resultado Se presenta la incidencia y las OR crudas, comparando el origen étnico y el estatus socioeconómico de nuestra cohorte y la población de captación, utilizando los datos del censo y el Índice de Privación Múltiple (IMD). Se utiliza la regresión para estimar la asociación de la etnia y el IMD con la duración del ingreso y la necesidad de cuidados intensivos, inótropos y ventilación.
Resultados La incidencia fue significativamente mayor en los niños de los grupos étnicos negro (25,0 casos por cada 100 000 habitantes), asiático (6,4/100 000) y otros (17,8/100 000), en comparación con 1,6/100 000 en los grupos étnicos blanco (ORs 15,7, 4,0 y 11,2, respectivamente). La incidencia fue mayor en los tres quintiles más desfavorecidos en comparación con el quintil menos desfavorecido (por ejemplo, 8,1/100 000 en el quintil 1 frente a 1,6/100 000 en el quintil 5, OR 5,2). Las proporciones de familias con trabajadores clave (50%) superaron las proporciones de captación. La duración de la estancia al ingreso fue un 38% más larga en los niños de etnia negra que en los blancos (IC del 95%: 4% a 82%; mediana de 8 días frente a 6 días). 9/10 niños que requerían ventilación eran de grupos étnicos negros.
Conclusiones Los niños de grupos étnicos minoritarios, que viven en zonas más desfavorecidas y en familias con trabajadores clave están sobrerrepresentados. Los niños de grupos étnicos negros tuvieron ingresos más prolongados; el origen étnico puede estar asociado con la necesidad de ventilación.
- Sharing a household with children and risk of COVID-19: a study of over 300 000 adults living in healthcare worker households in Scotland. Archives of Disease in Childhood 2021;106:1212-1217
Objetivo Los niños están relativamente protegidos de COVID-19, debido a una serie de posibles mecanismos. Se investigó si el contacto con los niños también ofrece a los adultos cierto grado de protección frente al COVID-19.
Diseño Estudio de cohorte basado en datos administrativos vinculados.
Entorno Escocia.
Población del estudio Todos los trabajadores sanitarios del Servicio Nacional de Salud de Escocia y sus contactos domésticos en marzo de 2020.
Exposición principal Número de niños pequeños (0-11 años) que viven en el hogar del participante.
Resultados principales COVID-19 que requieren hospitalización, y cualquier COVID-19 (cualquier prueba positiva para el SARS-CoV-2) en adultos de ≥18 años entre el 1 de marzo y el 12 de octubre de 2020.
Resultados 241 266, 41 198, 23 783 y 3850 adultos compartían un hogar con 0, 1, 2 y 3 o más niños pequeños, respectivamente. Durante el período de estudio, el riesgo de COVID-19 que requirió hospitalización se redujo progresivamente con el aumento del número de niños en el hogar – HR totalmente ajustado (aHR) 0,93 por niño (IC del 95%: 0,79 a 1,10). El riesgo de cualquier COVID-19 se redujo de forma similar, siendo la asociación estadísticamente significativa (RHa por niño 0,93; IC del 95%: 0,88 a 0,98). Tras la reapertura de las escuelas a todos los niños en agosto de 2020, no se observó ninguna asociación entre la exposición a los niños pequeños y el riesgo de cualquier COVID-19 (aHR por niño 1,03; IC del 95%: 0,92 a 1,14).
Conclusión Entre marzo y octubre de 2020, vivir con niños pequeños se asoció con un riesgo atenuado de cualquier COVID-19 y COVID-19 que requiera hospitalización entre los adultos que viven en hogares de trabajadores sanitarios. No hubo pruebas de que vivir con niños pequeños aumentara el riesgo de COVID-19 de los adultos, incluso durante el período posterior a la reapertura de las escuelas.
- Should children be vaccinated against COVID-19 now? Archives of Disease in Childhood 2021;106:1147-1148.
La reciente autorización de las vacunas contra el nuevo coronavirus, el SARS-CoV-2, plantea importantes cuestiones sobre la priorización de la vacuna para quienes tienen más probabilidades de beneficiarse de la protección. A diferencia de las vacunas contra la gripe, actualmente no se sabe si alguna de las vacunas contra el SRAS-CoV-2 puede interrumpir la transmisión ulterior a otras personas. Por lo tanto, la decisión de vacunar debe basarse en la protección directa que ofrece la vacuna a los vacunados. La mayor carga de enfermedad grave, hospitalización y muerte corresponde a los adultos mayores, lo que plantea la cuestión de si los niños y los jóvenes deben ser vacunados durante el despliegue temprano de cualquier programa nacional de inmunización.
- Letter: Social distancing measures for COVID-19 are changing winter season (24 May, 2021) Archives of Disease in Childhood 2021;106:e47.
Las autoridades sanitarias de todo el mundo han adoptado medidas de distanciamiento social y restricciones de movimiento, además de otras medidas de salud pública para reducir la exposición y suprimir la transmisión interhumana del SRAS-CoV-2. En Italia, se introdujo un bloqueo nacional con cierre de escuelas de marzo a mayo de 2020. A partir de noviembre de 2020, Italia se ha dividido en zonas según los datos epidemiológicos regionales, con la reapertura de las escuelas primarias, asociada al uso obligatorio de mascarillas y a diferentes niveles de medidas de distanciamiento social. En el caso de los niños con síntomas sugestivos de COVID-19, el mecanismo de vigilancia para el control de la infección por SARS-CoV-2 se basa en la realización de una PCR en tiempo real en un hisopo nasofaríngeo. Se ha introducido una prueba de diagnóstico en el hospital universitario de nivel terciario, el Instituto de Salud Materno-Infantil, IRCCS «Burlo Garofolo» de Trieste, que consiste en un ensayo de amplificación múltiple de ácidos nucleicos para 13 patógenos respiratorios comunes en un hisopo nasofaríngeo (Ensayo de Chip de Flujo Respiratorio (Vitro, Sevilla, España), incluyendo SARS-CoV-2, gripe A y B, adenovirus, otros coronavirus, virus de la parainfluenza 1-4, enterovirus, bocavirus, metapneumovirus, virus sincitial respiratorio (RSV), rinovirus, Bordetella pertussis, Bordetella parapertussis y Mycoplasma pneumoniae. Antes de la utilización rutinaria, se utilizaron muestras de control de calidad estándar internacional para cada patógeno para la validación de la prueba, y no se encontró ninguna detección cruzada entre los diferentes patógenos. Los criterios de remisión de las pruebas no cambiaron durante el periodo de estudio. La variabilidad semanal del número de pruebas totales realizadas se debió a las variaciones normales de la enfermedad aguda. Durante la última temporada de invierno, desde septiembre de 2020 (semana 39) hasta febrero de 2021 (semana 7), se analizaron 1138 hisopos nasofaríngeos de pacientes menores de 17 años (figura 1). Durante este periodo no se detectó la gripe A o B ni el VRS. El patógeno más común fue el rinovirus (n=505), seguido de los adenovirus (n=131), otros coronavirus (n=101) y el SARS-CoV-2 (n=57). Nuestros datos muestran que la circulación de los patógenos comunes de invierno cambió, y el virus de la gripe y el VRS no produjeron una epidemia estacional en la temporada de invierno 2020-2021…
- Letter: Rise in children presenting with periodic fever, aphthous stomatitis, pharyngitis and adenitis syndrome during the COVID-19 pandemic. Archives of Disease in Childhood 2021;106:e49.
El síndrome de fiebre periódica, estomatitis aftosa, faringitis y adenitis (PFAPA) se caracteriza por episodios de fiebre de unos pocos días de duración que presentan clásicamente una periodicidad de reloj. Desde la descripción inicial del síndrome PFAPA por Gary Marshall en 1987, se ha reconocido que la estomatitis, la faringitis y la adenitis se presentan de forma variable.1 Su fenotipo es consistente con una condición autoinflamatoria de etiología genética desconocida que posiblemente implique un desencadenante infeccioso/ambiental, dado que los antecedentes familiares están presentes en aproximadamente el 27% de los casos.2 La historia natural es la aparición antes de los 6 años, seguida de una resolución espontánea a los 15 años. El tratamiento con colchicina puede reducir la frecuencia de los episodios y la amigdalectomía suele ser curativa.3
El diagnóstico del síndrome PFAPA es clínico, pero puede ser difícil porque afecta predominantemente a niños pequeños que suelen sufrir frecuentes infecciones víricas febriles. Nuestra hipótesis es que la reducción de la transmisión de los virus debido a las medidas de control de la salud pública puede dar lugar a un mayor reconocimiento del síndrome PFAPA. Realizamos un análisis descriptivo retrospectivo de los datos clínicos recogidos de forma rutinaria en nuestras clínicas ambulatorias de inmunología y reumatología pediátrica terciarias en el Bristol Royal Hospital for Children, Reino Unido, entre el 1 de enero de 2015 y el 31 de marzo de 2021.
Durante el período de estudio, 77/957 (8%) derivaciones fueron diagnosticadas con PFAPA. El número de niños diagnosticados con síndrome PFAPA aumentó significativamente durante la pandemia de COVID-19 (razón de tasas de incidencia 2,54; IC del 95%: 1,56 a 4,02) y sus características fueron similares a las de los niños diagnosticados en la época prepandémica (figura 1 y tabla 1). En comparación, hubo un modesto aumento global de las derivaciones al servicio (razón de tasas de incidencia 1,71; IC del 95%: 1,46 a 2,00). Durante la pandemia, 16/26 (62%) niños con síndrome PFAPA se sometieron a una mediana de 5 (rango 1-15) pruebas de infección por SARS-CoV-2 mediante PCR, y en 2/16 (13%) al menos una prueba fue positiva. Se realizó una prueba de anticuerpos contra el SARS-CoV-2 en 4/26 (15%) niños y en 1/4 (25%) fue positiva.
- Seguridad de las actividades extraescolares en tiempos de pandemia por SARS-CoV-2. Estudio prospectivo en población pediátrica. Rev Pediatr Aten Primaria. 2021;23:375-81.
Introducción: la epidemia de la enfermedad por coronavirus 2019 ha obligado a implementar diferentes medidas para mitigar el impacto de un aumento inevitable de casos de COVID-19, como fue el cierre de los colegios. A su reapertura, dado que la actividad deportiva en la infancia y adolescencia es clave para su óptimo desarrollo, nos planteamos: ¿son seguras las actividades extraescolares deportivas en tiempos de COVID?
Material y métodos: estudio observacional descriptivo longitudinal. Se siguió a 717 escolares deportistas y monitores de una asociación deportiva municipal que participaron en alguna de las actividades deportivas ofrecidas durante el periodo de septiembre a diciembre del año 2020. Ante un caso positivo, se contactó con la familia, cumplimentando la hoja de recogida de datos y realizando seguimiento de los menores.
Resultados: de los 679 escolares deportistas y 38 adultos monitores estudiados, únicamente se registró un caso de infección por virus SARS-CoV-2. El caso fue un jugador de baloncesto de 13 años por un contacto familiar, la sintomatología fue leve y tanto él como su grupo de convivencia estable mantuvieron 10 días de cuarentena sin aparición de nuevos casos positivos.
Conclusiones: nuestros resultados indican que si la práctica deportiva se realiza en grupos controlados, en medios optimizados y respetando las normas sanitarias, pueden ser espacios seguros para nuestra población pediátrica, con una baja tasa de transmisión del virus SARS-CoV-2. No hemos observado ningún brote en nuestra muestra habiendo implantado las medidas preventivas oportunas y siendo los niños excelentes cumplidores de las mismas. No obstante, es importante disponer de un registro preciso del alumnado existente para el rastreo de contactos e incidir tanto en las medidas generales de prevención como en las específicas para actividades deportivas para minimizar los riesgos.
- La vacuna frente a la COVID-19 y la confianza institucional. Enferm Infecc Microbiol Clin. 2021;39:510-5
Los principales laboratorios públicos y privados han entrado en una carrera para encontrar una vacuna eficaz contra la COVID-19. Cuando esa vacuna llegue, los gobiernos tendrán que implementar los programas de vacunación que permitan alcanzar los niveles de inmunización necesarios para evitar la transmisión de la enfermedad. En este contexto, se planteará el dilema ético de la vacunación obligatoria vs. vacunación voluntaria. En el fondo de este dilema subyace el problema de los modelos éticos en los que se basan las decisiones políticas de los gobiernos en materias de salud. El artículo propone y argumenta la necesidad de fundamentar dichas políticas en un modelo ético de «primera persona», basado en la responsabilidad, que permita pasar de una ética normativa a una ética del comportamiento responsable. Este cambio de modelo ético, junto con determinadas propuestas de acción de tipo político, ayudará a recuperar la confianza institucional para que se puedan alcanzar los niveles necesarios de inmunidad colectiva frente a la COVID-19 a través de la vacunación voluntaria de los ciudadanos.
- Test rápidos antigénicos o PCR en tiempo real para SARS-CoV-2, ¿qué test usar y por qué?. Enferm Infecc Microbiol Clin. 2021;39:531-2
Hemos leído con interés la carta de Marco et al.1 en referencia a la baja sensibilidad de los test rápidos antigénicos (TRA) para cribar la infección por SARS-CoV-2.
Los autores reportan un brote de SARS-CoV-2 ocurrido en un módulo penitenciario, tras diagnosticar tres casos por TRA, realizan un cribado a un total de 81 reclusos, con una incidencia (por TRA) de infección por SARS-CoV-2 del 11% (9/81). Entre tres y cinco días más tarde un nuevo cribado por PCR en tiempo real (rt-PCR) a los 72 casos inicialmente negativos reporta una positividad del 37% (27/72). Los autores identifican los resultados previos de TRA como falsos negativos, concluyen que dada la baja sensibilidad de los TRA para el cribado del SARS-CoV-2, debería usarse la rt-PCR como técnica preferente.
Es vital comprender algunos puntos importantes de las estrategias de cribado con TRA, como la correcta interpretación del resultado, el momento adecuado para realizarlos y las ventajas de estos test sobre la rt-PCR.
Los TRA tienen una alta sensibilidad para detectar a las personas con elevada carga viral y potencial de transmisión del virus (sintomáticos y asintomáticos)2. Esta capacidad está relacionada con la carga viral del paciente, que podría relacionarse con el «cycle threshold» (Ct) de las rt-PCR, un marcador indirecto de la carga viral en un sujeto infectado. Los TRA son eficaces para diagnosticar infectados con Cts < 25, que se correlacionan con virus que crecen en cultivos celulares y son transmisibles3, 4, en estos casos los TRA han demostrado sensibilidades cercanas al 100%2. Los TRA por tanto podrían ser frecuentemente negativos a partir del 5° día de clínica (o 10° día de exposición) y universalmente en sujetos con baja carga viral.
El control con rt-PCR realizada entre tres y cinco días posteriores al cribado inicial reporta una tasa de positividad del 37% en sujetos con TRA negativo previo. La amplificación de ácidos nucleicos (NAAT) de SARS-CoV-2 con rt-PCR o TMA (transcription-mediated amplification) detecta resultados positivos hasta varios días o semanas, respectivamente, tras la resolución clínica, cuando los sujetos ya no tienen capacidad de generar transmisión.
Por tanto, TRA y rt-PCR capturan escenarios distintos de la enfermedad. Los TRA ofrecen resultados positivos durante un período menor de tiempo, con relación a la fase aguda de la infección.
Si analizamos la cinética viral del SARS-CoV-2 (fig. 1 ), observamos que las estrategias de cribado frecuente con test de antígenos son igual de eficaces para detectar a las personas contagiosas del virus, que una más espaciada basada en una rt-PCR5. La diferencia se debe a las características de cada test, los TRA con test «versátiles» que pueden ser utilizados en cualquier entorno, tienen un coste bajo y tienen la ventaja de dar un resultado en 15 minutos, al contrario de la rt-PCR. Aplicar una estrategia de cribado con TRA podría identificar el mismo número de personas trasmisoras del virus comparada con rt-PCR.
- Considerando las reacciones serológicas cruzadas y mucho más: el criterio clínico. Enferm Infecc Microbiol Clin. 2021;39:536
- Serologic Diagnosis of Acute Rickettsiosis in Children in Southern Israel. The Pediatric Infectious Disease Journal. 40(12):e521-e523, December 2021.
Se evaluaron los resultados serológicos de los episodios de rickettsiosis clínicamente sospechados en el ámbito hospitalario. En total, 322 de 963 (33%) casos fueron positivos a la serología. Entre ellos, las tasas de sarpullido fueron bajas (30%), el tifus murino (MT) predominó sobre la fiebre manchada y la tasa de positividad de IgM fue mayor en el MT. Estos resultados sugieren que durante la rickettsiosis aguda, la serología puede identificar de forma fiable la infección por MT, pero puede subdiagnosticar la fiebre manchada.
- Childhood Cancers Misdiagnosed as Tuberculosis in a High Tuberculosis Burden Setting. The Pediatric Infectious Disease Journal. 40(12):1076-1080, December 2021.
La tuberculosis (TB) y los cánceres infantiles tienen presentaciones que se superponen y las neoplasias pueden ser diagnosticadas erróneamente como TB en entornos con alta carga de TB.
Métodos: Este estudio retrospectivo investigó el diagnóstico de TB en niños con cáncer registrados en el Registro de Tumores Infantiles del Hospital Tygerberg desde 2008 hasta 2018. Estudiamos a los niños que estaban en tratamiento antituberculoso (TAT) al momento del diagnóstico de cáncer o que fueron diagnosticados con TB dentro de 1 mes del diagnóstico de cáncer. Describimos las circunstancias y el alcance de este diagnóstico erróneo, cuantificamos el retraso en la terapia y documentamos los resultados de estos niños.
Resultados: Veintisiete de los 539 (5%) niños del registro iniciaron el TAT antes del diagnóstico de cáncer. Tanto la tuberculosis pulmonar como la extrapulmonar complicaron el diagnóstico de cáncer. De los 27 pacientes que estaban en TCA en el momento del diagnóstico de cáncer, 22 (81%) habían tenido contacto con un caso de TB y en 6 de 12 niños (50%) la prueba cutánea de la tuberculina fue positiva. En el momento del diagnóstico de cáncer, 16/27 (59%) niños presentaban cambios en la radiografía de tórax interpretados como tuberculosis, y 11/27 (41%) se consideraron sugestivos de tuberculosis en la revisión de expertos. La mediana del retraso diagnóstico entre el diagnóstico de tuberculosis y el de cáncer fue de 25 días (rango intercuartil 3,5-58). De 539 niños con cáncer, 204 (38%) murieron de cáncer, incluyendo 18/30 (60%) niños con TCA en el momento del diagnóstico de cáncer o diagnosticados de TB en el plazo de 1 mes desde el diagnóstico de cáncer (odds ratio 2,6; intervalo de confianza del 95%: 1,2-5,4; p = 0,012).
Conclusiones: El solapamiento clínico y radiológico de la TB y el cáncer provoca confusión diagnóstica en un número significativo de niños con cáncer y puede contribuir a aumentar la mortalidad.
·Cytomegalovirus Colitis in Immunocompetent and Immunocompromised Children: A 2-Center Study. The Pediatric Infectious Disease Journal. 40(12):1101-1107, December 2021.
Los datos sobre la colitis por citomegalovirus (CMV) en niños son escasos. Nuestro objetivo es describir las características de la colitis por CMV en la infancia en términos de factores de riesgo, síntomas clínicos, diagnóstico, enfoques terapéuticos y resultados.
Métodos: Se estudiaron pacientes con enfermedad inflamatoria intestinal (EII) y no EII con colitis por CMV diagnosticada por histología y PCR de CMV tisular en 2 centros terciarios entre enero de 2017 y noviembre de 2019. Los datos clínicos y de laboratorio se recuperaron de las historias clínicas. Se describieron las condiciones subyacentes, el estado inmunitario, la respuesta a la terapia y los resultados, y se realizó un seguimiento hasta 6 meses después del diagnóstico.
Resultados: Se incluyeron un total de 16 niños (8 sin EBI, 7 con colitis ulcerosa y 1 con enfermedad de Crohn) con colitis por CMV. Todos los pacientes tenían diarrea persistente (con sangre en 13 casos). Hubo una diferencia de edad significativa entre los niños con EII y los que no la padecían ( P < 0,05). El diagnóstico final en 1 paciente fue de inmunodeficiencia con una mutación en el gen JAK1. Tres niños se clasificaron como aparentemente inmunocomprometidos y 4 como aparentemente inmunocompetentes. La úlcera no era visible en 2 niños del grupo de no-IBD. El nivel medio de calprotectina fecal de los niños con EII fue significativamente mayor que el de los niños sin EII (376,12 ± 231,21 µg/g frente a 160,96 ± 69,94 µg/g, P < 0,05). Tras el seguimiento, 1 paciente falleció por otro motivo. Se utilizó ganciclovir en 14 de 16 niños durante 3 semanas y se continuó el tratamiento con valganciclovir en 6 niños seleccionados.
Conclusiones: La colitis por CMV es una causa rara pero ignorada de diarrea prolongada en niños inmunocompetentes e inmunocomprometidos. La colitis por CMV puede presentarse sin formación de úlceras en la colonoscopia en los lactantes.
- Congenital Rubella Syndrome Surveillance After Measles Rubella Vaccination Introduction in Yogyakarta, Indonesia. The Pediatric Infectious Disease Journal. 40(12):1144-1150, December 2021.
Antecedentes: El síndrome de rubéola congénita (SRC) es una enfermedad mortal que causa graves defectos congénitos. Indonesia tuvo el mayor número de casos de SRC en el mundo en 2016 con el compromiso de lograr la eliminación de la enfermedad de la rubéola para 2020, a través de la campaña y la introducción del programa nacional de vacunación contra el sarampión y la rubéola (MR) en 2017 y 2018. Este estudio tuvo como objetivo describir el impacto de la campaña nacional de vacunación mediante la realización de la vigilancia de los casos de SRC y la comparación de la incidencia de nuevos casos de SRC antes y después de la campaña de vacunación MR.
Métodos: Desde julio de 2015 hasta julio de 2020, llevamos a cabo la vigilancia del SRC en Yogyakarta. Los pacientes sospechosos fueron sometidos a exámenes clínicos completos. Se analizó la serología para detectar la presencia de anticuerpos IgM e IgG contra la rubéola. Se utilizó un análisis descriptivo para caracterizar las características demográficas y clínicas de los casos antes y después de la campaña de vacunación contra la RM.
Resultados: En el estudio participaron 229 lactantes con sospecha de SRC. Se encontraron casos confirmados por laboratorio en 47 de ellos (20,86%). La mayoría de los casos confirmados por laboratorio (55,3%) se registraron en lactantes de 1 a 5 meses de edad. Las características clínicas comunes entre los casos confirmados por laboratorio incluían defectos cardíacos estructurales en 43 (91,4%). Se produjo un descenso significativo (60,9%) de la incidencia del SRC, que pasó de 0,39 por cada 1.000 nacidos vivos en la época de la precampaña a 0,08 en la época de la poscampaña ( P = 0,00).
Conclusiones: Se ha producido un descenso significativo del número de casos de SRC según la precampaña y la poscampaña de vacunación contra el SRM en Yogyakarta, Indonesia. Un sistema de vigilancia eficaz ayudará a controlar el número de casos de SRC.
- Long COVID in Children: Observations From a Designated Pediatric Clinic. The Pediatric Infectious Disease Journal. 40(12):e509-e511, December 2021.
Se carece de datos sistemáticos sobre la COVID larga pediátrica. Este estudio evaluó prospectivamente a 90 niños con síntomas persistentes que acudieron a una clínica multidisciplinar designada para la COVID larga. En casi el 60%, los síntomas se asociaron a un deterioro funcional entre 1 y 7 meses después del inicio de la infección. Una evaluación estructurada exhaustiva reveló hallazgos anormales leves en aproximadamente la mitad de los pacientes, principalmente en el aspecto respiratorio.
- Delayed Bronchiolitis Epidemic in French Primary Care Setting Driven by Respiratory Syncytial Virus: Preliminary Data from the Oursyn Study, March 2021. The Pediatric Infectious Disease Journal. 40(12):e511-e514, December 2021.
Informamos de los primeros resultados de un estudio prospectivo de vigilancia de la bronquiolitis en atención primaria en Francia, en el que se detectó una epidemia retrasada de 10 semanas entre febrero y marzo de 2021. Entre 225 niños menores de 2 años con pruebas de hisopo para un primer episodio de bronquiolitis, el 55% tuvo una prueba positiva para el VRS, 0 para la gripe y 1 para el coronavirus del síndrome respiratorio agudo grave 2.
Actualidad bibliográfica noviembre 2021
TOP TEN
-
La EMA actualiza datos sobre la miocarditis tras la vacunación de la covid en adolescentes y jóvenes.
- Miocarditis y pericarditis: notificaciones tras la vacunación de la covid (10.º informe de la AEMPS)
Se muestran las notificaciones de miocarditis y pericarditis tras la vacunación de la COVID
- Important Insights into Myopericarditis after the Pfizer mRNA COVID-19 Vaccination in Adolescents. J Pediatr . 2021 Nov;238:5
-
Myopericarditis after messenger RNA Coronavirus Disease 2019 Vaccination in Adolescents 12 to 18 Years of Age. J Pediatr. 2021 Nov; 238: 26–32.e1.To characterize the clinical course and outcomes of children 12-18 years of age who developed probable myopericarditis after vaccination with the Pfizer-BioNTech (BNT162b2) coronavirus disease 2019 (COVID-19) messenger RNA (mRNA) vaccine.
To characterize the clinical course and outcomes of children 12-18 years of age who developed probable myopericarditis after vaccination with the Pfizer-BioNTech (BNT162b2) coronavirus disease 2019 (COVID-19) messenger RNA (mRNA) vaccine.
Study design: A cross-sectional study of 25 children, aged 12-18 years, diagnosed with probable myopericarditis after COVID-19 mRNA vaccination as per the Centers for Disease Control and Prevention criteria for myopericarditis at 8 US centers between May 10, 2021, and June 20, 2021. We retrospectively collected the following data: demographics, severe acute respiratory syndrome coronavirus 2 virus detection or serologic testing, clinical manifestations, laboratory test results, imaging study results, treatment, and time to resolutions of symptoms.
Results: Most (88%) cases followed the second dose of vaccine, and chest pain (100%) was the most common presenting symptom. Patients came to medical attention a median of 2 days (range, <1-20 days) after receipt of Pfizer mRNA COVID-19 vaccination. All adolescents had an elevated plasma troponin concentration. Echocardiographic abnormalities were infrequent, and 92% showed normal cardiac function at presentation. However, cardiac magnetic resonance imaging, obtained in 16 patients (64%), revealed that 15 (94%) had late gadolinium enhancement consistent with myopericarditis. Most were treated with ibuprofen or an equivalent nonsteroidal anti-inflammatory drug for symptomatic relief. One patient was given a corticosteroid orally after the initial administration of ibuprofen or an nonsteroidal anti-inflammatory drug; 2 patients also received intravenous immune globulin. Symptom resolution was observed within 7 days in all patients.
Conclusions. Our data suggest that symptoms owing to myopericarditis after the mRNA COVID-19 vaccination tend to be mild and transient. Approximately two-thirds of patients underwent cardiac magnetic resonance imaging, which revealed evidence of myocardial inflammation despite a lack of echocardiographic abnormalities.
Objetivos: Caracterizar la evolución clínica y los resultados de los niños de 12 a 18 años de edad que desarrollaron una probable miopericarditis después de la vacunación con la vacuna de ARN mensajero (ARNm) contra la enfermedad del coronavirus 2019 (COVID-19) de Pfizer-BioNTech (BNT162b2).
Diseño del estudio: Un estudio transversal de 25 niños, de entre 12 y 18 años, diagnosticados de probable miopericarditis tras la vacunación con ARNm COVID-19 según los criterios de los Centros para el Control y la Prevención de Enfermedades para la miopericarditis en 8 centros de Estados Unidos entre el 10 de mayo de 2021 y el 20 de junio de 2021. Se recopilaron retrospectivamente los siguientes datos: datos demográficos, detección del virus del síndrome respiratorio agudo severo 2 o pruebas serológicas, manifestaciones clínicas, resultados de pruebas de laboratorio, resultados de estudios de imagen, tratamiento y tiempo hasta la resolución de los síntomas.
Resultados: La mayoría de los casos (88%) se produjeron después de la segunda dosis de la vacuna, y el dolor torácico (100%) fue el síntoma de presentación más común. Los pacientes acudieron a la atención médica una mediana de 2 días (rango, <1-20 días) después de recibir la vacuna COVID-19 de Pfizer mRNA. Todos los adolescentes tenían una concentración de troponina plasmática elevada. Las anomalías ecocardiográficas eran infrecuentes, y el 92% mostraba una función cardíaca normal en el momento de la presentación. Sin embargo, las imágenes de resonancia magnética cardíaca, obtenidas en 16 pacientes (64%), revelaron que 15 (94%) tenían realce tardío de gadolinio compatible con miopericarditis. La mayoría fueron tratados con ibuprofeno o un antiinflamatorio no esteroideo equivalente para el alivio sintomático. A un paciente se le administró un corticosteroide por vía oral después de la administración inicial de ibuprofeno o un antiinflamatorio no esteroideo; 2 pacientes también recibieron inmunoglobulina intravenosa. En todos los pacientes se observó una resolución de los síntomas en un plazo de 7 días.
Conclusiones. Nuestros datos sugieren que los síntomas debidos a la miopericarditis tras la vacunación con ARNm COVID-19 tienden a ser leves y transitorios. Aproximadamente dos tercios de los pacientes fueron sometidos a una resonancia magnética cardíaca, que reveló evidencias de inflamación miocárdica a pesar de la ausencia de anomalías ecocardiográficas.
Study design
A cross-sectional study of 25 children, aged 12-18 years, diagnosed with probable myopericarditis after COVID-19 mRNA vaccination as per the Centers for Disease Control and Prevention criteria for myopericarditis at 8 US centers between May 10, 2021, and June 20, 2021. We retrospectively collected the following data: demographics, severe acute respiratory syndrome coronavirus 2 virus detection or serologic testing, clinical manifestations, laboratory test results, imaging study results, treatment, and time to resolutions of symptoms.
Results
Most (88%) cases followed the second dose of vaccine, and chest pain (100%) was the most common presenting symptom. Patients came to medical attention a median of 2 days (range, <1-20 days) after receipt of Pfizer mRNA COVID-19 vaccination. All adolescents had an elevated plasma troponin concentration. Echocardiographic abnormalities were infrequent, and 92% showed normal cardiac function at presentation. However, cardiac magnetic resonance imaging, obtained in 16 patients (64%), revealed that 15 (94%) had late gadolinium enhancement consistent with myopericarditis. Most were treated with ibuprofen or an equivalent nonsteroidal anti-inflammatory drug for symptomatic relief. One patient was given a corticosteroid orally after the initial administration of ibuprofen or an nonsteroidal anti-inflammatory drug; 2 patients also received intravenous immune globulin. Symptom resolution was observed within 7 days in all patients.
Conclusions
Our data suggest that symptoms owing to myopericarditis after the mRNA COVID-19 vaccination tend to be mild and transient. Approximately two-thirds of patients underwent cardiac magnetic resonance imaging, which revealed evidence of myocardial inflammation despite a lack of echocardiographic abnormalities.
Keywords: mRNA COVID-19 vaccine, myocarditis, pericarditis
Abbreviations: CDC, Centers for Disease Control and Prevention; CMR, Cardiac magnetic resonance imaging; COVID-19, Coronavirus disease 2019; IgG, Immunoglobulin G; mRNA, Messenger RNA; NSAID, Nonsteroidal anti-inflammatory drug; SARS-CoV-2, severe acute respiratory syndrome coronavirus 2
To characterize the clinical course and outcomes of children 12-18 years of age who developed probable myopericarditis after vaccination with the Pfizer-BioNTech (BNT162b2) coronavirus disease 2019 (COVID-19) messenger RNA (mRNA) vaccine.
Study design
A cross-sectional study of 25 children, aged 12-18 years, diagnosed with probable myopericarditis after COVID-19 mRNA vaccination as per the Centers for Disease Control and Prevention criteria for myopericarditis at 8 US centers between May 10, 2021, and June 20, 2021. We retrospectively collected the following data: demographics, severe acute respiratory syndrome coronavirus 2 virus detection or serologic testing, clinical manifestations, laboratory test results, imaging study results, treatment, and time to resolutions of symptoms.
Results
Most (88%) cases followed the second dose of vaccine, and chest pain (100%) was the most common presenting symptom. Patients came to medical attention a median of 2 days (range, <1-20 days) after receipt of Pfizer mRNA COVID-19 vaccination. All adolescents had an elevated plasma troponin concentration. Echocardiographic abnormalities were infrequent, and 92% showed normal cardiac function at presentation. However, cardiac magnetic resonance imaging, obtained in 16 patients (64%), revealed that 15 (94%) had late gadolinium enhancement consistent with myopericarditis. Most were treated with ibuprofen or an equivalent nonsteroidal anti-inflammatory drug for symptomatic relief. One patient was given a corticosteroid orally after the initial administration of ibuprofen or an nonsteroidal anti-inflammatory drug; 2 patients also received intravenous immune globulin. Symptom resolution was observed within 7 days in all patients.
Conclusions
Our data suggest that symptoms owing to myopericarditis after the mRNA COVID-19 vaccination tend to be mild and transient. Approximately two-thirds of patients underwent cardiac magnetic resonance imaging, which revealed evidence of myocardial inflammation despite a lack of echocardiographic abnormalities.
Keywords: mRNA COVID-19 vaccine, myocarditis, pericarditis
Abbreviations: CDC, Centers for Disease Control and Prevention; CMR, Cardiac magnetic resonance imaging; COVID-19, Coronavirus disease 2019; IgG, Immunoglobulin G; mRNA, Messenger RNA; NSAID, Nonsteroidal anti-inflammatory drug; SARS-CoV-2, severe acute respiratory syndrome coronavirus 2
- ·Myopericarditis After the Pfizer Messenger Ribonucleic Acid Coronavirus Disease Vaccine in Adolescents. J Pediatr. 2021 Nov; 238: 317–320.
Reports have emerged of myocarditis and pericarditis predominantly after the second dose of the coronavirus disease messenger ribonucleic acid vaccine. We describe 13 patients aged 12-17 years who presented with chest pain within 1 week after their second dose of the Pfizer vaccine and were found to have elevated serum troponin levels and evidence of myopericarditis.
-
·Preseptal Versus Orbital Cellulitis in Children: An Observational Study. The Pediatric Infectious Disease Journal. 40(11):969-974, November 2021.
La celulitis preseptal y la orbital son dos tipos de infección que rodean el tabique orbitario con resultados potenciales muy diferentes. Nuestro objetivo es describir las principales características diferenciales de ambas afecciones, haciendo especial hincapié en las herramientas diagnósticas y terapéuticas.
Métodos: Se realizó una revisión retrospectiva de los pacientes ingresados en un hospital terciario durante un período de 15 años (enero de 2004-octubre de 2019). Se incluyeron 198 pacientes con celulitis preseptal y 45 con celulitis orbitaria. Se realizó estadística descriptiva para examinar la información disponible.
Resultados: Se encontraron diferencias estadísticamente significativas entre los pacientes con celulitis preseptal y orbital en cuanto a la edad (3,9 ± 2,14 vs. 7,5 ± 4,24 años), la presencia de fiebre (51,5% vs. 82,2%) y la sinusitis preexistente (2% vs. 77,8%) (todos P < 0,001). La diplopía, la oftalmoplejía y la proptosis sólo estaban presentes en la celulitis orbital ( P < 0,001). Los valores medios de la proteína C reactiva fueron significativamente mayores entre los niños con afectación orbitaria [136,35 mg/L (IQR 74,08-168,98) frente a 17,85 (IQR 6,33-50,10), P < 0,0001]. Se obtuvo un punto de corte de PCR>120 mg/L para la celulitis orbital. En el 75,6% de los casos de sospecha de celulitis orbitaria se realizó un TAC precoz que ayudó a detectar las complicaciones en una fase temprana. Se revelaron abscesos en el 70,6% de los casos, especialmente abscesos subperiósticos mediales (58,8%). Todos los pacientes recibieron antibióticos intravenosos, mientras que se prefirieron los corticosteroides en los pacientes con implicación orbital (8,6% frente a 73,3%, P < 0,001). Sólo el 26,7% de los pacientes requirió cirugía adicional.
Conclusiones: La presentación clínica y la PCR son extremadamente sensibles para el diagnóstico diferencial de la celulitis preseptal y orbitaria. El inicio rápido de los antibióticos intravenosos es obligatorio y puede evitar procedimientos quirúrgicos incluso en casos con abscesos incipientes.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator.
- Impact of the Step-by-Step on febrile infants. Archives of Disease in Childhood 2021;106:1047-1049.
Objetivo Evaluar el impacto de la introducción del enfoque Paso a Paso en la calidad de la atención en lactantes febriles pequeños.
Diseño Estudio observacional que incluyó a lactantes ≤90 días de edad con fiebre sin origen atendidos en un servicio de urgencias pediátricas 5 años antes (n=1222) y después (n=1151) de su introducción. Se evaluó la calidad de la atención en términos de adherencia a las recomendaciones, uso de recursos y seguridad.
Resultados Adherencia: aumentaron los porcentajes de lactantes sometidos a análisis de orina y sangre y de lactantes de menos de 15 días que recibieron una evaluación completa de la sepsis (84,7% frente a 91,0% y 23,9% frente a 63,3%, respectivamente; p<0,01). Uso de recursos: las tasas de punción lumbar e ingreso disminuyeron (24,1% frente a 18,7% y 43,6% frente a 38,3%, respectivamente; p<0,01), mientras que la tasa de antibioterapia aumentó (30,2% frente a 43,2%; p<0,01). Seguridad: la tasa de infección bacteriana invasiva entre los lactantes tratados como pacientes externos no cambió (0,7% frente a 0,3%; p=0,24).
Conclusión La introducción del Paso a Paso aumentó la calidad de la atención prestada a los lactantes febriles pequeños.
- Varying international practices regarding the evaluation of febrile young infants. Archives of Disease in Childhood 2021;106:1037-1038.
Identificar a los niños con infección bacteriana grave (SBI) puede ser un reto. Para ayudar a los médicos en el Reino Unido e Irlanda, el Instituto Nacional para la Salud y la Excelencia en la Atención (NICE) proporciona orientación sobre los niños con mayor riesgo a través de la directriz NICE (NG51) Sepsis: reconocimiento, diagnóstico y manejo temprano. Uno de esos grupos de «alto riesgo» son los lactantes menores de 3 meses que presentan fiebre o antecedentes de fiebre superior a 38°C. Para este grupo de alto riesgo, la NG51 del NICE recomienda una investigación exhaustiva y la administración de antibióticos de amplio espectro a todos ellos en el plazo de una hora.1 Sin embargo, a nivel internacional, los enfoques difieren. En EE.UU. y Europa se han desarrollado herramientas de decisión clínica validadas.2 3 Estas herramientas permiten un enfoque personalizado que reduce la necesidad de intervenciones dolorosas como la punción lumbar, mejora la administración de antimicrobianos y reduce la necesidad de ingreso hospitalario.2 3
Aunque los enfoques de la evaluación y la gestión varían a nivel internacional, hay algunas áreas en las que estamos de acuerdo. Las tasas de infecciones bacterianas graves son similares en el Reino Unido, Europa y EE.UU.: entre el 10% y el 20% de los lactantes febriles tienen una infección bacteriana grave2-4, la mayoría de las cuales (9%-17%) serán infecciones del tracto urinario y (1%-3%) serán infecciones bacterianas invasivas, como la meningitis y la sepsis bacteriana2-4. Todos estamos de acuerdo en que los lactantes más pequeños de menos de 28 días de edad tienen un mayor riesgo de padecer infecciones bacterianas graves y, por último, todos estamos de acuerdo en que no se puede utilizar ningún patrón de características clínicas o hallazgos en los exámenes para…
- Pandemia COVID-19. ¿Qué hemos aprendido en este tiempo?. An Pediatr (Barc). 2021;95:382.e1-382.e8
Desde que en marzo de 2020 se declarara la pandemia COVID-19 hemos aprendido muchas cosas del coronavirus SARS-CoV-2, y de su papel en la enfermedad pediátrica.
Los niños se infectan en un porcentaje bastante similar a los adultos, si bien en la mayoría de las ocasiones sufren cuadros leves o asintomáticos. Alrededor de un 1% de infectados precisan hospitalización, menos de un 0,02% precisan cuidados intensivos, y la mortalidad es muy baja y generalmente en niños con comorbilidades. Los cuadros clínicos más habituales son infecciones respiratorias de vías altas o bajas, cuadros gastrointestinales y con mayor gravedad el síndrome inflamatorio multisistémico (MIS-C). La mayoría de los episodios no precisan tratamiento, salvo el MIS-C. El remdesivir se ha empleado generalmente como tratamiento compasivo y aún está por definir su papel.
El recién nacido puede infectarse, si bien la transmisión vertical es muy baja (<1%), y se ha demostrado que el bebé puede cohabitar de manera segura con su madre y recibir lactancia materna. En general las infecciones neonatales han sido leves.
La atención primaria ha soportado una parte muy importante del manejo de la pandemia en pediatría. Se han producido numerosos daños colaterales derivados de la dificultad de acceso a la asistencia y del aislamiento que han sufrido los niños. La salud mental de la población pediátrica se ha visto seriamente afectada. A pesar de que se ha demostrado que la escolarización no ha supuesto un incremento de los contagios, sino más bien todo lo contrario. Es fundamental seguir manteniendo las medidas de seguridad que permitan hacer de las escuelas un lugar seguro, tan necesario no solo para la educación infantil, sino para su salud en general.
- Manejo de la infección por Helicobacter pylori en la edad pediátrica. An Pediatr (Barc). 2021;95:383.e1-383.e9
El manejo de la infección por Helicobacter pylori en los niños es un dilema permanente en la práctica clínica. A lo largo de los años se han ido creando multitud de interrogantes respecto a los síntomas ligados a la infección, los métodos diagnósticos y los modos de tratamiento, siendo la más controvertida la indicación diagnóstica.
En los últimos 10 años el colectivo pediátrico ha dispuesto de una guía elaborada por expertos de las Sociedades de Gastroenterología Pediátrica de Europa (ESPGHAN) y Estados Unidos (NASPGHAN) publicada en 2011 y actualizada en 2017 que nos ha orientado en el manejo de la infección por H.pylori en la edad pediátrica.
El presente documento pretende unificar los criterios de indicación de estudio así como las pautas de diagnóstico y tratamiento de la infección por H.pylori en los niños y adolescentes para que puedan ser utilizadas tanto en atención primaria como en la clínica hospitalaria.
- El uso de las mascarillas en la protección de las infecciones respiratorias: una revisión de revisiones. Enferm Infecc Microbiol Clin. 2021;39:436-44
La emergencia sanitaria global causada por la actual pandemia de COVID-19 está suponiendo un enorme desafío a todos los niveles. El uso de la mascarilla puede reducir la propagación de la infección al minimizar la excreción de las gotitas de Flügge. Así, el objetivo de este trabajo es realizar una recopilación de la evidencia disponible sobre el uso de mascarillas en relación con las infecciones respiratorias.
Metodología: Se realizó una revisión de revisiones sistemáticas (umbrella review). Dos revisores realizaron de forma independiente el proceso de cribado, la extracción y el análisis de datos. Las discrepancias fueron solventadas con un tercer revisor, y la evaluación del riesgo de sesgo de los trabajos se realizó mediante la herramienta AMSTAR-2. Para el proceso de cribado se utilizó el programa Rayyan QCRI.
Resultados: Se incluyeron un total de 8 revisiones sistemáticas. Los estudios analizaron el uso en población general, en centros de cuidados de larga duración, centros hospitalarios, eventos masivos y compararon la efectividad para evitar las infecciones. Los resultados de esta revisión ponen de manifiesto que el uso de las mascarillas se asocia a un efecto protector frente a las infecciones respiratorias, tanto en los centros sanitarios como en los centros de cuidados de larga duración y en los eventos masivos.
Conclusiones: A la luz de los resultados parece razonable recomendar el uso de las mascarillas a la población general, pero este uso debe venir acompañado de un plan de formación para mejorar el cumplimiento, ya que su uso inadecuado puede favorecer la infección.
- Age-dependency of the Propagation Rate of Coronavirus Disease 2019 Inside School Bubble Groups in Catalonia, Spain. The Pediatric Infectious Disease Journal. 40(11):955-961, November 2021.
Analizamos los contagios de la enfermedad por coronavirus 2019 dentro de grupos de burbujas escolares en Cataluña, España, en presencia de fuertes intervenciones no farmacéuticas desde septiembre hasta diciembre de 2020. Más de 1 millón de estudiantes fueron organizados en grupos burbuja y monitoreados y analizados por los departamentos de Salud y Educación.
Métodos: Tuvimos acceso a 2 fuentes de datos, y ambas fueron empleadas para el análisis, una es el sistema de vigilancia escolar catalán y la otra del departamento educativo. En cuanto se detecta un caso índice positivo por parte del sistema sanitario, se exige el aislamiento de todos los miembros del grupo burbuja, además de un cribado sistemático proactivo obligatorio de cada individuo. Se notifican todos los casos infectados. Esto permite calcular el número medio de reproducción (R*), que corresponde al número medio de individuos infectados por caso índice.
Resultados: Encontramos que la propagación dentro del grupo de la burbuja era pequeña. Entre el 75% de los casos índice, no hubo transmisión a otros miembros en el aula, con un R* medio en todas las edades dentro de la burbuja de R* = 0,4. Encontramos una tendencia significativa a la edad en las tasas de ataque secundarias, con un R* que va de 0,2 en preescolar a 0,6 en jóvenes de secundaria.
Conclusiones: La tasa de ataques secundarios depende del nivel escolar y, por tanto, de la edad. Los eventos de superdifusión (brotes de 5 casos o más) en la infancia fueron raros, y sólo se produjeron en el 2,5% de todas las infecciones desencadenadas a partir de un caso índice pediátrico.
Casos clínicos
- Can oral antibiotics be used to treat urinary tract infections in infants aged 2–3 months? (14 May, 2021) FREE Archives of Disease in Childhood 2021;106:1135-1138.
Escenario. Un niño de 10 semanas fue llevado a Urgencias por una mala alimentación. En la evaluación, estaba contento y alerta y permanecía asintomático tras un periodo de observación, amamantándose bien. Sin embargo, se obtuvo una muestra de orina limpia de rutina que reveló células blancas en el microscopio, lo que se confirmó al repetir el análisis. Por lo tanto, se le sondó y se le empezó a administrar antibióticos parenterales de acuerdo con las directrices nacionales y de la fundación. Sin embargo, ¿podría mejorarse la experiencia del paciente y su familia iniciando antibióticos orales de primera línea?
– Pregunta clínica estructurada. En lactantes asintomáticos de entre 60 y 90 días de edad (paciente), ¿son equivalentes los antibióticos orales (intervención) con los antibióticos parenterales (comparación) (resultado) para el tratamiento inicial de la infección del tracto urinario (ITU)?
- Is a lumbar puncture a necessary investigation in a 2-month-old infant with a probable urinary tract infection? Archives of Disease in Childhood 2021;106:1138-1140.
-Escenario clínico
Un niño de 2 meses llega al servicio de urgencias con una historia de 24 horas de fiebre (≥38°C) y malestar inespecífico. Su aspecto es bueno en la exploración. La microscopía de orina revela organismos y glóbulos blancos, y un hemograma completo muestra un recuento de glóbulos blancos de 16×109/L. Las directrices del National Institute for Health and Care Excellence (NICE)1 recomiendan actualmente que se realice una punción lumbar como parte de su evaluación, pero usted se pregunta si este procedimiento invasivo adicional es lo mejor para la paciente.
Pregunta clínica
En un niño de 1 a 3 meses con fiebre, microscopía de orina positiva y sin características clínicas de meningitis (población), ¿cuál es la probabilidad de diagnosticar meningitis (resultado) tras la punción lumbar (intervención)?
Criterios de búsqueda
Se realizaron búsquedas en PubMed y Cochrane utilizando «Paediatric+Urinary tract infection+Meningitis» y se encontraron 85 resultados, de los cuales 7 fueron relevantes.
Comentario
¿Cuál es el problema?
Como pediatra, no es infrecuente valorar a un lactante de 1 a 3 meses en el servicio de urgencias, donde en base a la exploración clínica, los análisis de sangre y la microscopía de orina existe un alto índice de sospecha de infección urinaria (ITU). Para no pasar por alto una meningitis oculta, las directrices suelen sugerir la realización de un cribado completo de sepsis con punción lumbar, un mensaje reforzado por la última guía del NICE.1
Si la concurrencia de una ITU y una meningitis bacteriana (BM) es frecuente, debería ser una práctica rutinaria realizar ambas en un lactante de 1 a 3 meses de edad con buen aspecto y evidencia de una ITU y un recuento de glóbulos blancos elevado o bajo. Sin embargo, si esta concurrencia es infrecuente, la realización rutinaria de una punción lumbar supone la realización de un procedimiento invasivo innecesario, con los consiguientes riesgos que conlleva.
De los siete estudios pertinentes [tabla 1], las tasas globales de cultivos de líquido cefalorraquídeo (LCR) y de orina concomitantes positivos en lactantes <3 meses a los que se les realizó una punción lumbar oscilaron entre el 0% y el 2,1%.2-8.
·More than a Bump on the Head. J Pediatr. 2021 Jun 25;S0022-3476(21)00634-X. doi: 10.1016/j.jpeds.2021.06.052
Un niño de 9 años se presentó con una historia de 2 semanas de fiebre y cefalea frontal, seguida de una inflamación frontal 3 días antes del ingreso. No tenía síntomas visuales ni neurológicos y negaba haber tenido síntomas respiratorios o traumatismos previos. Se observó una hinchazón bien circunscrita, sensible, firme y globular de 3 × 3 cm sobre la frente (Figura 1). Los hallazgos de los exámenes neurológicos y oftalmológicos no fueron notables. Los diagnósticos diferenciales fueron el tumor hinchado de Pott, el tumor óseo y el hematoma infectado. Las imágenes radiológicas demostraron una osteomielitis del hueso frontal con colección subperióstica y sinusitis frontal (Figura 2). Se hizo un diagnóstico de tumor hinchado de Pott basado en la constelación de signos y características radiológicas. El niño fue tratado con terapia antibiótica intravenosa de amplio espectro durante un total de 8 semanas y mostró una recuperación completa
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator.
- Plastic Bronchitis Associated with Influenza. J Pediatr. 2021, 238: 336-337
Un niño de 5 años ingresó en nuestro hospital debido a una insuficiencia respiratoria rápidamente progresiva. Un día antes del ingreso, acudió a su médico de cabecera con síntomas de fiebre, rinorrea y tos. Se diagnosticó neumonía a partir de una radiografía de tórax que mostraba una sombra infiltrativa en el campo pulmonar inferior izquierdo (Figura 1). Se prescribió un antibiótico oral. Sin embargo, el paciente regresó al día siguiente por dificultad respiratoria y dolor torácico. En la exploración física destacaba una temperatura de 39,2 °C, una frecuencia respiratoria de 30 respiraciones/min, una saturación de oxígeno del 90% con aire ambiente y una disminución de los ruidos respiratorios en el pulmón izquierdo. La radiografía de tórax reveló atelectasia de todo el pulmón izquierdo y desviación traqueal hacia la izquierda.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- COVID-19 Can Cause Severe Intussusception in Infants: Case Report and Literature Review. The Pediatric Infectious Disease Journal. 40(11):e437-e438, November 2021.
La COVID-19 puede causar intususcepción en los bebés. Informamos de un caso de intususcepción ileocólica grave en un lactante con COVID-19 que requirió una resección ileocólica. Una revisión de la literatura reveló otros 9 casos con COVID-19 e intususcepción. En este artículo, discutiremos el manejo y el tratamiento del primer caso reportado de intususcepción asociada a COVID-19 en Italia.
·Rat Bite Fever: Variability in Clinical Presentation and Management in Children. The Pediatric Infectious Disease Journal. 40(11):e439-e442, November 2021.
La fiebre por mordedura de rata es una enfermedad sistémica causada con mayor frecuencia por el Streptobacillus moniliformis que se caracteriza clásicamente por fiebre, erupción cutánea y poliartritis migratoria. Aquí, destacamos las presentaciones clínicas altamente variables de la fiebre por mordedura de rata en los niños y la importancia de mantener un alto grado de sospecha para que se pueda iniciar rápidamente el tratamiento adecuado.
- Acute Inguinal Bacterial Lymphadenitis in Infants Younger Than 1 Year of Age. The Pediatric Infectious Disease Journal. 40(11):e450-e451, November 2021.
Examinamos 17 lactantes menores de 1 año con linfadenitis bacteriana inguinal; 8 tenían un episodio previo de onfalitis o un procedimiento umbilical, y un tercio estaban afebriles y recibieron inicialmente el diagnóstico erróneo de hernia encarcelada. Nuestros hallazgos sugieren una posible asociación entre la linfadenitis bacteriana inguinal en lactantes y los problemas umbilicales.
·Recurrence of Acute Myocarditis Temporally Associated with Receipt of the mRNA Coronavirus Disease 2019 (COVID-19) Vaccine in a Male Adolescent. J Pediatr. 2021 Nov; 238: 321–323.
We report a case of a 17-year-old male adolescent with a recurrence of acute myocarditis 4 months after an initial episode of acute myocarditis negative for severe acute respiratory syndrome coronavirus 2 and 48 hours after receiving his second dose of the Pfizer-BioNTech coronavirus disease 2019 messenger ribonucleic acid vaccine.
The Pfizer-BioNTech coronavirus disease 2019 (COVID-19) messenger ribonucleic acid (mRNA) vaccine has an efficacy of 95% at preventing severe COVID-19, with a low reported incidence of serious adverse events during phase 2/3 global clinical trials.1 On December 11, 2020, the US Food and Drug Administration (FDA) issued an Emergency Use Authorization for the Pfizer-BioNTech vaccine for the prevention of COVID-19 in persons 16 years of age and older. On May 10, 2021, the FDA issued an Emergency Use Authorization for the Pfizer-BioNTech vaccine for persons 12-16 years of age.2 We describe a case of an adolescent male patient who had recurrence of acute myocarditis temporally associated with receipt of a second dose of the Pfizer-BioNTech mRNA COVID-19 vaccine.
·Second Episode of Multisystem Inflammatory Syndrome in Children: Relapse, Rebound, or Recurrence?. The Pediatric Infectious Disease Journal. 40(11):e452, November 2021.
El síndrome inflamatorio multisistémico en niños (SMI-C), que se produce pocas semanas después de la infección por el síndrome respiratorio agudo severo – coronavirus 2 (sintomático o asintomático), se teoriza como un fenómeno postinfeccioso mediado por autoanticuerpos, y comparte algunas características clínicas e inmunofisiológicas con la enfermedad de Kawasaki.1 Se sabe que la enfermedad de Kawasaki tiene recidivas,2 pero no se ha informado de tales recidivas con el SMI-C. Describimos a un adolescente que tuvo un segundo episodio de CMI después de 4 semanas del primer episodio.
- Actinotignum schaalii y úlceras genitales en paciente pediátrico. Enferm Infecc Microbiol Clin. 2021;39:480-1
- SARS-CoV-2 y prematuridad. ¿Existe evidencia de transmisión vertical?. An Pediatr (Barc). 2021;95:375-7
La infección por el nuevo coronavirus SARS-CoV-2 inicialmente identificada en 2019 en Wuhan (China), causante de la denominada enfermedad por coronavirus 2019 (COVID-19), es actualmente causa de una pandemia global con importantes repercusiones en España.
La transmisión vertical de SARS-CoV-2 continúa siendo una incógnita sin resolver hasta la fecha. Diferentes autores han sugerido la posibilidad de transmisión intraútero, pero no está claro si esta ocurre vía transplacentaria, a través del canal del parto o en el periodo posnatal inmediato1. Se han publicado casos aislados, series de casos2,3 y recomendaciones de expertos de las distintas sociedades científicas4,5, con resultados muy heterogéneos en cuanto a la definición de transmisión vertical, muestras biológicas estudiadas y manifestaciones clínicas en el neonato.
Presentamos el caso de un recién nacido pretérmino, hijo de madre COVID-19+que acude a Urgencias por trabajo de parto a las 29+6 semanas. Test antigénico positivo en muestra respiratoria hace 9 días, realizado por contacto con conviviente (pareja). PCR nasofaríngea positiva antes del parto. Asintomática. Embarazo controlado de curso normal, controles ecográficos y serológicos normales. Se inicia tocólisis y maduración pulmonar con imposibilidad para frenar el parto.
Nace recién nacido varón a las 29+6 semanas (1.455g). Parto vaginal. Amniorrexis intraparto. Apgar 6/8. Precisa intubación al nacimiento por esfuerzo respiratorio ineficaz, ventilación mecánica convencional y administración de surfactante en la primera hora de vida. Radiografía de tórax con patrón retículo-intersticial bilateral indicativo de síndrome de distrés respiratorio del prematuro. Ingresa en habitación individual de la UCIN, en aislamiento de contacto y por gotas en incubadora, según las recomendaciones actuales4,5. Al nacimiento y al tercer día se extraen muestras respiratorias con PCR positiva y Ct bajos (tabla 1). Analítica de sangre normal, no linfopenia ni elevación de marcadores de inflamación (tabla 2). Se extuba al segundo día con buena evolución, sin otra clínica salvo apneas de la prematuridad. PCR nasofaríngea a los 7, 12 y 15 días persistentemente positivas. Se amplía estudio analítico a los 7 días, sin objetivarse elevación de marcadores de inflamación sistémica (tabla 2), salvo dímero-D 4.788,00 ng/ml. A los 10 días, PCR en sangre negativa; a pesar de no demostrarse viremia, se objetiva eliminación del virus en orina y heces. Serologías del recién nacido (IgM e IgG) persistentemente negativas a los 1, 12 y 15 días. Se obtiene la primera PCR nasofaríngea negativa a los 21 días, permitiendo retirar las medidas de aislamiento. No se objetiva seroconversión a las 4 semanas de vida (tabla 1).
Para profundizar
- Effectiveness of the 7- and 13-Valent Pneumococcal Conjugate Vaccines Against Vaccine-Serotype Otitis Media, Clinical Infectious Diseases, Volume 73, Issue 4, 15 August 2021, Pages 650–658, https://doi.org/10.1093/cid/ciab066
A pesar del impacto demostrado de la aplicación de la vacuna antineumocócica (VNC) sobre la otitis media (OM), no se ha demostrado la eficacia específica del serotipo de las VNC de 7 y 13 componentes (VNC7 y VNC13) en la vida real debido a la escasez de casos con cultivo positivo. Además, no se ha estudiado la eficacia de la PCV13 contra la OM antes de la licencia.
Métodos. El estudio se realizó desde octubre de 2009 hasta julio de 2013. Los pacientes caso fueron niños de 5 a 35 meses con OM (en su mayoría OM compleja [recurrente/no responde, drenaje espontáneo, crónica con derrame]) de los que se obtuvo un cultivo de líquido del oído medio; los controles fueron niños contemporáneos con gastroenteritis rotavirus negativa en una vigilancia prospectiva de rotavirus basada en la población, del mismo grupo de edad con distribución étnica y ubicación geográfica similares. La eficacia de la vacuna (EV) se estimó como 1 menos la odds ratio mediante una regresión logística incondicional, ajustando por el tiempo transcurrido desde la implantación de la PCV, la edad y el origen étnico.
Resultados. Se estudiaron un total de 223 pacientes de casos y 1370 controles. Los serotipos 19F y 19A causaron conjuntamente el 56,1% de todas las OM de tipo vacunal (VT). Se demostró la VE de ≥2 dosis de PCV en niños de 5 a 35 meses de edad: PCV7 contra la OM debida a los serotipos PCV7, 57,2% (intervalo de confianza del 95%, 6,0%-80,5%); PCV13 contra la OM debida a los serotipos PCV13, 77,4% (53,3%-92. 1%); PCV13 contra la OM debida a los 6 serotipos adicionales no PCV7, 67,4% (17,6%-87,1%); PCV13 contra la OM debida al serotipo 19F, 91,3% (1,4%-99,2%); y PCV13 contra la OM debida al serotipo 3, 85,2% (23,9%-98,4%). La VE de PCV7 y PCV13 frente a la MO debida al serotipo 19A en niños de 12 a 35 meses fue del 72,4% (intervalo de confianza del 95%, 6,2%-91,9%) y del 94,6% (33,9%-99,6%), respectivamente.
Conclusiones. La PCV7 y la PCV13 fueron eficaces contra la OM compleja causada por los serotipos seleccionados.
- Attended Acute Gastroenteritis Across the Age Spectrum: Results from the Medically Attended Acute Gastroenteritis Study in the United States, Clinical Infectious Diseases, Volume 73, Issue 4, 15 August 2021, Pages e913–e920, https://doi.org/10.1093/cid/ciab033
La gastroenteritis aguda (GEA) causa una carga sustancial en los Estados Unidos, pero su etiología a menudo permanece indeterminada. Se utilizó la vigilancia activa dentro de un sistema integrado de prestación de servicios de salud para estimar la prevalencia y la incidencia de norovirus, rotavirus, sapovirus y astrovirus atendidos médicamente.
Métodos. La vigilancia activa se llevó a cabo entre todos los miembros inscritos de Kaiser Permanente Northwest durante julio de 2014 a junio de 2016. Se reclutó una muestra representativa y estratificada por edad de los encuentros médicos asociados a AGE para proporcionar una muestra de heces para ser analizada para norovirus, rotavirus, sapovirus y astrovirus. Los encuentros de AGE asistidos médicamente (MAAGE) de un paciente que ocurrieron en un plazo de 30 días se agruparon en un episodio, y se calculó la incidencia de MAAGE por todas las causas. Se calcularon las estimaciones de incidencia específicas de cada patógeno y del entorno sanitario mediante bootstrapping estratificado por edad.
Resultados. La incidencia global de MAAGE fue de 40,6 episodios por 1000 personas-año (PY), y la mayoría de los episodios no requirieron más que atención ambulatoria. El norovirus fue el patógeno más frecuentemente detectado, con una incidencia de 5,5 episodios atendidos por 1000 PY. La incidencia de norovirus MAAGE fue mayor entre los niños de < 5 años (20,4 episodios por 1000 PY), seguidos de los adultos de ≥ 65 años (4,5 episodios por 1000 PY). Otros patógenos del estudio mostraron patrones similares por edad, pero una menor incidencia global (sapovirus: 2,4 por 1000 PY; astrovirus: 1,3 por 1000 PY; rotavirus: 0,5 por 1000 PY).
Conclusiones. Los enteropatógenos víricos, en particular el norovirus, contribuyen de forma importante a la MAAGE, especialmente entre los niños menores de 5 años. Los presentes resultados subrayan la importancia del uso juicioso de antibióticos para la EAG pediátrica y sugieren que una vacuna eficaz contra el norovirus podría reducir sustancialmente la EAG.
- Effectiveness of Meningococcal Vaccines at Reducing Invasive Meningococcal Disease and Pharyngeal Neisseria meningitidis Carriage: A Systematic Review and Meta-analysis, Clinical Infectious Diseases, Volume 73, Issue 3, 1 August 2021, Pages e609–e619, https://doi.org/10.1093/cid/ciaa1733
Background. La enfermedad meningocócica invasiva (EMI), causada por Neisseria meningitidis, provoca una morbilidad y mortalidad significativas en todo el mundo. El objetivo de esta revisión es establecer la eficacia de las vacunas meningocócicas en la prevención de la EMI y de la portación faríngea de N. meningitidis.
Métodos. Se realizó una búsqueda en PubMed, Embase, Scopus y en estudios no publicados hasta el 1 de febrero de 2020.
Resultados. Después de eliminar los duplicados, se examinaron 8565 estudios y se incluyeron 27 estudios. Las vacunas meningocócicas C proporcionaron protección contra la EMI del grupo C (odds ratio [OR], 0,13 [intervalo de confianza del 95% {CI}, 0,07- 0,23]), las vacunas de vesícula de membrana externa (OMV) contra la EMI del grupo B (OR, 0,35 [IC del 95%, 0,25- 0,48]) y las vacunas meningocócicas A, C, W, Y (MenACWY) contra la EMI del grupo ACWY (OR, 0,31 [IC del 95%, 0,20- 0,49]). Un único análisis de series temporales encontró una reducción tras un programa de 4CMenB infantil (razón de tasas de incidencia, 0,25 [IC del 95%, 0,19- 0,36]). Las vacunas multivalentes MenACWY no redujeron la portación (riesgo relativo [RR], 0,88 [IC del 95%, 0,66-1,18]), a diferencia de las vacunas monovalentes C (RR, 0,50 [IC del 95%, 0,26- 0,97]). La vacuna 4CMenB no tuvo ningún efecto sobre el porte del grupo B (RR, 1,12 [IC 95%, 0,90-1,40]). Tampoco se redujo el porte del grupo B tras la vacunación MenB-FHbp (RR, 0,98 [IC del 95%, 0,53-1,79]).
Conclusiones.Las vacunas meningocócicas conjugadas C, ACWY y OMV son eficaces para reducir la EMI. Un pequeño número de estudios demuestra que las vacunas conjugadas monovalentes C reducen la portación faríngea de N. meningitidis. No hay pruebas de que las vacunas multivalentes MenACWY, OMV o MenB recombinante reduzcan la portación, lo que tiene implicaciones para las estrategias de inmunización.
- ·Urgent need to develop evidence-based COVID-19 recommendations for primary schools. Archives of Disease in Childhood 2021;106:1039-1040
Se ha aprendido mucho sobre la epidemiología del SRAS-CoV-2 desde diciembre de 2019. Los niños no son superdifusores del SRAS-CoV-2.1 Parecen tener tasas de infección y de transmisión mucho más bajas en comparación con los adultos, especialmente los niños pequeños menores de 10-14 años.2-4 Sin embargo, muchos de estos datos deben interpretarse con precaución porque se recogieron al principio de la pandemia, cuando los niños tenían una exposición limitada al SRAS-CoV-2 debido a la introducción de los cierres nacionales y el cierre de las escuelas. Resulta alentador que los datos más recientes recogidos tras la reapertura de las escuelas en septiembre sugieran que las tasas de SARS-CoV-2 en los niños siguen siendo bajas en comparación con las de los adultos, incluso en zonas con una prevalencia cada vez más alta…
Conclusión: La aplicación de las recomendaciones basadas en la evidencia para la escuela primaria es una prioridad para todos los gobiernos a fin de evitar que los niños pequeños pierdan innecesariamente cantidades significativas de escolarización este invierno, junto con un efecto en cadena para sus familias. La gran variedad de recomendaciones en Europa sugiere que esta homogeneidad de enfoque está lejos. Los padres y los profesores deben comprender que las nuevas pruebas y los índices de transmisión se revisarán continuamente y que las recomendaciones cambiarán si es necesario. Sólo con este nivel de transparencia seremos capaces de mantener las escuelas abiertas este invierno al tiempo que mantenemos la confianza de los padres y de toda la sociedad a medida que las tasas aumentan en toda Europa.
- Adjuvant corticosteroids for prevention of kidney scarring in children with acute pyelonephritis: a systematic review and meta-analysis (25 February, 2021). Archives of Disease in Childhood 2021;106:1081-1086
En esta revisión sistemática y metanálisis, los autores encontraron que los corticosteroides adyuvantes pueden prevenir la cicatrización renal al tratamiento con antibióticos en la IU febril. Debido a las pruebas de calidad moderada, se necesitan más ensayos aleatorios multicéntricos con un tamaño de muestra adecuado.
Antecedentes La pielonefritis aguda en los niños puede dar lugar a una cicatrización renal permanente que es causada principalmente por la inflamación durante la infección aguda. El tratamiento con antibióticos por sí solo no es suficiente para reducir significativamente la cicatrización renal, y el tratamiento adyuvante con corticosteroides ha mostrado una reducción significativa de las citoquinas inflamatorias en la orina, lo que ha motivado su evaluación en ensayos controlados aleatorios. Unos pocos ensayos clínicos mostraron una tendencia a la reducción de la cicatrización renal, pero no tenían un tamaño de muestra adecuado para mostrar un efecto significativo. Por lo tanto, se planeó sintetizar las pruebas disponibles sobre el papel de los corticosteroides como tratamiento adyuvante en la reducción de la cicatrización renal.
Objetivo Evaluar la eficacia y la seguridad del tratamiento adyuvante con corticosteroides para la prevención de las cicatrices renales en niños con pielonefritis aguda.
Diseño Revisión sistemática y metanálisis.
Entorno Infecciones urinarias febriles adquiridas en la comunidad.
Pacientes Niños (menores de 18 años) con pielonefritis aguda.
Intervención Tratamiento adyuvante con corticoides (junto con el tratamiento antibiótico).
Medidas de resultado principales Primario: eficacia en la prevención de la cicatrización renal; secundario: eventos adversos graves asociados al tratamiento con corticosteroides.
Resultados Se incluyeron tres ensayos aleatorios (529 niños). Los corticosteroides son eficaces para disminuir el riesgo de cicatrización renal en comparación con el placebo (cociente de riesgos [CR]: 0,57; IC del 95%: 0,36 a 0,90). No se observó un aumento significativo del riesgo de bacteriemia (RR: 1,38; IC del 95%: 0,23 a 8,23) y de hospitalización (RR: 0,87; IC del 95%: 0,3 a 2,55) en el grupo de corticosteroides.
Conclusión Las pruebas de calidad moderada indican que el «tratamiento adyuvante con corticosteroides» de corta duración junto con el tratamiento antibiótico habitual en la infección urinaria febril aguda reduce significativamente el riesgo de cicatrización renal sin efectos adversos significativos.
- Infección urinaria febril en el niño con patología nefrourológica. An Pediatr (Barc). 2021;95:391-2
Después de leer con interés la comunicación de Oltra-Benavent et al.1 del Hospital Universitari i Politécnic La Fe (HUPLF), «Selección del tratamiento antibiótico empírico en pielonefritis según el perfil del paciente», publicado en la revista Anales de Pediatría, nos gustaría compararlo con los datos de los pacientes con patología nefrourológica (PNU) diagnosticados de infección del tracto urinario (ITU) febril en el Servicio de Urgencias Pediátricas (SUP) del Hospital Universitario La Paz (HULP) entre enero de 2015 y diciembre de 2019.
Nuestra cohorte de pacientes con PNU e ITU febril fue similar (HULP 193 vs. HUPLF 188). La edad media fue 4,8±cinco años y el 56% fueron mujeres.
El 77,2% de los casos presentaban una única PNU, 14% dos y 8,8% tres. En el 77,2% de los casos se trataba de patología sobre la vía urinaria, 29% patología renal, 13% vesical, 10,4% urogenital y 2,1% anorrectal.
A diferencia de lo observado por el grupo del HUPLF, E. coli fue claramente el uropatógeno responsable de ITU febril en el niño con uropatía conocida (HULP 67,3% vs. HUPLF 53,2%), a gran distancia de otros gramnegativos (K. pneumoniae 7,8%, P. mirabilis 4,1%, E. cloacae 3,6% y P. aeruginosa 2,6%). Este resultado puede explicar que nuestros porcentajes de resistencias antimicrobianas fueran más bajos que en la serie del HUPLF (tabla 1). Por tanto, y de acuerdo con lo reflejado en el documento de consenso de Piñeiro Pérez et al.2, en la selección de la antibioterapia empírica inicial resulta fundamental conocer el patrón local de patógenos y su susceptibilidad antimicrobiana.
- Vaccines for measles, mumps, rubella, and varicella in children. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD004407. DOI: 10.1002/14651858.CD004407.pub5.
Se quería conocer la eficacia de las vacunas MMR, MMR+V y MMRV contra el sarampión, paperas, rubeola y varicela en niños (hasta 15 años). También se quería saber si las vacunas causan efectos no deseados.
Esta es una actualización del 2019 de una revisión publicada por primera vez en el 2005 y actualizada anteriormente en el 2012. Se publica de nuevo en noviembre de 2021.
Se encontraron 138 estudios con más de 23 millones de niños. Cincuenta y un estudios (10 millones de niños) evaluaron la eficacia de las vacunas para prevenir las enfermedades, y 87 estudios (13 millones de niños) evaluaron los efectos no deseados. En esta actualización de 2020 se han incluido 74 nuevos estudios publicados desde 2012.
Sarampión: los resultados de siete estudios (12 000 niños) mostraron que una dosis de la vacuna fue efectiva en un 95% para la prevención del sarampión. El 7% de los niños no vacunados se contagió de sarampión. Esta cifra descendió a menos del 0,5% en los niños que recibieron una dosis de la vacuna.
Paperas: los resultados de seis estudios (9915 niños) mostraron que una dosis de la vacuna fue efectiva en un 72% para la prevención de las paperas. Este porcentaje aumentó al 86% con dos dosis, (tres estudios, 7792 niños). En niños no vacunados, el 7,4% se contagió de paperas. Esta cifra disminuiría al 1% si los niños recibieran dos dosis de la vacuna.
Los resultados en el caso de la rubeola (un estudio, 1621 niños) y la varicela (un estudio, 2279 niños) también mostraron que las vacunas son efectivas. Una dosis de la vacuna fue efectiva en un 89% para la prevención de la rubeola, con una vacuna con la cepa BRD2 que solo se utiliza en China, y la vacuna MMRV fue efectiva en un 95% para la prevención de la varicela tras 10 años.
Efectos no deseados
En general, los estudios encontraron que las vacunas MMR, MMRV y MMR+V no causaron autismo (dos estudios 1 194 764 niños), encefalitis (dos estudios 1 071 088 niños) ni cualquier otra sospecha de efecto no deseado.
Los análisis mostraron riesgos muy bajos de convulsiones por temperatura elevada o fiebre (convulsiones febriles) alrededor de dos semanas después de la vacunación, y de un trastorno en el que la sangre no coagula de forma normal (púrpura trombocitopénica idiopática) en los niños vacunados.
- Vaccines for preventing rotavirus diarrhoea: vaccines in use. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD008521. DOI: 10.1002/14651858.CD008521.pub6.
En esta revisión, se incluyeron ensayos controlados aleatorizados en lactantes y niños pequeños que evaluaron la vacunación contra el rotavirus con Rotarix (GlaxoSmithKline) o RotaTeq (Merck). Estas vacunas han sido evaluadas en varios ensayos a gran escala y su uso está autorizado en muchos países. También se incluyeron ensayos que evaluaron Rotavac (Bharat Biotech Ltd.) y Rotasiil (Serum Institute of India Ltd.), vacunas contra el rotavirus que actualmente sólo se utilizan en la India. Las vacunas contra el rotavirus se compararon con un placebo o con ninguna vacuna. Los estudios incluidos no permitieron comparar entre sí las diferentes vacunas contra el rotavirus.
Se encontraron 60 estudios relevantes con un total de 228 233 participantes. Los ensayos se realizaron en varios lugares del mundo. Las vacunas analizadas fueron Rotarix (36 ensayos con 119 114 participantes), RotaTeq (15 ensayos con 88 934 participantes), Rotasiil (cinco ensayos con 11 753 participantes) y Rotavac (cuatro ensayos con 8432 participantes). Cincuenta y seis estudios fueron financiados o cofinanciados por los fabricantes de vacunas, mientras que cuatro fueron independientes de la financiación de los fabricantes.
En los dos primeros años de vida, se comprobó que las vacunas contra el rotavirus previenen más del 90% de los casos graves de diarrea por rotavirus en los países con tasas bajas de mortalidad infantil, más del 75% en los países con tasas medias de mortalidad infantil y entre el 35% y el 58% en los países con tasas altas de mortalidad infantil.
Las vacunas contra el rotavirus probablemente previenen más del 50% de los casos graves de diarrea por todas las causas (cualquier infección vírica, bacteriana o parasitaria) en los países con tasas bajas de mortalidad infantil, entre el 26% y el 36% en los países con tasas medias de mortalidad infantil, y entre ninguno y el 27% en los países con tasas altas de mortalidad infantil.
Las evidencias para los países con tasas bajas y medias de mortalidad infantil proceden de los estudios de las vacunas Rotarix y RotaTeq; estas dos vacunas han sido evaluadas en todos los contextos. Las vacunas Rotasiil y Rotavac sólo se han evaluado en países con tasas altas de mortalidad infantil.
Se encontró poca o ninguna diferencia en el número de episodios adversos graves entre los que recibieron las vacunas contra el rotavirus en comparación con el placebo o con ninguna vacuna.
Las vacunas contra el rotavirus podrían suponer una diferencia mínima o nula en el número de muertes o en los casos de invaginación intestinal, en comparación con el placebo o la ausencia de vacuna, pero la certeza de las evidencias fue limitada para estos desenlaces poco frecuentes.
- Palivizumab for preventing severe respiratory syncytial virus (RSV) infection in children. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD013757. DOI: 10.1002/14651858.CD013757.pub2.
Se incluyeron cinco estudios con 3343 participantes. Todos los estudios incluyeron un número reducido de participantes, entre los que se encontraban niños con un alto riesgo de desenlaces adversos si se infectaban con el VRS debido a problemas de salud subyacentes, como un nacimiento prematuro o problemas cardíacos o pulmonares.
La evidencia disponible indica que la profilaxis con palivizumab reduce la hospitalización debida a la infección por el VRS y produce poca o ninguna diferencia en la mortalidad o los eventos adversos. Además, el palivizumab da lugar a una ligera reducción de las hospitalizaciones por enfermedades relacionadas con las vías respiratorias y podría dar lugar a una gran reducción de las infecciones por el VRS. El palivizumab también reduce el número de días de sibilancias. Estos resultados podrían ser aplicables a los niños con un alto riesgo de infección por VRS debido a comorbilidades.
Se necesitan más investigaciones para establecer el efecto del palivizumab en niños con otras comorbilidades conocidas como factores de riesgo de la enfermedad grave por VRS (p. ej.: inmunodeficiencias) y otros determinantes sociales de la enfermedad, incluidos los niños que viven en países de ingresos bajos y medios, en regiones tropicales, los niños que carecen de lactancia materna, que viven en la pobreza o los miembros de familias en situación de hacinamiento.
·Epidemiology of Invasive Haemophilus influenzae Serotype a Disease—United States, 2008–2017.The Pediatric Infectious Disease Journal. 40(11):1028, November 2021.
Tras la introducción de las vacunas contra el Haemophilus influenzae serotipo b (Hib) en la década de 1980-1990, la incidencia de la enfermedad invasiva por H. influenzae entre los niños <5 años de edad disminuyó en más del 99% en los Estados Unidos. Tras esta drástica reducción, la distribución del serotipo de los casos de H. influenzae invasiva cambió. Aunque el H. influenzae no tipificable y el H. influenzae serotipo f causan ahora la mayor parte de la enfermedad invasiva en los Estados Unidos, el H. influenzae serotipo a (Hia) es especialmente preocupante porque la incidencia aumentó en un promedio del 13% anual, de 0,02 por 100.000 en 2002 a 0,14 por 100.000 en 2015, y se ha informado de una incidencia elevada entre los niños y las poblaciones indígenas en los Estados Unidos y Canadá. En Alaska, la epidemiología de la Hia es distinta a la del resto de los Estados Unidos, y se han producido múltiples brotes de enfermedad invasiva por Hia. El Hia puede causar una enfermedad de presentación clínica y gravedad similar a la del Hib, y las vacunas contra el Hib no ofrecen protección cruzada contra el Hia. Se informan los datos de la vigilancia activa, basada en la población y en el laboratorio, durante 2008-2017 para describir la epidemiología actual de la enfermedad invasiva por Hia en los Estados Unidos y Alaska.
- Archivist: How to manage protracted bacterial bronchitis. Archives of Disease in Childhood 2021;106:1074.
Tos húmeda crónica o tos seca en los niños: una diferencia importante en la elaboración de su historial. La bronquitis bacteriana prolongada es una de las principales causas de tos húmeda crónica en los niños. El tratamiento estándar actual es de 2 semanas de antibióticos, pero se desconoce la duración óptima de la terapia. Ruffles TJC et al (Lancet Respir Med 2021;9:1121-29) han descrito el primer ensayo controlado aleatorio para evaluar la duración del tratamiento con antibióticos en niños con tos húmeda crónica y sospecha de PBB. El editorial de Gilchrist y Carroll [The Lancet Respiratory Medicine 2021;9:1078-1079) ofrece una interesante …
- Duration of amoxicillin-clavulanate for protracted bacterial bronchitis in children (DACS): a multi-centre, double blind, randomised controlled trial. Lancet Respir Med . 2021 Oct;9(10):1121-1129.
Antecedentes: La bronquitis bacteriana prolongada (BPP) es una de las principales causas de tos húmeda crónica en los niños. El tratamiento estándar actual en las directrices europeas y americanas es de 2 semanas de antibióticos, pero se desconoce la duración óptima del tratamiento. Se describe el primer ensayo controlado aleatorio para evaluar la duración del tratamiento antibiótico en niños con tos húmeda crónica y sospecha de PBB. La hipótesis es que 4 semanas de amoxicilina-clavulánico es superior a 2 semanas para mejorar los resultados clínicos.
Métodos: Nuestro ensayo paralelo, doble ciego, controlado con placebo y aleatorizado se completó en cuatro hospitales australianos. Los niños de entre 2 meses y 19 años con tos húmeda crónica (>4 semanas de duración) y sospecha de PBB fueron asignados aleatoriamente (1:1) mediante una aleatorización en bloque permutada (estratificada por edad y lugar) a 4 semanas de amoxicilina-clavulánico (25-35 mg/kg de suspensión oral dos veces al día; grupo de 4 semanas) o a 2 semanas de amoxicilina-clavulánico seguidas de 2 semanas de placebo (grupo de 2 semanas). Los niños, los cuidadores, todos los coordinadores del estudio y los investigadores estaban enmascarados respecto a la asignación del tratamiento hasta que se completó el análisis de los datos. El resultado primario fue la curación clínica (resolución de la tos) en el día 28. Las medidas de resultado secundarias fueron la recurrencia de la PBB a los 6 meses, el tiempo hasta la siguiente exacerbación, el cambio en la puntuación de la calidad de vida específica de la tos de los padres (PC-QoL) desde el inicio hasta el día 28 y desde el día 28 hasta los 7 meses, los acontecimientos adversos, la bacteriología del hisopo nasal y la resistencia a los antimicrobianos. Los análisis siguieron el principio de intención de tratar. Este ensayo está completo y registrado en el Registro Australiano/Nueva Zelanda, ACTRN12616001725459.
Resultados: Entre el 8 de marzo de 2017 y el 30 de septiembre de 2019, se asignaron aleatoriamente 106 niños (52 en el grupo de 4 semanas, mediana de edad de 2-2 años [IQR 1-3-4-1]; 54 en el grupo de 2 semanas, mediana de edad de 1-7 años [1-2-3-8]) con 90 niños que completaron el tratamiento de 4 semanas. En el día 28, el criterio de valoración primario de curación clínica en el grupo de 4 semanas (32 [62%] de 52 pacientes) no fue significativamente diferente al del grupo de 2 semanas (38 [70%] de 54 pacientes; riesgo relativo ajustado 0-87 [IC del 95%: 0-60 a 1-28]; p=0-49). El tiempo hasta la siguiente exacerbación de la tos húmeda fue significativamente mayor en el grupo de 4 semanas que en el de 2 semanas (mediana de 150 días [IQR 38-181] frente a 36 días [15-181]; cociente de riesgos ajustado 0-47 [0-25 a 0-90]; p=0-02). La tasa de recurrencia de la PBB a los 6 meses fue de 17 (53%) de 32 pacientes en el grupo de 4 semanas frente a 28 (74%) de 38 pacientes en el grupo de 2 semanas, pero la diferencia entre los grupos no fue significativa (odds ratio ajustada 0-39 [0-14 a 1-04]; p=0-07). La PC-QoL mejoró significativamente desde el inicio hasta el día 28 en ambos grupos, pero no hubo diferencias significativas entre ellos (diferencia media de cambio -0-2 [IC del 95%: -1-0 a 0-6]; p=0-64). Desde el día 28 hasta los 7 meses, la mediana de la PC-QoL se mantuvo estable en ambos grupos, sin diferencias de cambio entre ellos. Los datos sobre patógenos respiratorios y resistencia a los antimicrobianos (hisopos emparejados disponibles para 48 niños) fueron similares entre los grupos. Se produjeron acontecimientos adversos en 13 (25%) niños del grupo de 2 semanas y en 10 (19%) del grupo de 4 semanas (p=0-57).
Interpretación: Un ciclo de 4 semanas de amoxicilina-clavulánico para el tratamiento de niños con tos húmeda crónica y sospecha de PBB confiere poca ventaja en comparación con un ciclo de 2 semanas para lograr la curación clínica a los 28 días. Sin embargo, dado que la duración de 4 semanas condujo a un periodo más largo sin tos, es prioritario identificar a los niños que se beneficiarían de un curso antibiótico más largo.
- Managing chronic wet cough in children: another piece of the puzzle. Lancet Respir Med . 2021 Oct;9(10):1078-1079.
- Macrolides versus placebo for chronic asthma. Cochrane Database of Systematic Reviews 2021, Issue 11. Art. No.: CD002997. DOI: 10.1002/14651858.CD002997.pub5.
Se realizaron búsquedas de estudios sobre adultos o niños con asma que recibieron un macrólido o placebo durante al menos cuatro semanas para observar si sus síntomas mejoraban y daban lugar a menos probabilidades de que presentaran una crisis asmática, a menudo denominada «exacerbación».
Se encontraron 25 estudios, incluyendo 2 nuevos que habían sido publicados desde la última búsqueda realizada en 2015. En general, poco más de 2000 pacientes recibieron un macrólido o placebo. Hubo muchos problemas en la forma en que se describieron los estudios y en la manera en que informaron los datos, lo que dio lugar a que las pruebas se consideraran de muy baja calidad y a que se redujera la confianza en la mayoría de los resultados. Los estudios fueron muy diferentes entre sí, por ejemplo, en cuanto a la gravedad del asma de los pacientes, el tipo de macrólido administrado y la duración del período de tratamiento.
Esta revisión mostró que los macrólidos fueron mejores que el placebo en la reducción de las exacerbaciones y pueden tener beneficios para algunas personas en la mejora de los síntomas del asma, el control del asma, la calidad de vida del asma y algunas medidas de la función pulmonar, pero no se sabe con certeza cuánto beneficio y para quién. Según un estudio bien realizado, el macrólido azitromicina puede tener algún beneficio para las personas con asma grave, pero en general los resultados de esta revisión no apoyan el uso de macrólidos para el asma de cualquier grado o gravedad. No hubo informes de efectos secundarios graves de los macrólidos, pero 16 estudios no informaron si ocurrieron.
- Breath Test: Clinical Application of Breath Analysis in Lower Respiratory Tract Infection Diagnosis. The Pediatric Infectious Disease Journal. 40(11):e434-e436, November 2021.
Las infecciones del tracto respiratorio inferior (ITR) son responsables de más de 800.000 muertes al año en niños menores de 5 años en todo el mundo.1). Los métodos para diagnosticar la etiología de las IVR son limitados. La imagen radiológica se utiliza tradicionalmente como patrón de oro, pero carece de precisión.2 La obtención de muestras de esputo para el cultivo microbiano supone un reto en la población pediátrica; la inducción del esputo puede ser desagradable y el lavado broncoalveolar es un método invasivo. El hemocultivo carece de sensibilidad y, en general, el cultivo microbiano puede tardar varios días en dar resultados.2 La detección de patógenos virales por reacción en cadena de la polimerasa en muestras del tracto respiratorio superior no distingue las infecciones virales sintomáticas de las asintomáticas. El análisis metabolómico de los compuestos orgánicos volátiles (COV) en el aliento exhalado es una prometedora alternativa no invasiva a los métodos actuales para diagnosticar la IVR.3 Su principio se asemeja al de las pruebas de aliento utilizadas por la policía para detectar a los conductores ebrios. En la IVR, los diferentes patógenos causantes y las interacciones entre el huésped y el patógeno pueden cambiar la composición de los COV encontrados en el aliento exhalado, lo que proporciona un objetivo potencial para el diagnóstico.4
Esta revisión, dirigida al clínico, resume las diferentes técnicas de análisis del aliento disponibles, las diferentes infecciones del tracto respiratorio en las que se ha estudiado el aliento exhalado y los retos que conlleva la investigación del aliento en los niños.
·Changing Epidemiology of Bacterial Meningitis Since Introduction of Conjugate Vaccines: 3 Decades of National Meningitis Surveillance in The Netherlands, Clinical Infectious Diseases, Volume 73, Issue 5, 1 September 2021, Pages e1099–e1107, https://doi.org/10.1093/cid/ciaa1774
La epidemiología de la meningitis bacteriana aguda ha cambiado sustancialmente desde la introducción de las vacunas conjugadas.
Métodos. Se analizaron los datos de vigilancia a nivel nacional de todos los aislamientos de líquido cefalorraquídeo recibidos por el Laboratorio de Referencia para la Meningitis Bacteriana de los Países Bajos. Se evaluó el impacto de las vacunas conjugadas en la incidencia (definida como episodios por cada 100.000 habitantes al año) y para los diferentes grupos de edad utilizando las tasas de incidencia (IRR), comparando la incidencia antes y después de la introducción de la vacuna conjugada.
Resultados. Se analizaron 17.393 episodios, de los cuales 5.960 (34%) se produjeron en niños en edad preescolar (de 3 meses a 4 años). En general, la incidencia de meningitis bacteriana disminuyó de 6,37 a 1,58 entre 1989-1993 y 2014-2019 (TIR, 0,25 [intervalo de confianza del 95% {CI}, 0,23- 0,26]; P < 0,001). Este descenso fue más pronunciado en los niños en edad preescolar y escolar (5-15 años); TIR, 0,10 [IC 95%, 0,09- 0,12] y 0,08 [IC 95%, 0,06- 0,10]; ambos P < 0,001. La incidencia fue mayor en los lactantes pequeños (<90 días) debido a la elevada incidencia de meningitis por estreptococos del grupo B y Escherichia coli (42,48 y 19,49, respectivamente). Las vacunas conjugadas redujeron eficazmente la incidencia de Haemophilus influenzae tipo b, Neisseria meningitidis serogrupo C y 10 serotipos de neumococo (TIR, 0,02- 0,04; P < 0,001). Al final del periodo observado, Streptococcus pneumoniae causó la mayoría de los casos de meningitis (829/1616 [51%]), sobre todo en adultos mayores (de 45 a 64 años) y en adultos de edad avanzada (de ≥65 años; incidencia de 1,06 y 1,54, respectivamente).
Conclusiones. Las vacunas conjugadas redujeron la carga de meningitis bacteriana, especialmente en los niños. Los esfuerzos para adoptar nuevas medidas de prevención de la meningitis bacteriana deben centrarse en los neonatos y los ancianos, ya que la tasa residual de la enfermedad sigue siendo elevada en estos grupos de edad.
- Recent Experience: Corticosteroids as a First-line Therapy in Children With Multisystem Inflammatory Syndrome and COVID-19-related Myocardial Damage. The Pediatric Infectious Disease Journal. 40(11):e390-e394, November 2021.
Se han notificado complicaciones cardiovasculares con miocarditis en el síndrome inflamatorio multisistémico infantil (SMI-C) asociado a la infección por coronavirus del síndrome respiratorio agudo grave 2, pero la estrategia terapéutica óptima sigue siendo desconocida.
Métodos: En un estudio de cohorte retrospectivo se incluyeron 19 pacientes con disfunción sistólica aguda del ventrículo izquierdo asociada a MIS-C, con una media de edad de 13,2 ± 3,8 años, tratados entre abril de 2020 y abril de 2021.
Resultados: Se observó fracaso del tratamiento (FT) en 8 pacientes (en el grupo de inmunoglobulina intravenosa [IGIV] 7/10; en el grupo de corticosteroides [CS] 1/9). El factor de riesgo independiente para la FT fue el tratamiento con IGIV (odds ratio [OR] 18,6; intervalo de confianza [IC] del 95%: 1,6-222,93; p = 0,02). Los pacientes tratados inicialmente con CS se pusieron afebriles durante el primer día de hospitalización (1,5; rango intercuartil [IQR] 1-2), mientras que los pacientes tratados con IGIV se pusieron afebriles el cuarto día de hospitalización (IQR 2-4,25), después de añadir el CS. La proteína C reactiva (PCR) disminuyó significativamente en los pacientes tratados con CS el día 2 (p = 0,01), mientras que en el grupo de IGIV, la PCR disminuyó significativamente el cuarto día (p = 0,04). Los niveles de sodio y albúmina fueron más altos en el tercer día de hospitalización en el grupo de CS que en el grupo de IGIV (P = 0,015, P = 0,03). Sólo se observó una mejora significativa y una normalización de la fracción de eyección (FE) durante los tres primeros días en el grupo CS (P = 0,005). Las estancias en la UCI fueron más cortas en el grupo CS (4, IQR 2-5,5) que en el grupo IVIG (grupo IVIG 7, IQR 6-8,5) (P = 0,002).
Conclusiones: Entre los niños con MIS-C con afectación cardiovascular, el tratamiento con CS se asoció con una normalización más rápida de la FE del VI, fiebre, análisis de laboratorio y una UCI más corta que los pacientes tratados con IGIV.
- Health-related Quality of Life After Childhood Bacterial Meningitis. The Pediatric Infectious Disease Journal. 40(11):987-992, November 2021.
Los supervivientes de la meningitis bacteriana (BM) a menudo sufren un deterioro de la calidad de vida derivado de las secuelas incapacitantes. Los autores se propusieron estimar la calidad de vida relacionada con la salud (CVRS) y la influencia de las secuelas neurológicas y audiológicas entre los supervivientes de meningitis bacteriana pediátrica.
Métodos: Los supervivientes de 2 ensayos de tratamiento de BM en el Hospital Infantil de Luanda, Angola, fueron evaluados en cuanto a la gravedad de la discapacidad mediante la escala de resultados de Glasgow modificada, que tiene en cuenta las secuelas neurológicas y audiológicas. Los niños que recibieron vacunas en el hospital durante el tiempo del estudio (1-2, 2017) y los hermanos de los supervivientes sirvieron como controles. La herramienta Pediatric Quality of Life Inventory (PedsQL) permitió identificar las disparidades de CVRS entre los casos y los controles.
Resultados: En total, participaron 68 supervivientes del BM (mediana de tiempo desde el BM: 28 meses) y 35 controles. Los supervivientes obtuvieron puntuaciones significativamente más bajas que los controles según los informes del PedsQL de los padres, lo que indica una menor CVRS (salud física: 82,5 frente a 100, P = 0,001; salud psicosocial: 80 frente a 90, P = 0,005; y puntuación total: 82,61 frente a 93, P = 0,004), mientras que no hubo diferencias entre los casos y los controles en el autoinforme del niño del PedsQL. En todas las clases de la Escala de Resultados de Glasgow, los casos difirieron significativamente de los controles en los términos del informe PedsQL de los padres, con puntuaciones totales de 84,21 (discapacidad leve/sin discapacidad), 43,54 (discapacidad moderada) y 55,56 (discapacidad grave), mientras que los controles puntuaron 91,3 (P = 0,04, P = 0,02 y P < 0,001, respectivamente).
Conclusiones: Independientemente de la posible discapacidad, la CVRS de los supervivientes del BM está deteriorada, según la percepción de los padres. Es necesario facilitar el seguimiento de todos los supervivientes del BM, para permitir una rehabilitación oportuna cuando sea necesario.
- Clinical Features and Prognostic Factors of Children with Chronic Active Epstein-Barr Virus Infection: A Retrospective Analysis of a Single Center. J Pediatr . 2021 Nov;238:268-274.e2.
Objetivo: Analizar las características clínicas, los factores pronósticos y los factores de riesgo de la infección crónica activa por el virus de Epstein-Barr en niños.
Diseño del estudio: Análisis observacional de los datos basales y de los datos de la evaluación de seguimiento de los niños con infección crónica activa por el virus de Epstein-Barr en nuestro centro entre el 1 de enero de 2016 y el 31 de diciembre de 2019; fueron seguidos hasta el 30 de junio de 2020.
Resultados: Hubo 96 niños con infección crónica activa por el virus de Epstein-Barr (50 niños y 46 niñas), con una mediana de edad de 6,7 años (rango de 0,6 a 17,6 años) en el momento del diagnóstico. La mediana del tiempo de seguimiento fue de 16,5 meses. Las tres manifestaciones clínicas más frecuentes fueron fiebre, aumento de los ganglios linfáticos y hepatomegalia o esplenomegalia. Treinta y tres pacientes (36,3%) tenían también un diagnóstico de linfohistiocitosis hemofagocítica (HLH). El virus de Epstein-Barr infectó sólo a los linfocitos T, a las células asesinas naturales o a ambos tipos de células T y asesinas naturales en 15 (33,3%), 17 (37,8%) y 13 (28,9%), respectivamente. Al final del seguimiento, 26 niños habían muerto, 60 sobrevivieron y 10 se perdieron en el seguimiento. En general, la supervivencia sin progresión fue del 69,8% ± 2,4%. El nivel de interleucina (IL)-6 e IL-10 y la combinación de una edad más joven y un grado patológico más bajo en el momento del diagnóstico fueron factores pronósticos independientes mediante el análisis de regresión de Cox (P = 0,009 y 0,018, respectivamente).
Conclusiones: Los niños con niveles más bajos de IL-6 e IL-10, o con una edad más joven y grados patológicos más bajos, tuvieron en general resultados favorables en el punto final del seguimiento, lo que indica mejores signos pronósticos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Racial and Ethnic Disparities in Multisystem Inflammatory Syndrome in Children in the United States, March 2020 to February 2021. The Pediatric Infectious Disease Journal. 40(11):e400-e406, November 2021.
La incidencia del síndrome inflamatorio multisistémico en niños (MIS-C) varía según la raza y el origen étnico. Este estudio evaluó si las disparidades en MIS-C en los Estados Unidos por raza y etnia superan las disparidades conocidas en la incidencia de la enfermedad por coronavirus 2019 (COVID-19).
Métodos: Se comparó la distribución de la raza y el origen étnico entre los pacientes con MIS-C (<21 años de edad, denominados niños) con inicio en marzo de 2020 a febrero de 2021 con la de los niños con COVID-19 y en la población general. El análisis se restringió a 369 condados con un alto grado de exhaustividad en la notificación de la raza y el origen étnico para MIS-C y COVID-19. Para cada grupo racial y étnico, se comparó el número observado de pacientes con MIS-C con el número esperado (proporción observada/esperada) en niños con COVID-19 y en la población general dentro de estos condados.
Resultados: En comparación con los niños de la población general, el SMI-C fue más frecuente entre los niños hispanos (139% de lo esperado) y negros no hispanos (183%) y menos frecuente entre los niños blancos no hispanos (64%) y asiáticos no hispanos (48%). En comparación con los niños con COVID-19, el MIS-C fue más frecuente en los niños negros no hispanos (207% de lo esperado) y menos frecuente en los niños blancos no hispanos (68%); sin embargo, la frecuencia no fue diferente entre los niños hispanos (102%) y asiáticos no hispanos (74%).
Conclusiones: Existen disparidades en MIS-C por raza y etnia, incluso después de controlar las disparidades de COVID-19 y las variaciones geográficas. La alta proporción de MIS-C entre los niños hispanos y la baja proporción entre los niños asiáticos no hispanos coinciden con las tasas de COVID-19, mientras que la alta proporción entre los niños negros no hispanos y la baja proporción entre los niños blancos no hispanos no se explican por las tasas de COVID-19.
- Kawasaki Disease Hospitalizations in the United States 2016–2020: A Comparison of Before and During the Coronavirus Disease 2019 Era. The Pediatric Infectious Disease Journal. 40(11):e407-e412, November 2021.
La enfermedad de Kawasaki (EK) es una vasculitis aguda de los niños pequeños. Todavía no se ha informado de una comparación de las tasas de hospitalización en EE.UU. y las características epidemiológicas de la EK en 2020 con las de los años de la enfermedad precoronavírica.
Métodos: Utilizando una gran base de datos de pacientes hospitalizados, realizamos un estudio de cohorte retrospectivo y analizamos los datos de los pacientes con (1) codificación de diagnóstico de EK, (2) tratamiento de inmunoglobulina IV administrado durante la hospitalización y (3) fecha de alta entre el 1 de enero de 2016 y el 30 de diciembre de 2020. Los casos graves se definieron como aquellos que requirieron terapia adyuvante o terapia resistente a la inmunoglobulina IV.
Resultados: El número anual de hospitalizaciones por EK se mantuvo estable de 2016 a 2019 (n = 1652, 1796, 1748, 1692, respectivamente), pero disminuyó en 2020 (n = 1383). Las hospitalizaciones de KD demostraron una variación estacional con un pico anual entre diciembre y abril. Se observó un segundo pico de ingresos por EK en mayo de 2020. La proporción de casos de EK clasificados como graves aumentó al 40% en 2020 desde el 33% durante los años 2016-2019 (P < 0,01). La mediana de edad en años aumentó de 2,9 en los sujetos hospitalizados de 2016 a 2019 a 3,2 en 2020 (P = 0,002).
Conclusiones: En comparación con los 4 años anteriores, el número anual de admisiones de EK pediátrica disminuyó, y los niños dados de alta con códigos de diagnóstico de EK en 2020 fueron generalmente mayores y más propensos a tener una morbilidad grave que posiblemente refleje el síndrome inflamatorio multisistémico mal diagnosticado en los niños. Los clínicos deben estar atentos a un posible aumento de las tasas de EK en la era posterior a la enfermedad del coronavirus 2019, a medida que se levantan las políticas de distanciamiento social y regresan otros virus asociados a la EK.
- Children Have Similar Reverse Transcription Polymerase Chain Reaction Cycle Threshold for Severe Acute Respiratory Syndrome Coronavirus 2 in Comparison With Adults. The Pediatric Infectious Disease Journal. 40(11):e413-e417, November 2021.
La dinámica viral y el papel de los niños en la propagación del coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2) no se conocen del todo. Nuestro objetivo fue evaluar los valores del umbral de ciclo (Ct) de la reacción en cadena de la polimerasa de transcripción inversa (RT-PCR) entre los niños con SARS-CoV-2 confirmado en comparación con los sujetos adultos.
Métodos: Los pacientes (de 2 meses a ≤18 años de edad y adultos) con signos y síntomas de infección aguda por SARS-CoV-2 durante menos de 7 días se inscribieron prospectivamente en el estudio de mayo a noviembre de 2020. Todos los participantes realizaron un ensayo de RT-PCR para la detección del SARS-CoV-2; los valores Ct de las dianas de los genes ORF1ab , N y S y la media de las 3 sondas se utilizaron como sustitutos de la carga viral.
Resultados: Hubo 21 lactantes (de 2 meses a <2 años), 40 niños (≥2 a <12 años), 22 adolescentes (≥12 a <18 años) y 293 adultos de 376 participantes con infecciones confirmadas por SARS-CoV-2. Los valores Ct de la RT-PCR de todos los participantes menores de 18 años, así como de todos los subgrupos infantiles, no fueron significativamente diferentes a los de los adultos, comparando ORF1ab , N , S y todas las dianas génicas juntas ( P = 0,453).
Conclusiones: Los valores de Ct de los niños fueron comparables a los de los adultos. Aunque la carga viral no es el único factor determinante de la transmisión del SRAS-CoV-2, los niños pueden desempeñar un papel en la propagación de la enfermedad por coronavirus 2019 en la comunidad.
- Coronavirus Disease 2019 Cluster Originating in a Primary School Teachers’ Room in Japan. The Pediatric Infectious Disease Journal. 40(11):e418-e423, November 2021.
El cierre de escuelas es un tema de debate durante la actual pandemia de la enfermedad por coronavirus 2019 (COVID-19). Dado que los niños no son el principal impulsor de la transmisión de COVID-19 en la comunidad, debe darse prioridad a la educación escolar junto con las medidas adecuadas de prevención y control de la infección, según lo determine la incidencia local de COVID-19. Métodos: Investigamos las causas y las vías de transmisión de un grupo de escuelas primarias de COVID-19 que se produjo durante noviembre y diciembre de 2020 en Niigata, Japón.
Resultados: En el clúster, el virus se propagó entre los profesores, luego de los profesores a los estudiantes, y luego a sus familiares. Este clúster de la escuela primaria comprendía 26 pacientes infectados e incluía profesores (13/33, 39%), estudiantes (9/211, 4%) y familiares (4/65, 6%). La tasa de ataque secundario de los 3 profesores índice a los 30 profesores restantes fue del 33%; sin embargo, la tasa a los alumnos fue sólo del 4%. Entre los factores que contribuyeron a la formación de grupos se encuentran el hecho de que 2 de los profesores índice siguieron trabajando mientras estaban sintomáticos y que el entorno y las medidas de prevención de la infección en la sala de profesores eran inadecuados.
Conclusiones: Para abrir las escuelas de forma segura y sin interrupciones, se debe hacer hincapié en las medidas adecuadas para prevenir la infección por COVID-19 en las escuelas, no sólo para los niños, sino también para los profesores y su entorno.
·Low Prevalence of Severe Underlying Pathology in Children With Recurrent Respiratory Tract Infections. The Pediatric Infectious Disease Journal. 40(11):e424-e426, November 2021.
No se pudo detectar ninguna patología subyacente en el 64% de los 208 niños que presentaban infecciones recurrentes de las vías respiratorias en la práctica pediátrica general. Se diagnosticaron con frecuencia asma/sibilancias preescolares e hipertrofia adenoidea. Ninguno de los niños tenía una inmunodeficiencia primaria grave o una enfermedad pulmonar severa como la fibrosis quística. Nuestros hallazgos pueden orientar a los pediatras en su enfoque diagnóstico de los niños con infecciones del tracto respiratorio.
- Pneumonia, Sinusitis, Influenza and Other Respiratory Illnesses in Acute Otitis Media–Prone Children. The Pediatric Infectious Disease Journal. 40(11):975-980, November 2021.
La otitis media aguda recurrente en los primeros años de vida puede explicarse por una disfunción inmunitaria. En consecuencia, cabría esperar que los niños propensos a la otitis (OP) fueran más susceptibles a otras enfermedades infecciosas, especialmente a las infecciones respiratorias, ya que un componente del problema inmunitario implica la inmunidad innata nasofaríngea.
Diseño: Estudio de cohortes con identificación prospectiva de todas las consultas por enfermedades respiratorias diagnosticadas por médicos y atendidas por médicos en niños de 6 meses a 5 años de edad para determinar la incidencia de neumonía, sinusitis aguda, gripe y otras infecciones bacterianas y virales entre los niños con OP en comparación con los niños sin OP (NOP). Timpanocentesis para confirmar microbiológicamente la enfermedad de otitis media aguda.
Resultados: Se estudiaron 285 niños. Treinta y nueve cumplían la definición estándar de OP estrictamente definida (sOP) determinada por timpanocentesis y 246 eran NOP. Los niños sOP presentaban una mayor frecuencia de presuntas infecciones respiratorias, neumonía (6 veces mayor, P < 0,001), sinusitis (2,1 veces mayor, P = 0,026) e influenza (2,9 veces mayor, P = 0,002), en comparación con los niños NOP. La diferencia de pliegues ajustada por covariables demográficas y de factores de riesgo entre los niños sOP y NOP para todas las visitas por enfermedad de infección respiratoria fue 2,4 veces ( P < 0,00001) a los 6-18 meses de edad, 2,2 veces ( P < 0,00001) a los 18-30 meses de edad y a la edad y 2,4 veces ( P = 0,035) mayor a los 30 a 42 meses. Tanto para los niños sOP como para los NOP, una mayor frecuencia de visitas por enfermedad de infección respiratoria atendidas médicamente entre los 6 y los 18 meses de edad predijo una mayor frecuencia de visitas experimentadas entre los 18 y los 60 meses de edad.
Conclusiones: Los clínicos deben ser conscientes de una mayor probabilidad significativa de propensión a las infecciones respiratorias bacterianas y virales entre los niños sOP.
·Is an Antenatal Screening for Chlamydia trachomatis Necessary in the Current Society?. The Pediatric Infectious Disease Journal. 40(11):1034-1036, November 2021.
Se realizó un cribado de la infección por Chlamydia trachomatis en mujeres jóvenes embarazadas (≤25 años) y sus recién nacidos. Se analizaron 136 mujeres con muestras de orina en el periodo postparto inmediato. La prevalencia fue del 18,4% (intervalo de confianza [IC] del 95%: 11,9-24,9%) (25/136) y la tasa de transmisión perinatal fue del 35% (7/20). Estos resultados apoyan la necesidad de programas de cribado prenatal en mujeres de alto riesgo en Madrid (España).
- Resultados a largo plazo de la neumonía necrotizante. An Pediatr (Barc). 2021;95:298-306
La neumonía necrotizante (NN) es una complicación grave de la neumonía adquirida en la comunidad caracterizada por la destrucción del parénquima pulmonar normal. Ningún estudio ha evaluado las consecuencias de este daño pulmonar en los años posteriores al episodio. El objetivo es investigar el impacto a largo plazo sobre la función pulmonar y los síntomas respiratorios en niños ingresados por NN.
Métodos: Seguimiento de niños diagnosticados de NN desde enero-2003 hasta abril-2016. Se seleccionó a los mayores de 4años, capaces de realizar una función pulmonar, y un seguimiento durante más de 2años. Los pacientes recibieron un cuestionario respiratorio y completaron una prueba de función pulmonar.
Resultados: Se incluyeron 24 pacientes (12 hombres). La edad mediana en el momento del diagnóstico fue de 26 meses, 15 días de hospitalización y 18 pacientes necesitaron drenaje pleural. Los pacientes fueron seguidos durante un promedio de 8,75años después de la NN. Durante la evaluación, ningún paciente tuvo asma, tos o sintomatología inducida por el ejercicio. Tres niños sufrieron una segunda neumonía, que no requirió hospitalización. Los resultados de la espirometría fueron (media±desviación estándar): Z-score FEV1 −0,47 ±0,65, Z-score FVC −0,56±0,73, Z-score FEV1/FVC 0,19±0,98. No hubo evidencia de enfermedad pulmonar obstructiva o patrones restrictivos.
Conclusiones: Los resultados a largo plazo de la NN pediátrica son buenos. Sin embargo, los pacientes tienen una función pulmonar ligeramente disminuida varios años después del episodio. Es aconsejable hacer un seguimiento de estos pacientes debido a la posible disminución de la función pulmonar en edad adulta.
- Pandemia por COVID-19 y su repercusión sobre las hospitalizaciones por bronquiolitis en el Centro y Este de España. An Pediatr (Barc). 2021;95:345-53
Las intervenciones no farmacológicas puestas en marcha en territorios del hemisferio sur tras la declaración de la pandemia por COVID-19 en marzo de 2020, han puesto de manifiesto toda una serie de cambios inesperados en la propagación de otros virus. Dentro del proyecto Estudio Colaborativo Español para la Atención de Lactantes Hospitalizados por Bronquiolitis Aguda (ECEALHBA) presentamos este estudio cuyo objetivo ha sido constatar las repercusiones de la pandemia sobre la temporada epidémica de bronquiolitis de 2020 a 2021 en el centro y este de España.
Material y métodos: Estudio multicéntrico, observacional, descriptivo y ambispectivo de una muestra de lactantes ingresados por bronquiolitis aguda en alguno de los 16 hospitales españoles participantes en la investigación. Se compararon desde el punto de vista cualitativo y cuantitativo las cinco temporadas epidémicas previas a la pandemia, de 2015 a 2020, con la última de 2020 a 2021.
Resultados: Un total de 4.643 lactantes ingresaron en alguno de los hospitales participantes durante el periodo de estudio. Se describe un descenso porcentual de ingresos del 94,1% entre el periodo previo y la temporada epidémica coincidente con la pandemia. Septiembre pasó a ser el mes pico de ingresos en lugar de diciembre y enero como era habitual, con un descenso progresivo de los ingresos a partir de ese momento hasta el final del seguimiento en abril de 2021. El rinovirus, de forma atípica, ha sido el agente responsable de la mayoría de las bronquiolitis en esta última temporada de 2020 a 2021.
Conclusiones: Las intervenciones no farmacológicas puestas en marcha como consecuencia de la COVID-19 han hecho desaparecer de su ubicación cronológica habitual la temporada epidémica de bronquiolitis aguda de 2020 a 2021. Cabe plantearse investigaciones específicas para dilucidar el lugar que ocupan estas medidas junto a las vacunas y fármacos antivirales para el control de las infecciones respiratorias de etiología viral en la población pediátrica.
- Estado de la salud mental infantojuvenil durante la primera ola de la pandemia de la COVID-19 y en el inicio del curso escolar 2020-2021. An Pediatr (Barc). 2021;95:354-63
Introducción: El objetivo de este proyecto fue evaluar el impacto psicopatológico del confinamiento domiciliario y cierre escolar entre marzo y septiembre 2020 en la población pediátrica catalana.
Métodos: Estudio PEDSAME: primer corte transversal (inicio de curso escolar) y datos retrospectivos (periodo de confinamiento), realizado a través de la red de pediatras de atención primaria en población catalana entre 5 y 14 años (incluidos) del 14/09/2020 al 30/10/2020 en una muestra aleatoria. Los datos fueron recogidos con una encuesta on line a través de la plataforma RedCap al inicio del curso. La variable principal fue el resultado del cuestionario Strengths and Difficulties Questionnaire contestado por los progenitores para evaluar el riesgo de psicopatología, además de otras variables relacionadas.
Resultados: Los resultados obtenidos al inicio del curso escolar mostraron que el 9,8% de los pacientes eran casos probables de psicopatología. La franja más afectada fue la de los 5 a 8 años. La percepción del nivel de preocupación de los niños por su salud y la de su familia fue un factor de riesgo de presentar psicopatología, mientras que el buen ambiente familiar resultó protector. Durante el confinamiento se detectaron con mayor frecuencia síntomas emocionales, de conducta, trastornos del sueño y uso problemático de pantallas respecto al inicio del curso escolar.
Conclusiones: El confinamiento y la ausencia de escolarización durante 6 meses supusieron un impacto negativo en la salud mental de la población infantojuvenil, con peores indicadores que el curso anterior.
- Effectiveness of Influenza Vaccination in Preventing Hospitalization Due to Influenza in Children: A Systematic Review and Meta-analysis, Clinical Infectious Diseases, Volume 73, Issue 9, 1 November 2021, Pages 1722–1732, https://doi.org/10.1093/cid/ciab270
Esta revisión sistemática evalúa la literatura para las estimaciones de la efectividad de la vacuna contra la influenza (IVE) contra la hospitalización asociada a la influenza confirmada por laboratorio en niños. Se incluyeron estudios de cualquier diseño hasta el 8 de junio de 2020, si el resultado era la hospitalización, los participantes tenían 17 años o menos y la infección por gripe estaba confirmada por laboratorio. Un metanálisis de efectos aleatorios de 37 estudios que utilizaron un diseño de prueba negativa dio una IVE estacional combinada contra la hospitalización del 53,3% (47,2-58,8) para cualquier gripe. La IVE fue mayor contra la gripe A/H1N1pdm09 (68,7%, 56,9-77,2) y menor contra la gripe A/H3N2 (35,8%, 23,4-46,3). Las estimaciones por tipo de vacuna oscilaron entre el 44,3% (30,1-55,7) para las vacunas antigripales vivas atenuadas y el 68,9% (53,6-79,2) para las vacunas inactivadas. Las estimaciones de IVE fueron más altas en las temporadas en las que las cepas de gripe circulantes coincidían antigénicamente con las cepas vacunales (59,3%, 48,3-68,0). La vacunación antigripal ofrece una protección general moderada contra la hospitalización asociada a la gripe en niños que apoyan la vacunación anual. La IVE varía según el subtipo de gripe y el tipo de vacuna.
- ESAC-Net study group. Decrease in community antibiotic consumption during the COVID-19 pandemic, EU/EEA, 2020. Euro Surveill. 2021; 26 (46): pii= 2101020. https://doi.org/10.2807/1560-7917.ES.2021.26.46.2101020
Presentamos una visión general en toda la Unión Europea/Espacio Económico Europeo de los cambios en el consumo de antibacterianos para uso sistémico (ATC J01) en la comunidad entre 2019 y 2020, según lo informado a la Red Europea de Vigilancia del Consumo de Antimicrobianos. El consumo global de antibióticos disminuyó un 18,3% entre 2019 y 2020, la mayor disminución anual en las dos décadas de historia de la red. Observamos una fuerte asociación entre el nivel de consumo de antibióticos de la comunidad en 2019 y el tamaño de la disminución entre 2019 y 2020.
- Factors that influence parents’ and informal caregivers’ views and practices regarding routine childhood vaccination: a qualitative evidence synthesis. Cochrane Database of Systematic Reviews 2021, Issue 10. Art. No.: CD013265. DOI: 10.1002/14651858.CD013265.pub2.
Se incluyeron 27 estudios en los análisis. Los estudios se realizaron en África, el continente americano, el Sudeste Asiático, Europa y en el Pacífico occidental, e incluyeron entornos rurales y urbanos, así como contextos de ingresos altos, medios y bajos.
Se halló que muchos factores complejos influyen en las opiniones y prácticas de los padres acerca de la vacunación y se dividieron en cuatro temas.
En primer lugar, las ideas y prácticas parentales acerca de la vacunación podrían estar influidas por sus ideas y prácticas más amplias en torno a la salud y la enfermedad en general, y en concreto con respecto a sus hijos, y por sus percepciones del papel de la vacunación en este contexto. En segundo lugar, muchas ideas y prácticas parentales con respecto a la vacunación estaban influidas por las ideas y prácticas con respecto a la vacunación de las personas con las que se relacionaban socialmente. Al mismo tiempo, las ideas y prácticas compartidas con respecto a la vacunación ayudaron a algunos padres a establecer relaciones sociales, lo que a su vez reforzó sus opiniones y prácticas en torno a la vacunación. En tercer lugar, las ideas y prácticas parentales sobre la vacunación podrían estar influidas por cuestiones y preocupaciones políticas más amplias y, en concreto, por su confianza (o desconfianza) en las partes asociadas con los programas de vacunación. Por último, dichas ideas y prácticas podrían estar influidas por su acceso a los servicios de vacunación y al personal sanitario de primera línea y sus experiencias con estos.
Se desarrollaron dos conceptos para comprender las posibles vías de reducción de la aceptación de la vacunación infantil.
El primer concepto, la «lógica neoliberal», sugiere que muchos padres, sobre todo de países de ingresos altos, percibían las decisiones sobre salud y atención sanitaria como una cuestión de riesgo, elección y responsabilidad individuales. Algunos padres consideraban que esta interpretación chocaba con los programas de vacunación, que destacan el riesgo generalizado y la salud de la población. La percepción de este conflicto llevó a algunos padres a aceptar menos la vacunación de sus hijos.
El segundo concepto, «exclusión social», sugiere que algunos padres, especialmente de países de ingresos bajos y medios, aceptaron menos la vacunación infantil debido a sus experiencias de exclusión social. La exclusión social podría perjudicar las relaciones de confianza entre la administración y los ciudadanos, generar sentimientos de aislamiento y resentimiento, y aumentar la desmotivación ante unos servicios públicos de baja calidad y difícil acceso. Estos factores, a su vez, llevaron a algunos padres socialmente excluidos a desconfiar de la vacunación, a rechazarla como forma de resistencia o de provocar un cambio, o a evitarla debido al tiempo, los costes y las molestias que supone.
- Balance de la consulta por correo electrónico en la pandemia COVID-19. An Pediatr (Barc). 2021;95:377-8
La pandemia por COVID-19 ha supuesto una revolución en la relación médico-paciente en todo el mundo. El diagnóstico, tratamiento, control y prevención de esta infección ha pasado a ocupar el primer lugar en la prioridad para el personal sanitario y la población general.
Siguiendo los protocolos del Ministerio de Sanidad del Gobierno de España1, la atención sanitaria debe ser prioritariamente no presencial, para evitar posibles contagios en el centro sanitario. Esto ha supuesto un gran cambio en la metodología de trabajo de los sanitarios y un acceso más restringido de los pacientes a los servicios de salud. Las consultas presenciales se han sustituido parcialmente por telemedicina.
En la pandemia los niños han sido confinados en sus domicilios, desde el 15 de marzo al 26 de abril del 2020. Las consultas presenciales en los centros de salud deben ser pactadas entre sanitario y paciente, decidiendo si la atención es presencial o telemática.
La mayoría de los pacientes de COVID-19 pueden controlarse de forma no presencial2, pero gran parte del resto de las patologías siguen precisando de valoración presencial.
Actualidad bibliográfica octubre 2021
- COVID-19, contaminación y asma. Rev Pediatr Aten Primaria. 2021;23:e105-e129.
En diciembre de 2019, comenzó en Wuhan, China, una pandemia cuya repercusión a nivel mundial aún está por determinar.
Al tratarse de un proceso infeccioso que afecta fundamentalmente a las vías respiratorias se propusieron en primera instancia dos vías de transmisión, fómites y gotas. La evolución de la enfermedad ha revelado el papel de los aerosoles en su propagación descubriendo así nuevas medidas para evitar la expansión del virus.
A diferencia de otras infecciones respiratorias, los pacientes con asma no han visto agravada su enfermedad, evaluándose en algunos estudios el posible efecto protector de los corticoides inhalados.
Tras analizar los factores de riesgo asociados a esta enfermedad, la contaminación ambiental vuelve a estar en el punto de mira como en brotes previos originados por el SARS-CoV-1. Algunos autores relacionan los niveles de contaminación y el aumento de la morbimortalidad por COVID-19, aunque reconocen que hacen falta otro tipo de estudios para demostrar causalidad ya que son múltiples los factores de confusión implicados.
Las medidas de: distanciamiento social, uso de mascarillas, equipos de protección individual, desinfección de superficies… han resultado eficaces en la protección frente al virus. La significativa reducción de los desplazamientos y la actividad industrial durante la pandemia ha demostrado la influencia del ser humano sobre la calidad del aire y nos conduce a reflexionar sobre la necesidad de seguir implementando medidas para mejorar el entorno ambiental.
- RECOMENDACIONES PARA EL MANEJO CLÍNICO DE NIÑOS Y ADOLESCENTES CON COVID-19 PERSISTENTE EN CATALUÑA.
…En cuanto a la COVID-19 persistente pediátrica, hay muy poca información. La Office for National Statistics del Reino Unido3 estima que el 9,8% de los niños de entre 2 y 11 años y el 13% de los que tienen entre 12 y 16 años presentan síntomas 5 semanas después de la infección. El estudio también muestra que el 7,4% de los niños de entre 2 y 11 años y el 8,2% de los que tienen entre 12 y 16 años todavía presentan síntomas 12 semanas después de la infección…
- Age-dependency of the Propagation Rate of Coronavirus Disease 2019 Inside School Bubble Groups in Catalonia, Spain. Alonso, Sergio; Alvarez-Lacalle, Enric; Català, Martí; López, Daniel; Jordan, Iolanda; García-García, Juan José; Soriano-Arandes, Antoni; Lazcano, Uxue; Sallés, Pilar; Masats, Marta; Urrutia, Julià; Gatell, Anna; Capdevila, Ramon; Soler-Palacin, Pere; Bassat, Quique; Prats, Clara Less The Pediatric Infectious Disease Journal. 40(11):955-961, November 2021.
Antecedentes: Analizamos los contagios de la enfermedad por coronavirus 2019 dentro de los grupos burbuja escolares en Cataluña, España, en presencia de fuertes intervenciones no farmacéuticas desde septiembre hasta diciembre de 2020. Más de 1 millón de estudiantes fueron organizados en grupos burbuja y monitoreados y analizados por los departamentos de Salud y Educación.
Métodos: Tuvimos acceso a 2 fuentes de datos, y ambas fueron empleadas para el análisis, una es el sistema de vigilancia escolar catalán y la otra del departamento educativo. En cuanto se detecta un caso índice positivo por parte del sistema sanitario, se exige el aislamiento de todos los miembros del grupo burbuja, además de un cribado sistemático proactivo obligatorio de cada individuo. Se notifican todos los casos infectados. Esto permite calcular el número medio de reproducción (R*), que corresponde al número medio de individuos infectados por caso índice.
Resultados: Encontramos que la propagación dentro del grupo de la burbuja era pequeña. Entre el 75% de los casos índice, no hubo transmisión a otros miembros en el aula, con un R* medio en todas las edades dentro de la burbuja de R* = 0,4. Encontramos una tendencia significativa a la edad en las tasas de ataque secundarias, con un R* que va de 0,2 en preescolar a 0,6 en jóvenes de secundaria.
Conclusiones: La tasa de ataques secundarios depende del nivel escolar y, por tanto, de la edad. Los eventos de superdifusión (brotes de 5 casos o más) en la infancia fueron raros, y sólo se produjeron en el 2,5% de todas las infecciones desencadenadas a partir de un caso índice pediátrico.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Pediatric Household Transmission of Severe Acute Respiratory Coronavirus-2 Infection—Los Angeles County, December 2020 to February 2021.Liu, Patrick Y.; Gragnani, Candace M.; Timmerman, Jason; Newhouse, Caitlin N.; Soto, Gabriela; Lopez, Lizzet; Spronz, Rachel; Mhaskar, Aditi; Yeganeh, Nava; Fernandes, Priyanka; Kuo, Alice A. Less
The Pediatric Infectious Disease Journal. 40(10):e379-e381, October 2021.
Este breve informe presenta las tasas de transmisión de un estudio prospectivo de 15 hogares con casos índice pediátricos de coronavirus respiratorio agudo grave-2 en el condado de Los Ángeles desde diciembre de 2020 hasta febrero de 2021. Nuestros hallazgos apoyan la evidencia actual de que la transmisión de los casos índice pediátricos a los contactos del hogar es frecuente, pero puede mitigarse con la práctica de medidas de control bien documentadas en el hogar, incluyendo el aislamiento, el enmascaramiento y una buena higiene de las manos.
- Prevalence and Transmission of Severe Acute Respiratory Syndrome Coronavirus Type 2 in Childcare Facilities: A Longitudinal Study. J Pediatr. 2021 Oct;237:136-142
Objetivo: Evaluar el papel de las guarderías en la transmisión del coronavirus del síndrome respiratorio agudo severo tipo 2 (SARS-CoV-2) en un estudio longitudinal para conocer mejor la prevalencia, transmisión y propagación del SARS-CoV-2 entre los niños preescolares, sus padres y sus cuidadores.
Diseño del estudio: Se invitó a niños de 1 a 6 años, a sus padres y a sus cuidadores en 14 guarderías de Dresde, Sajonia/Alemania, a participar en el estudio KiTaCoviDD19 entre julio de 2020 y enero de 2021. Se evaluó la seroprevalencia de anticuerpos contra el SARS-CoV-2 hasta 4 veces durante el periodo de estudio en todos los adultos participantes, y se obtuvieron características demográficas, así como información epidemiológica sobre los antecedentes personales de SARS-CoV-2. En todos los niños participantes se analizaron muestras de excrementos del virus del SRAS-CoV-2 mediante la reacción en cadena de la polimerasa cada 2-4 semanas.
Resultados: En total, se inscribieron 318 niños, 299 padres y 233 cuidadores de niños. En enero de 2021, el 11% de los adultos participantes eran seropositivos, mientras que el porcentaje de niños que excretaban el SARS-CoV-2 era del 6,8%. En general, se detectaron 17 niños con excreción del virus del SRAS-CoV-2 en 8 guarderías diferentes. En 4 instalaciones, hubo un máximo de 3 casos conectados en niños. Aproximadamente el 50% de las infecciones por SARS-CoV-2 en los niños no pudieron relacionarse con un caso secundario en nuestra población de estudio.
Conclusiones: Este estudio no aporta pruebas de una propagación asintomática («silenciosa») relevante del SARS-CoV-2 en las guarderías, tanto en entornos de baja como de alta prevalencia. Nuestros hallazgos se suman a la evidencia de que las guarderías y los centros educativos no tienen un papel crucial en el impulso de la pandemia de SARS-CoV-2.
- Low In-School COVID-19 Transmission and Asymptomatic Infection Despite High Community Prevalence. J Pediatr. 2021 Oct;237:302-306.e1.
Existe la preocupación de que la escolarización en persona durante la pandemia de la enfermedad por coronavirus 2019 (COVID-19) facilite la transmisión de la enfermedad. Mediante la vigilancia asintomática y el rastreo de contactos para el coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2), encontramos bajas tasas de infección asintomática por SARS-CoV-2 y poca transmisión en la escuela de COVID-19 cuando se aplicaron estrategias de distanciamiento físico y enmascaramiento a pesar de una alta prevalencia comunitaria de COVID-19.
- Los menores de 16 años apenas son relevantes en la evolución global de la pandemia por SARS-CoV-2. Clin Infect Dis. 2021 Mar 12:ciab228.
El grupo catalán COPEDI-CAT, compuesto por 120 pediatras e investigadores de 71 centros de Atención Primaria, de hospitales públicos y privados de Cataluña, se creó en marzo 2020 con el fin de investigar sobre la infección por SARS-CoV-2 en Pediatría. Entre julio y octubre de 2020 llevaron a cabo un estudio prospectivo y multicéntrico para analizar la epidemiología, clínica y dinámica de transmisión de la COVID-19 en menores de 16 años. Es, de hecho, el estudio más amplio sobre COVID pediátrica realizado en nuestro país, hasta el punto de influir positivamente en la decisión gubernamental de apertura de las escuelas para el curso escolar 2020-2021.
Se realizó en el ámbito de la Atención Primaria, lo que permitió un seguimiento muy estrecho y fiable de las dinámicas de los casos. En las encuestas se tuvo en cuenta la clínica de la infección, su gravedad, secuelas y comorbilidades, además de otros datos sobre la convivencia: superficie de la vivienda, número de convivientes y tabaquismo. Se estudió la cronología del contagio y el grado de transmisión, tanto en el colegio como en el domicilio.
Reclutaron un total de 1040 menores de 16 años y objetivaron que cerca de la mitad (47,2%) de los casos no tuvo síntomas, especialmente durante el periodo escolar. Los síntomas fueron mayoritariamente leves (fiebre, tos, cefalea y malestar). Solo un 2,6% necesitó ingreso (por clínica o por riesgo de gravedad). No se reportó ningún fallecimiento.
Casi las tres cuartas parte de los casos pediátricos (72,7%) fueron secundarios al de un adulto, pero únicamente el 7,7% de los niños fueron caso índice de contagio en el hogar. Además, su tasa de ataque secundario fue significativamente menor que la que presentaron los adultos y, curiosamente, más baja durante la escolarización que durante el verano. Los autores concluyen que los niños no son el motor de la pandemia, que los centros educativos son lugares seguros y que los menores no tienen un papel importante en la transmisión del SARS-CoV-2, de modo que se espera que cualquier intervención sobre ellos no tenga apenas impacto en la reducción de la transmisión del SARS-CoV-2.
Comentario de la autora de la reseña: el estudio plasma lo que estamos observando en nuestras consultas de Pediatría desde el inicio de la pandemia. En base a ello, quizá deberíamos plantearnos dejar a los niños al margen de estrategias de control epidemiológico y evitar acciones sobre ellos, como uso de mascarillas, distanciamiento social, tomas de muestras nasofaríngeas repetidas e, incluso, replantear su vacunación contra el SARS-CoV-2, tal y como insiste la Organización Mundial de la Salud, por su bajo riesgo frente a la COVID-19 y por solidaridad con los países en vías de desarrollo. Son necesarios más debates serios sobre esta cuestión para analizar el problema desde diferentes perspectivas y acercarnos así un poco más a la realidad.
- Prevalence of asymptomatic SARS-CoV-2 infection in children undergoing hospital screening. Enferm Infecc Microbiol Clin. 2021;39:415-6
En conclusión, a pesar de la baja prevalencia encontrada en el cribado universal, nos permitió aplicar medidas preventivas y de control para los nuevos casos diagnosticados. Estos resultados deben interpretarse con cautela, ya que los datos se recogieron justo después del final de las medidas de confinamiento, y la situación epidemiológica cambia con el tiempo. Sin embargo, como los niños están volviendo a la nueva «normalidad», el cribado de los casos asintomáticos infectados por el SARS-CoV-2 entre esta población parece razonable para controlar la prevalencia del COVID-19 en los niños.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Conocimientos y retos sobre COVID-19 y población pediátrica. Rev Pediatr Aten Primaria. 2021;23:321-6.
La pandemia del SARS-CoV-2 nos plantea muchas reflexiones y un futuro incierto. Pero, también ha sido una oportunidad para abrir nuevos retos en la investigación pediátrica. En Cataluña se constituyó un grupo de investigación multidisciplinario (COPEDI-CAT) formado por pediatras de hospital y de Atención Primaria y físicos de la unidad de Biología Computacional y Sistemas Complejos (BIOCOM-SC) de la Universidad Politécnica de Cataluña para dar respuesta a algunas de las incógnitas que nos generaba la enfermedad por SARS-CoV-2 en la edad pediátrica.
En un primer estudio, al inicio de pandemia, demostramos que los niños y adolescentes no eran los motores de la propagación del virus: el 70% de los casos positivos se contagiaron de algún adulto conviviente y solamente el 7,7% fueron los casos índice dentro del núcleo familiar. En otro estudio realizado para conocer la transmisión del virus en los grupos burbuja de las escuelas, se observó que el 75% de los casos positivos no contagiaron a ningún compañero del grupo. También constatamos que la mayor parte de los niños y adolescentes eran asintomáticos o padecían la COVID-19 de forma leve y evolucionaban favorablemente. Las hospitalizaciones y las complicaciones están descritas, pero son muy poco frecuentes. En la quinta ola, la variante delta del SARS-CoV-2 ha afectado mucho más a los niños (20%) que en las anteriores olas. Gracias al esfuerzo y a la inversión realizada, la investigación ha dado sus frutos y ya disponemos de vacunas eficaces y seguras. Las vacunas nos han situado en un escenario mucho más optimista, pero con toda la información científica disponible y con la variante delta predominante, es inevitable plantearse si la vacunación en los menores de 12 años podría ofrecerles ventajas, a ellos y a la población general. De momento, no disponemos de resultados de eficacia, seguridad e inmunidad en esta franja de edad y, ni por supuesto, de la autorización de las organizaciones sanitarias internacionales como la Organización Mundial de la Salud, la Agencia Europea de Medicamentos y la Administración de Medicamentos y Alimentos de EE. UU.
Por ahora deberíamos insistir en la responsabilidad de los adultos para que se vacunen en su totalidad antes de tomar decisiones de estrategias vacunales en los más pequeños. Parece razonable demorar y ser prudentes con la vacunación en la población por debajo de los 12 años.
- New variants of SARS-CoV-2. Rev Esp Quimioter 2021; 34(5): 419-428
La emergencia y dispersión de las nuevas variantes de SARS-CoV-2 ha suscitado un enorme interés derivado de su posible implicación en la mayor transmisibilidad del virus, sus consecuencias en la evolución individual de la infección, así como en el posible escape a la inmunidad generada por las actuales vacunas. Las variantes que mayor atención deparan son las denominadas de preocupación o con importancia en Salud Publica, entre ellas la B.1.1.7 (británica), la P.1 (brasileña) y la B.1.351 (sudafricana). Esta lista se amplía con las variantes de interés que emergen y se encuentran en expansión en países determinados pero que se encuentran de forma esporádica en otros, como la B.1.427 y B.1.429 (californianas) o B.1.617 (India). La secuenciación del genoma completo o estrategias dirigidas específicamente hacia el gen de la espícula se utilizan en los laboratorios de microbiología para su caracterización y detección. El número de individuos infectados, la situación sanitaria de cada país, las medidas epidemiológicas y las estrategias de vacunación influyen en su dispersión siendo esperable que surjan nuevas variantes. Esta emergencia solo podrá evitarse hoy con el aumento de la población vacunada en todos los países y la no relajación de las medidas epidemiológicas de contención. No se descarta que en el futuro sea necesaria la revacunación frente a las nuevas variantes.
- Evaluation of the BNT162b2 Covid-19 Vaccine in Children 5 to 11 Years of Age. N Engl J Med. . 2021 Nov 9. doi: 10.1056/NEJMoa2116298.
Antecedentes: Se necesitan urgentemente vacunas seguras y eficaces contra la enfermedad por coronavirus 2019 (Covid-19) en niños menores de 12 años.
Métodos: Se está llevando a cabo un estudio de fase 1, de búsqueda de dosis, y un ensayo aleatorio de fase 2-3 en curso para investigar la seguridad, inmunogenicidad y eficacia de dos dosis de la vacuna BNT162b2 administradas con 21 días de diferencia en niños de 6 meses a 11 años de edad. Presentamos los resultados de los niños de 5 a 11 años. En el ensayo de fase 2-3, los participantes fueron asignados aleatoriamente en una proporción de 2:1 para recibir dos dosis de la vacuna BNT162b2 en el nivel de dosis identificado durante el estudio de fase 1 abierto o placebo. Las respuestas inmunológicas 1 mes después de la segunda dosis de BNT162b2 se compararon inmunológicamente con las de los jóvenes de 16 a 25 años del ensayo pivotal de dos dosis de 30-μg de BNT162b2. Se evaluó la eficacia de la vacuna contra Covid-19 a los 7 días o más de la segunda dosis.
Resultados: Durante el estudio de fase 1, un total de 48 niños de 5 a 11 años de edad recibieron 10 μg, 20 μg o 30 μg de la vacuna BNT162b2 (16 niños en cada nivel de dosis). Sobre la base de la reactogenicidad y la inmunogenicidad, se seleccionó un nivel de dosis de 10 μg para su estudio posterior. En el ensayo de fase 2-3, un total de 2.268 niños fueron asignados al azar para recibir la vacuna BNT162b2 (1.517 niños) o placebo (751 niños). En el momento del corte de los datos, la mediana de seguimiento era de 2,3 meses. En los niños de 5 a 11 años, al igual que en otros grupos de edad, la vacuna BNT162b2 tuvo un perfil de seguridad favorable. No se observaron acontecimientos adversos graves relacionados con la vacuna. Un mes después de la segunda dosis, la media geométrica de los títulos neutralizantes del síndrome respiratorio agudo severo 2 (SARS-CoV-2) en los niños de 5 a 11 años con respecto a los de 16 a 25 años fue de 1,04 (intervalo de confianza [IC] del 95%, 0,93 a 1,18), una relación que cumple el criterio de éxito de inmunogenicidad preespecificado (límite inferior del IC del 95% de dos lados, >0,67; estimación puntual de la media geométrica de la relación, ≥0,8). Se notificó Covid-19 con aparición 7 días o más después de la segunda dosis en tres receptores de la vacuna BNT162b2 y en 16 receptores de placebo (eficacia de la vacuna, 90,7%; IC del 95%, 67,7 a 98,3).
Conclusiones: Una pauta de vacunación Covid-19 consistente en dos dosis de 10-μg de BNT162b2 administradas con 21 días de diferencia resultó ser segura, inmunógena y eficaz en niños de 5 a 11 años de edad. (Financiado por BioNTech y Pfizer; número de ClinicalTrials.gov, NCT04816643).
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- ¿Es pertinente la vacunación frente a COVID-19 de los niños y adolescentes desde el punto de vista bioético? Rev Pediatr Aten Primaria. 2021;23:e131-e135.
Durante la pandemia de COVID-19 hemos vivido en todo el planeta una situación sin precedentes que nos ha exigido tomar decisiones urgentes basadas más en el sentido común que en las evidencias.
Lo urgente nos hizo olvidar lo importante, pero, después de la experiencia de año y medio, es momento de analizar con calma lo que hemos aprendido para poder aplicar medidas sanitarias con prudencia y evitar los daños no deseados.
No debemos olvidar que somos científicos, porque somos médicos. La ciencia consiste en cuestionar y buscar evidencias firmes donde apoyar decisiones complejas que ofrezcan las mejores opciones a nuestros pacientes. La Bioética debe guiarnos en esta misión, valorando todas las aportaciones y enfoques, sin buscar una verdad absoluta, haciendo un ejercicio de prudencia, reflexión, responsabilidad y auténtica deliberación.
En este marco, como pediatras, debemos preguntarnos seriamente si es pertinente la vacunación de los adolescentes y niños, a la vista objetiva de los datos que tenemos.
- Vacunación anti-COVID-19: La realidad tras los ensayos clínicos. Rev Esp Quimioter 2021; 34(5): 408-418
Tras el comienzo de la vacunación frente a SARS-CoV-2, se está acumulando ya suficiente experiencia clínica, en el mundo real y fuera de los ensayos clínicos, para resolver algunas de las cuestiones que siguen pendientes sobre este problema. El Comité Científico sobre COVID-19 del Colegio de Médicos de Madrid ha discutido y revisado algunos de estos temas con una aproximación multidisciplinar. El documento que sigue es un intento de responder a algunas de dichas cuestiones con la información disponible hasta el momento. Este documento se ha estructurado en preguntas sobre distintos aspectos de las indicaciones, eficacia y tolerancia de la vacunación antiCOVID-19.
CONCLUSIONES
1.- En las personas que han tenido un episodio de COVID-19 sigue estando indicada la vacunación aunque se discute cuál es el momento idóneo tras la enfermedad para llevarla a cabo.
2.- Hay cierta controversia sobre si las personas previamente infectadas por SARS-CoV-2 deben recibir una vacunación plena o sólo la dosis inicial. Este Comité, hasta que no se produzca una información científica más sólida, es partidario de la vacunación plena.
3.- La vacunación puede llevarse a cabo en coincidencia con otras enfermedades agudas, siempre que los pacientes estén en situación estable y que los efectos adversos de la vacunación no puedan interferir con el seguimiento o el tratamiento de la enfermedad de base.
4.- El Comité suscribe la recomendación de no excluir de la vacunación a la mayoría de las personas con historia de alergia o anafilaxia previas.
5.- La aparición de adenopatías en los territorios ganglionares próximos al punto de vacunación (axila y supraclaviculares) puede interferir con la evaluación de neoplasias mamarias y de su seguimiento. En personas en esa situación se recomienda la vacunación en el deltoides contralateral.
6.- Con las vacunas actuales, la producción post-vacunal de anticuerpos es específica frente a antígenos de la espícula (S). La presencia de anticuerpos frente a antígenos N indica que existe inmunidad natural y contacto previo con el virus.
7.- La vacuna AZD1222 (AstraZéneca) ha demostrado una protección frente a la COVID-19 indudable en ensayos clínicos. Estudios posteriores confirman una disminución de la necesidad de ingreso hospitalario por COVID-19 de más del 90% incluyendo a la población de mayor edad. Los muy infrecuentes casos de trombosis y trombocitopenia en venas craneales y esplácnicas, predominantemente en mujeres de mediana edad y con elevada mortalidad, no debieran justificar una retirada del mercado de estas vacunas mientras no haya una alternativa más segura ampliamente disponible.
8.- Poco después de ser aprobada la vacuna Ad26.COV2.S, comercializada por Janssen, tanto por la agencia reguladora de EE.UU. como por la Europea, su uso se ha visto interrumpido para investigar episodios de trombosis trombocitopénica que parecen semejantes a los causados por la vacuna de AstraZeneca. Este Comité expresa sobre esta vacuna las mismas consideraciones que en el punto anterior.
9.- Sabemos con seguridad que las vacunas existentes disminuyen el riesgo de enfermedad COVID-19 grave y que precisa hospitalización. Datos recientes también sugieren que las vacunas ARNm disminuyen sustancialmente la infección asintomática y el riesgo de transmisión del virus.
10.- Un certificado o “pasaporte” de inmunidad puede ser un instrumento útil para facilitar la movilidad internacional con beneficios tanto para los individuos como para la recuperación económica. Su implantación debe hacerse de forma técnicamente sólida y no discriminatoria.
- Myocarditis and Pericarditis After Vaccination for COVID-19. JAMA. 2021;326(12):1210-1212
Se han notificado raros casos de inflamación cardíaca tras la vacunación contra el SARS-CoV-2.1-4 Revisamos los registros clínicos de los receptores de la vacuna para identificar casos de miocarditis o pericarditis postvacunación.
Métodos. Se incluyeron cuarenta hospitales de Washington, Oregón, Montana y el condado de Los Ángeles, California, que formaban parte del sistema de salud de Providence y utilizaban el mismo registro médico electrónico (EMR). Se identificaron todos los pacientes con vacunas COVID-19 documentadas y administradas dentro sistema o registradas en los registros estatales en cualquier momento hasta el 25 de mayo de 2021. Los pacientes vacunados que posteriormente tuvieron encuentros de urgencias o de hospitalización con diagnóstico de miocarditis, miopericarditis o pericarditis se recogieron de los registros médicos electrónicos (véanse las exclusiones y definiciones en las Tablas 1 y 2 del Suplemento)
Discusión | Tras la vacunación con COVID-19 se observaron dos síndromes autolimitados distintos, miocarditis y pericarditis.
La miocarditis se desarrolló precozmente en los pacientes más jóvenes, sobre todo después de la segunda vacunación. La pericarditis afectó más tardíamente a los pacientes de más edad, después de la primera o la segunda dosis.
Algunas vacunas se asocian a la miocarditis5 , incluidas las vacunas de ARNm1-4 , y los Centros para el Control y la Prevención de Enfermedades informaron recientemente de una posible asociación entre la vacuna COVID-19 de ARNm y la miocarditis, principalmente en varones jóvenes, unos días después de la segunda vacunación, con una incidencia de unos 4,8 casos por cada millón.6
Este estudio muestra un patrón similar, aunque con una incidencia más alta, lo que sugiere una infradeclaración de los efectos adversos de las vacunas. Además, la pericarditis puede ser más común que la miocarditis entre los pacientes de mayor edad.
Las limitaciones del estudio incluyen los casos perdidos en entornos asistenciales externos y los diagnósticos perdidos de miocarditis o pericarditis (lo que subestimaría la incidencia), así como la inexactitud de la información sobre la vacunación en el RME. La asociación temporal no prueba la causalidad, aunque el breve lapso entre la vacunación y la aparición de la miocarditis y la elevada incidencia de miocarditis y pericarditis en los hospitales del estudio apoyan una posible relación.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Transient Cardiac Injury in Adolescents Receiving the BNT162b2 mRNA COVID-19 Vaccine. Snapiri, Ori; Rosenberg Danziger, Chen; Shirman, Nina; Weissbach, Avichai; Lowenthal, Alexander; Ayalon, Itay; Adam, Dganit; Yarden-Bilavsky, Havatzelet; Bilavsky, Efraim Less The Pediatric Infectious Disease Journal. 40(10):e360-e363, October 2021.
Las vacunas son primordiales en el esfuerzo por acabar con la epidemia mundial de la enfermedad por coronavirus 2019. La BNT162b2 está aprobada para la vacunación de adolescentes mayores de 16 años. Los eventos adversos sistémicos fueron escasos, aunque la cohorte preanalizada de este grupo de edad fue relativamente pequeña. El objetivo del presente estudio es concienciar sobre las posibles reacciones adversas.
Métodos: Se trata de una serie de casos de pacientes diagnosticados de perimiocarditis tras la vacunación. Se recopilaron pacientes de 3 centros médicos pediátricos de Israel a través de una red de pediatras y se recogieron datos relativos a esos casos. Además, se comparó la incidencia de perimiocarditis durante el periodo de vacunación con la de años anteriores.
Resultados: Todos los pacientes eran varones de 16 a 18 años, de ascendencia judía, que presentaron dolor torácico que comenzó entre 1 y 3 días después de la vacunación (media, 2,1 días). En 6 de los 7 pacientes, los síntomas comenzaron tras la 2ª dosis y en 1 paciente tras la 1ª dosis. Todos los casos fueron leves y ninguno requirió asistencia cardiovascular o respiratoria. La incidencia de perimiocarditis durante el periodo de vacunación fue elevada en comparación con años anteriores.
Conclusiones: Esta serie de casos describe una asociación temporal entre la vacuna contra el coronavirus 2019 y la perimiocarditis en adolescentes. Todos los casos fueron leves, aunque sólo el seguimiento a largo plazo puede revelar el verdadero impacto de esta lesión cardíaca. Aunque parece que la incidencia de perimiocarditis durante el periodo de la campaña de vacunación está aumentada, debería realizarse una recogida de datos más exhaustiva y a mayor escala. Esperamos que este informe sirva de recordatorio para notificar los eventos y permita analizar las posibles reacciones adversas.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Effects of Coronavirus Disease 2019 (COVID-19) on Family Functioning. J Pediatr. 2021 Oct;237:322-323.
Más de un año y medio después de que se notificaran las primeras manifestaciones clínicas de la enfermedad por coronavirus 2019 (COVID-19) en Wuhan, China, la magnitud de la pandemia en todo el mundo y sus efectos clínicos y sociales relacionados siguen sin estar claros.
La pandemia ha afectado a vidas y ha provocado preocupaciones en todos los ámbitos, desde la salud hasta la seguridad laboral. En los países con un elevado Producto Interior Bruto (PIB), a pesar de los billones de ayuda por parte de los gobiernos para la lucha contra el coronavirus, muchas familias siguen teniendo dificultades para pagar necesidades básicas como la comida y el alquiler, y estas dificultades se han agravado durante la pandemia.
La incertidumbre social general causada por la pandemia parece haber afectado también a la resiliencia de las familias, debilitando la capacidad de los individuos para afrontar los retos, sobrevivir a las dificultades y prosperar en las adversidades como grupo.
Para reducir la propagación del virus en la comunidad, muchos países adoptaron medidas de confinamiento sin precedentes, como la restricción de la población en sus hogares y la reducción de los contactos interpersonales. El confinamiento, las medidas de cuarentena para los casos sospechosos de COVID-19 y el distanciamiento social se prolongaron, y su eficacia se debatió a nivel social, científico y político. Sin embargo, aunque su valor preventivo para limitar la propagación del virus es generalmente reconocido, también está ampliamente aceptado que las medidas de aislamiento social han trastornado la vida de las familias.
En particular, han afectado al funcionamiento familiar y a la crianza de los hijos, que están significativamente asociados al funcionamiento físico y psicosocial de los niños y adolescentes.
Este comentario, elaborado por el Grupo de Trabajo de Pediatría Social de la Asociación Europea de Pediatría/Unión de Sociedades y Asociaciones Nacionales de Pediatría Europeas, analiza brevemente los efectos de las medidas de confinamiento adoptadas para combatir la pandemia de COVID-19 en el funcionamiento familiar. Nuestro objetivo es sensibilizar a los pediatras, a los profesionales del trabajo social y a los responsables políticos, ya que el conocimiento de los efectos de las restricciones sociales en el funcionamiento familiar puede contribuir a los esfuerzos de los sistemas nacionales de salud para estar efectivamente preparados para manejar los efectos sociales de futuras crisis de salud pública. La adopción de un enfoque más consciente y coordinado puede ayudar a superar las divergencias entre países, sobre todo en lo que respecta a las complejas realidades sociopolíticas.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Características clínicas y dificultades diagnósticas a partir de un estudio prospectivo sobre neumonía pediátrica adquirida en la comunidad. Rev Pediatr Aten Primaria. 2021;23:273-83.
Introducción: la neumonía continúa siendo una de las principales causas de morbimortalidad infantil. En Atención Primaria pediátrica su abordaje sigue en revisión.
Material y métodos: estudio prospectivo en nueve cupos pediátricos, sobre niños desde un mes a 14 años con neumonía. Diagnóstico etiológico mediante serología y aspirado a virus respiratorios. Se analiza la relación de diferentes variables con la etiología (vírica, bacteriana atípica y bacteriana típica).
Resultados: se incluyeron 92 episodios. La edad media (47,5 meses) fue significativamente mayor en atípicas (74,2 ± 42,2), que víricas (36,1 ± 44,5; p <0,0001) y de sospecha neumocócicas (32,6 ± 21,1; p <0,0001). El 33,7% (intervalo de confianza del 95% [IC 95]: 24,9 a 43,8%) fueron de sospecha neumocócica, 30,4% (IC 95: 22,0 a 40,5) atípicas y 21,7% (IC 95: 14,5 a 31,2) víricas. Las atípicas no fueron raras en menores de 5 años (17,1%). Fiebre (89,1%) y tos (68,4%) fueron los síntomas principales. El patrón radiológico alveolar fue el más constatado (53,8%), sin diferencias entre grupos. La proteína C reactiva (PCR) fue significativamente mayor en víricas (7,6 ± 9,5 mg/dl) que en las de sospecha neumocócica (4,9 ± 10,1) (diferencias de medias [DM]: -2,7; p = 0,0490), y atípicas (1,7 ± 1,7) (DM: -5,8; p = 0,0111). Amoxicilina fue el fármaco más utilizado (66,3%), con buena evolución en todos los casos. Ingresaron más las víricas (50%) que las atípicas (7,4%; p = 0,0023) o de sospecha neumocócica (12,9%; p = 0,0100).
Conclusión: las tendencias epidemiológicas de la neumonía adquirida en la comunidad en Pediatría parecen cambiantes, especialmente en gérmenes atípicos y virus. Su diagnóstico preciso y el consiguiente abordaje terapéutico continúan siendo un reto por resolver.
Casos clínicos
- Síndrome de Siewert-Kartagener: diagnóstico clínico de la forma más común de discinesia ciliar primaria. Rev Pediatr Aten Primaria. 2021;23:285-8.
El síndrome de Kartagener (SK) equivale al 50% de las discinesias ciliares primarias, con una incidencia en la población general de 1:15 000 casos. La tríada clásica del SK consiste en sinusitis crónica, bronquiectasias y situs inversus. Se reporta el caso de un lactante de 23 meses que ingresó a la unidad de cuidados intensivos neonatales con diagnóstico de bronconeumonía, insuficiencia cardiaca congestiva y situs inversus. Se diagnosticó dextrocardia mediante electrocardiograma y estudios de imagen. El antecedente de los procesos respiratorios infecciosos altos y bajos desde la etapa neonatal, observando la dextrocardia y la acentuación de la trama broncovascular bibasal, el engrosamiento manifiesto de la mucosa de los senos maxilares de forma bilateral que se observa en la radiografía de senos paranasales, y el antecedente de tener un familiar directo con la misma patología, nos planteó el diagnóstico de discinesia ciliar primaria y dentro de estas el síndrome de Siewert- Kartagener.
- Vesículas en la era vacunal, ya no todo es varicela. Rev Pediatr Aten Primaria. 2021;23:89-91.
El eccema herpeticum es una infección cutánea causada por el virus del herpes simple que se presenta en pacientes con antecedentes de dermatitis atópica. Cursa con erupción vesiculosa localizada o generalizada y su curso suele ser leve, aunque puede presentar complicaciones graves. El diagnóstico es fundamentalmente clínico y el inicio precoz de aciclovir reduce la duración de la enfermedad y previene posibles complicaciones. Se presenta el caso clínico de un paciente con esta entidad, que no precisó ingreso.
- Las mil y una caras del Mycoplasma. Rev Pediatr Aten Primaria. 2021;23:297-9.
Mycoplasma pneumoniae es un patógeno implicado en la etiología de procesos respiratorios, pero también en otras entidades extrapulmonares, entre ellas la “mucositis y exantema inducido por Mycoplasma pneumoniae”, descrita por primera vez en 2015. Se presentan dos casos clínicos de una niña de cinco años y un niño de seis ingresados en nuestro hospital con esta entidad. Al tratarse de un diagnóstico de reciente descripción y poco frecuente, es necesario su conocimiento por pediatras, oftalmólogos y dermatólogos para un manejo adecuado.
- Posterior Hairline Eruption Secondary to Simulium Bites. J Pediatr. 2021 Oct;237:309-310.
Una niña de 5 años presenta múltiples lesiones puntiformes en la parte posterior del cuello. Una de las lesiones presentaba una hemorragia como síntoma centinela. Inicialmente se observó una lesión puntiforme solitaria, con 7 nuevas lesiones que surgieron en una semana. Las lesiones eran pruriginosas; la niña procedió a excoriar las lesiones (figura 1).
- Crisis parainfecciosas, experiencia de tres años. Rev Pediatr Aten Primaria. 2021;23:305-7
Las crisis parainfecciosas ocurren asociadas a procesos infecciosos banales y tienen en la mayoría de las ocasiones un pronóstico favorable, existen pocas series de casos descritas en la literatura. Recogemos las características de una serie de ocho pacientes de nuestro hospital.
- Sepsis y meningitis por Haemophilus influenzae tipo b tras fallo vacunal. Enferm Infecc Microbiol Clin. 2021;39:417-8
- Picadura de la araña reclusa. An Pediatr (Barc). 2021;95:280-1
Niña de 5 años de edad que acude a urgencias por fiebre de 48 h de evolución y lesión cutánea en el muslo izquierdo con crecimiento centrífugo. A la exploración presentaba una placa eritematosa indurada con una escara necrótica central (fig. 1). Su madre refería haber encontrado una araña entre las sábanas de la paciente, aportando con su teléfono móvil iconografía de la misma (fig. 2). Se realizaron un estudio analítico urgente que mostró leucocitosis con neutrofilia y un hemocultivo que resultó negativo, decidiéndose el ingreso de la paciente con diagnóstico de celulitis tras picadura de araña reclusa. Fue tratada con antibióticos orales empíricamente, antiinflamatorios y cuidados locales de la herida. Tras el inicio del tratamiento antibiótico desapareció la fiebre, resolviéndose los días siguientes la lesión cutánea, sin dejar cicatriz.
Para profundizar
- Acquired Syphilis by Nonsexual Contact in Childhood. Moscatelli, Guillermo; Moroni, Samanta; García Bournissen, Facundo; Falk, Nicolás; Destito, Alejandra; González, Nicolás; Ballering, Griselda; D’Amico, Indira; García, Luciana; Altcheh, Jaime Less The Pediatric Infectious Disease Journal. 40(10):892-898, October 2021.
Los niños pueden adquirir la sífilis por contacto no sexual como consecuencia del contacto estrecho y repetitivo con lesiones de la mucosa o de la piel de personas con sífilis activa.
Métodos: Estudio de cohorte prospectivo de pacientes pediátricos con sífilis adquirida por contacto no sexual. Se recogieron datos demográficos, clínicos, desarrollo de serología post-tratamiento y datos generales de laboratorio. Se descartó la transmisión sexual tras una cuidadosa evaluación médica y psicosocial del paciente y su familia.
Resultados: Veinticuatro pacientes fueron incluidos en el estudio. La edad media en el momento del diagnóstico fue de 4,2 años. Todos ellos procedían de hogares con hacinamiento y malas condiciones higiénicas. El motivo de consulta más frecuente fueron las lesiones cutáneas secundarias de la sífilis (79,2%). La evaluación psicosocial de los niños y sus familias no reveló signos de abuso sexual en ninguno de los casos. Se evaluaron 78 familias y sus convivientes, 23 (29,5%) resultaron positivos a la reagina plasmática rápida y a la prueba treponémica de hemaglutinación; el 60,9% de los casos eran asintomáticos. Los familiares sintomáticos presentaban lesiones de sífilis secundaria. Se observó un descenso sostenido del título de anticuerpos no treponémicos (reagina plasmática rápida) tras el tratamiento, llegando a ser negativo en 6/24 (25%) casos en los 12 meses posteriores al tratamiento.
Discusión: Tras la evaluación, se consideró que el abuso sexual era poco probable. Sin embargo, si el examen y la evaluación psicosocial no lo apoyan, hay que considerar otras vías de transmisión. El hacinamiento y las malas condiciones del hogar aumentan los riesgos de transmisión no sexual del treponema. Un miembro infectado de la familia o un cuidador son un riesgo especial para el lactante debido a prácticas comunes como el uso de saliva para humedecer las tetinas de goma de los biberones o probar la temperatura de los alimentos con los labios antes de alimentar a los niños.
- Recomendaciones para la valoración inicial y seguimiento de los niños migrantes en Europa. Eur J Pediatr. 2019;178:1449-67.
Entre los años 2015 y 2017 llegaron a Europa entre 200 000 y 400 000 niños al año en busca de asilo. Por ello, se han recogido y comparado las recomendaciones publicadas en la bibliografía y en las guías de las diferentes sociedades científicas pediátricas de 31 países de Europa en relación con la atención pediátrica inicial y su seguimiento.
Se ha elaborado un documento que incluye recomendaciones generales, así como recomendaciones para la prevención, la detección precoz y el seguimiento enfermedades transmisibles y no transmisibles. Las recomendaciones abordan el aspecto administrativo (el niño siempre debe consultar acompañado, consiguiendo una comunicación adecuada), así como recoger la historia personal y familiar, de crecimiento y desarrollo, haciendo hincapié en las anomalías congénitas, déficits sensoriales (piel, visión y audición), en la inmunización, así como en la detección precoz de infecciones o enfermedades prevalentes dependiendo del origen de la familia. Se recomienda programar visitas de seguimiento para continuar con la puesta al día de vacunas, así como para valorar la salud mental y otros factores de riesgo individuales, y ofrecer a las familias la documentación que les asegure el acceso a la atención médica.
Estas recomendaciones pueden servir para asegurar el derecho fundamental de los niños migrantes en Europa, para recibir un trato adecuado, integral y centrado en el paciente en la atención médica.
- Defining Age-specific Relationships of Respiratory Syncytial Virus and Rhinovirus Species in Hospitalized Children With Acute Wheeze. Oo, Stephen W.C.; Khoo, Siew-Kim; Cox, Des W.; Chidlow, Glenys; Franks, Kimberley; Prastanti, Franciska; Bochkov, Yury A.; Borland, Meredith L.; Zhang, Guicheng; Gern, James E.; Smith, David W.; Bizzintino, Joelene A.; Laing, Ingrid A.; Le Souëf, Peter N. Less The Pediatric Infectious Disease Journal. 40(10):873-879, October 2021.
Las sibilancias agudas son una de las presentaciones hospitalarias más comunes en los niños pequeños. Los virus respiratorios sincitiales (VRS) y los rinovirus (RV) de las especies A, B y la especie C, recientemente descrita, están implicados en la mayoría de estas presentaciones. Sin embargo, la importancia relativa y las especificidades de edad de estos virus no se han definido. Por lo tanto, este estudio pretendía establecer estas relaciones en una gran cohorte de niños hospitalizados reclutados prospectivamente.
Métodos: La cohorte de estudio fue de 390 niños de 0 a 16 años que acudieron con sibilancias agudas a un servicio de urgencias infantil, siendo el 96,4% de ellos ingresados. También se reclutó una población de control sin sibilancias de 190. Se analizaron muestras nasales en busca de virus.
Resultados: Durante los primeros 6 meses de vida, el VRS fue el virus dominante asociado a las sibilancias (P < 0,001). De los 6 meses a los 2 años, el VRS, el RV-A y el RV-C fueron comunes pero no predominó ninguno. De 2 a 6 años, RV-C fue el virus dominante detectado (50-60% de los casos), 2-3 veces más común que RV-A y RSV, RSV disminuyendo hasta estar ausente de 4 a 7 años. El RV-B era poco frecuente a todas las edades. El RV-C dejó de ser dominante en los niños de más de 10 años. En general, el RV-C se asoció con una saturación media de oxígeno inferior a la de cualquier otro virus (P < 0,001). Los controles no presentaban una distribución clara de los virus por edades.
Conclusión: Este estudio establece un claro perfil de especificidad por edad de las infecciones víricas causantes de sibilancias moderadas a graves en niños: El VRS como causa dominante en los primeros 6 meses y el RV-C en los niños de edad preescolar.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Broncodilatadores en bronquiolitis: ¿debemos replantearnos su uso selectivo? Rev Pediatr Aten Primaria. 2021;23:317-20.
Conclusiones de los autores del estudio: en comparación con el manejo según recomendaciones de las guías actuales, el tratamiento de lactantes con bronquiolitis aguda utilizando la estrategia de terapia broncodilatadora guiada por fenotipos es una estrategia más rentable. Implica una menor probabilidad de ingreso hospitalario a costos totales más bajos. Se deben realizar ensayos controlados aleatorizados utilizando biomarcadores para estratificar a los pacientes con más probabilidades de responder a los broncodilatadores.
Comentario de los revisores: la información disponible no parece suficiente para realizar cambios en las recomendaciones actuales en el manejo de la bronquiolitis aguda. Seguimos necesitando un modelo predictivo que permita identificar a los potenciales respondedores a broncodilatadores, así como un ensayo clínico con suficiente tamaño muestral que estime la eficacia de la estrategia de su uso selectivo.
- Parents’ Perspective of Antibiotic Usage in Children: A Nationwide Survey in Italy. Pierantoni, Luca; Lo Vecchio, Andrea; Lenzi, Jacopo; Corsi, Vincenza; Campana, Lara; Luca Trobia, Gian; Amendolea, Antonella; Di Felice, Benedetta; Alighieri, Giovanni; Fabrizio, Giovanna Carmela; Bisceglia, Massimo; Peia, Francesco; Chiale, Federica; Bartolomei, Beatrice; Siciliano, Chiara; Di Battista, Caterina; Passone, Eva; di Giovanni, Chiara; Piergentili, Edward; Donà, Daniele; Buonsenso, Danilo; on behalf of the Surveys in Pediatric Infectious Diseases study group???? Less The Pediatric Infectious Disease Journal. 40(10):906-911, October 2021.
Los antibióticos son los fármacos más recetados en los niños de todo el mundo, tanto en el ámbito hospitalario como en el comunitario. Se necesita un enfoque integral para comprender las razones y los determinantes de la prescripción de antibióticos en la edad pediátrica. Este estudio tenía como objetivo evaluar las actitudes y perspectivas de los padres sobre el uso de antibióticos.
Métodos: Se realizó un estudio observacional prospectivo en todas las regiones italianas entre el 1 de febrero y el 30 de abril de 2020, utilizando un cuestionario estandarizado.
Resultados: Seis mil seiscientos veinticinco padres de todas las regiones italianas completaron la encuesta. El 76% de los padres sabía que sólo las bacterias son el objetivo de los antibióticos, pero el 92,9% sabía que el antibiótico no tiene ningún efecto directo sobre la fiebre. La autoprescripción de antibióticos (10,4%) o la consulta a distancia mediante llamada telefónica (19,9%) o mensaje (9,6%) eran relativamente frecuentes. El 93% de los padres era consciente de que el uso excesivo de antibióticos podía seleccionar bacterias resistentes y el 84,7% de ellos sabía que podía luchar activamente contra la resistencia a los antibióticos. Aproximadamente dos tercios de los participantes (66,1%) recibieron información sobre la resistencia a los antibióticos de su pediatra de cabecera. Los padres no nacidos en Italia o los de menores ingresos tenían una mayor probabilidad de tener menos información de los pediatras o conocimientos sobre el uso adecuado de los antibióticos.
Discusión: Nuestro estudio sugiere que el conocimiento y las actitudes de los padres hacia el uso y la prescripción de antibióticos están mejorando en comparación con estudios anteriores, mientras que todavía hay una brecha en relación con la resistencia a los antibióticos, en particular sobre las prácticas que pueden reducir su carga. El hallazgo negativo de nuestro estudio es que las familias procedentes de entornos de bajos ingresos o nacidas en el extranjero tienen un número significativamente mayor de conceptos erróneos sobre prácticas importantes en materia de antibióticos.
- Safety and Immunogenicity of a 20-valent Pneumococcal Conjugate Vaccine in Healthy Infants in the United States. Senders, Shelly; Klein, Nicola P.; Lamberth, Erik; Thompson, Allison; Drozd, Jelena; Trammel, James; Peng, Yahong; Giardina, Peter C.; Jansen, Kathrin U.; Gruber, William C.; Scott, Daniel A.; Watson, Wendy Less. The Pediatric Infectious Disease Journal. 40(10):944-951, October 2021.
El desarrollo y el uso generalizado de las vacunas neumocócicas conjugadas (PCV) redujeron sustancialmente la carga mundial de la enfermedad neumocócica. La ampliación de los serotipos cubiertos por las PCV puede reducir aún más la carga de la enfermedad. Se ha desarrollado una PCV 20 (PCV20) para añadir la cobertura de 7 serotipos adicionales (8, 10A, 11A, 12F, 15B, 22F y 33F) a los de la actual PCV 13 (PCV13). Este estudio de fase 2 evaluó la seguridad, tolerabilidad e inmunogenicidad de la PCV20 en lactantes sanos de EE.UU.
Métodos: En este estudio aleatorio, controlado y doble ciego, 460 lactantes fueron asignados al azar 1:1 para recibir una serie de 4 dosis de PCV20 o PCV13 a los 2, 4, 6 y 12 meses de edad. Se registraron las reacciones locales solicitadas y los eventos sistémicos, los eventos adversos (EA) y los EA graves. La inmunogenicidad se evaluó midiendo las concentraciones de IgG específicas del serotipo y los títulos de actividad opsonofagocítica un mes después de la dosis 3, antes de la dosis 4 y un mes después de la dosis 4.
Resultados: De 460 lactantes, el 82,8% completó la visita de 1 mes después de la Dosis 4. Las reacciones locales y los eventos sistémicos fueron en su mayoría de gravedad leve a moderada y similares entre los grupos de PCV20 y PCV13. Los EA relacionados con el tratamiento fueron infrecuentes y no se notificaron EA graves o muertes relacionadas. Las respuestas de IgG y de actividad opsonofagocítica provocadas por la PCV20 fueron sólidas y demostraron una respuesta de refuerzo después de la dosis 4.
Conclusiones: La administración de la PCV20 en lactantes de EE.UU. fue bien tolerada, con un perfil de seguridad similar al de la PCV13, e indujo sólidas respuestas inmunitarias específicas del serotipo. Estos resultados apoyan la continuación del desarrollo de la PCV20 en la población pediátrica.
- Establishing Benchmarks for Antimicrobial Use in Canadian Children’s Hospitals: Results From 2 National Point Prevalence Surveys. Blackburn, Julie; Barrowman, Nicholas; Bowes, Jennifer; Tsampalieros, Anne; Le Saux, Nicole; the Canadian Pediatric Antimicrobial Stewardship Group Less The Pediatric Infectious Disease Journal. 40(10):899-905, October 2021.
Las encuestas de prevalencia puntual (PPS) son potencialmente útiles para medir el uso de antimicrobianos entre instituciones. Los objetivos del estudio fueron describir y comparar el uso de antimicrobianos entre los hospitales pediátricos de Canadá.
Métodos: Quince hospitales pediátricos, todos con servicio de enfermedades infecciosas pediátricas, participaron en 2 PPS de un día en 2018/19. Se incluyeron niños <18 años de edad que eran pacientes hospitalizados. Se recogió la edad, el servicio, el diagnóstico clínico, así como el nombre, la vía y la fecha de inicio de cada antimicrobiano. Los antibióticos se agruparon según la clasificación AWaRe de la Organización Mundial de la Salud.
Resultados: Se encuestaron 3.924 pacientes-días de hospitalización que representaban a 2.729 niños y 1.195 lactantes en unidades de cuidados intensivos neonatales (UCIN). Entre los pacientes no ingresados en la UCIN, 1.210 (44,3%) recibieron 1.830 antimicrobianos, de los cuales el 73,9% fueron para terapia empírica o dirigida al patógeno y el 25,6% para profilaxis. La proporción media de antibióticos del grupo de acceso y de vigilancia fue del 45,8% y del 63,5%, respectivamente, sin que hubiera diferencias en las medias entre los centros de atención terciaria y cuaternaria. De los 1195 lactantes ingresados en la UCIN, el 19,7% recibió 410 antimicrobianos, de los cuales el 17,1% eran para profilaxis y una media del 45,4% eran antibióticos del grupo Watch. De los pacientes ingresados por neumonía adquirida en la comunidad, el 32,7% recibió sólo penicilina o aminopenicilinas, con variabilidad entre centros.
Conclusiones: El PPS del uso de antimicrobianos en los hospitales pediátricos canadienses reveló una alta proporción de antibióticos del grupo Watch (de más amplio espectro), incluso entre los niños con neumonía adquirida en la comunidad. Este estudio demuestra la viabilidad del PPS para documentar el uso de antimicrobianos y, potencialmente, para utilizar estos datos para establecer objetivos de disminución de los antibióticos generales y del grupo Watch.
- Hepatitis B in Children—The Pursuit of a Hepatitis Free Future Generation. J Pediatr. 2021 Oct;237:9-11
El virus de la hepatitis B (VHB) se encuentra entre las 10 principales enfermedades infecciosas que asolan a la humanidad, con una cifra estimada de 250 millones de portadores de VHB crónica (CHB) en todo el mundo.
La infección por el VHB es una de las principales causas mundiales de cirrosis hepática terminal y de cáncer de hígado (carcinoma hepatocelular [CHC]). El VHB fue identificado por primera vez en 1967 por Baruch S. Blumberg, basándose en sus estudios del suero de un aborigen australiano. Su trabajo condujo finalmente al desarrollo de una prueba de diagnóstico del VHB y a la vacuna contra el VHB que está salvando millones de vidas, por lo que recibió el premio Nobel de Medicina en 1976.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Chronic Hepatitis Is Common and Often Untreated Among Children with Hepatitis B Infection in the United States and Canada. J Pediatr. 2021 Oct;237:24-33.e12
Objetivo: Determinar los resultados de la infección crónica por el virus de la hepatitis B (VHB) en una gran cohorte de niños estudiada de forma prospectiva en Estados Unidos y Canadá.
Diseño del estudio: Estudio observacional prospectivo de niños con VHB crónica inscritos en 7 centros clínicos y evaluados al inicio, en las semanas 24 y 48, y anualmente a partir de entonces, con análisis de datos demográficos, clínicos, de examen físico y de análisis de sangre.
Resultados: Entre los 362 niños seguidos durante una mediana de 4,2 años, los niveles elevados de alanina aminotransferasa (ALT) (>1 ULN) estaban presentes en el 72% en la última evaluación, incluyendo en el 60% de los niños con pérdida de HBeAg durante el seguimiento y en el 70% de los que eran HBeAg negativos al inicio. Se produjeron brotes significativos de ALT (varones ≥400 U/L, mujeres ≥350 U/L) en 13 niños. De los 129 niños que cumplían los criterios de tratamiento de la AASLD durante el seguimiento, sólo se inició el tratamiento contra el VHB en 25 de ellos. Un niño murió (sin relación con la enfermedad hepática), 1 desarrolló cirrosis, pero no se observaron episodios de descompensación cirrótica o carcinoma hepatocelular. El descenso del recuento de plaquetas se asoció de forma inversa a las elevaciones de ALT.
Conclusiones: En una cohorte de niños con infección crónica por el VHB en los Estados Unidos y Canadá, muchos niños permanecieron en riesgo de enfermedad hepática progresiva debido a la hepatitis activa, pero los resultados clínicos importantes como la cirrosis, el cáncer y la muerte fueron raros. Muchos de los niños que cumplían los criterios para recibir tratamiento no lo recibieron.
- Multisystem Inflammatory Syndrome of Children: Subphenotypes, Risk Factors, Biomarkers, Cytokine Profiles, and Viral Sequencing. J Pediatr. 2021 Oct;237:125-135
Objetivo: Evaluar las características demográficas, clínicas y de biomarcadores que distinguen a los pacientes con síndrome inflamatorio multisistémico en niños (MIS-C); comparar los subfenotipos del MIS-C; identificar las biosignaturas de las citoquinas; y caracterizar las secuencias del genoma viral.
Diseño del estudio: Realizamos un estudio de cohorte observacional prospectivo de 124 niños hospitalizados y tratados según el protocolo institucional del Grupo de Trabajo MIS-C entre marzo y septiembre de 2020 en el Children’s National, un hospital infantil cuaternario independiente de Washington, DC. De esta cohorte, 63 de los pacientes tenían el diagnóstico de MIS-C (39 confirmados, 24 probables) y 61 eran de la misma cohorte de pacientes ingresados que posteriormente tenían un diagnóstico alternativo (controles).
Resultados: La mediana de edad y el sexo fueron similares entre los MIS-C y los controles. Los niños negros (46%) y latinos (35%) estaban sobrerrepresentados en la cohorte de MIS-C, siendo los niños negros los que presentaban mayor riesgo (OR 4,62; IC del 95%: 1,151-14,10; P = 0,007). Las complicaciones cardíacas fueron más frecuentes en los pacientes críticos con CMI-C (55% frente al 28%; p = 0,04), incluyendo la disfunción miocárdica sistólica (39% frente al 3%; p = 0,001) y la regurgitación valvular (33% frente al 7%; p = 0,01). La mediana del umbral de ciclo fue de 31,8 (27,95-35,1 IQR) en los casos de MIS-C, significativamente mayor (lo que indica una menor carga viral) que en la infección primaria por coronavirus del síndrome respiratorio agudo grave 2. Las citocinas receptor soluble de interleucina 2, interleucina [IL]-10 e IL-6 fueron mayores en los pacientes con SMI-C en comparación con los controles. El análisis de citoquinas reveló diferencias de subfenotipo entre enfermos críticos y no críticos (IL-2, receptor soluble de interleucina 2, IL-10, IL-6); reacción en cadena de la polimerasa positiva frente a negativa (factor de necrosis tumoral-α, IL-10, IL-6); y presencia frente a ausencia de anomalías cardíacas (IL-17). El análisis filogenético de las secuencias del genoma viral reveló el predominio del clado GH originario de Europa, sin que hubiera diferencias entre los pacientes con MIS-C y los pacientes con enfermedad primaria por coronavirus 19. El tratamiento fue bien tolerado y ningún niño falleció.
Conclusiones: Este estudio establece una gran cohorte bien caracterizada de MIS-C evaluada y tratada siguiendo un protocolo estandarizado e identifica características clave clínicas, de biomarcadores, citoquinas, carga viral y secuenciación. El seguimiento a largo plazo ofrecerá la oportunidad de obtener conocimientos futuros sobre la CIM y sus secuelas.
- Patrones de excreción del virus de la gripe A (H1N1)pdm09 en pacientes hospitalizados pediátricos. An Pediatr (Barc). 2021;95:271-4
Los niños son la mayor fuente de transmisión y el principal reservorio del virus de la gripe. Se estima que el control del virus es peor en la población pediátrica, y que por lo tanto el período de eliminación del virus es mayor en este grupo en comparación con otras edades1. El objeto del presente estudio fue analizar la cinética y aclaramiento del virus de la gripe A (H1N1)pdm09 en niños hospitalizados y establecer su asociación con distintas variables clínicas.
Estudio prospectivo observacional realizado en los servicios de pediatría y microbiología de dos hospitales en Valladolid y el Centro Nacional de Gripe de Valladolid. El período de estudio fue desde la semana 40 del 2015 a la semana 20 del 2016, correspondiente a la temporada gripal 2015-2016. Se incluyeron pacientes hospitalizados menores de 14 años con infección por virus de la gripe A(H1N1)pdm09 confirmada por laboratorio. Para dicho diagnóstico, se obtuvieron muestras de frotis faríngeo en pacientes mayores de dos años y muestras de lavado nasofaríngeo en pacientes menores…
… En conclusión, nuestros datos muestran que la mitad de los pacientes pediátricos con infección por virus de la gripe A(H1N1)pdm09 confirmada por laboratorio son ELP, y que la mayoría de los que requirieren cuidados intensivos o con coinfección bacteriana también son ELP. La monitorización de los cambios en la CAV en pacientes pediátricos hospitalizados podría utilizarse para predecir la gravedad de la enfermedad e identificar casos en los que es necesario realizar pruebas microbiológicas adicionales.
- Neurologic Manifestations of Noncongenital Zika Virus in Children. J Pediatr. 2021 Oct;237:298-301.
Se evaluaron las complicaciones neurológicas tras la infección no congénita por el virus del Zika en 11 niños que presentaron signos del sistema nervioso central. Se detectó el ARN del virus del Zika mediante la reacción en cadena de la polimerasa con transcripción inversa en tiempo real en el líquido cefalorraquídeo. Aproximadamente una cuarta parte de los pacientes requirieron medicación antiepiléptica en el seguimiento, y 2 niños progresaron a dificultades de aprendizaje o retraso en el desarrollo.
- Salmonella Paratyphi B; Public Health and Parental Choice: When to Treat Asymptomatic Carriers of Infection?. Fidler, Katy; Dudley, Julia; Cloke, Rachel; Nicholls, Margot; Greig, David R.; Dallman, Timothy J.; Chattaway, Marie Anne; Godbole, Gauri Less
The Pediatric Infectious Disease Journal. 40(10):e374-e378, October 2021.
La Salmonella Paratyphi B (paratifoidea B) es una infección rara y una enfermedad de declaración obligatoria en Inglaterra. La enfermedad suele ser leve, y en los países endémicos se ha descrito la transmisión crónica en niños. Casi todos los casos en Inglaterra son importados, y se han registrado muy pocos casos de transmisión comunitaria.
Métodos: El objetivo de este trabajo fue describir un grupo inusual de casos de paratifoidea B transmitidos dentro de Inglaterra, examinando los datos clínicos, epidemiológicos y microbiológicos. Se presenta un análisis filogenético detallado para corroborar los vínculos epidemiológicos de salud pública entre los casos.
Resultados: Un niño había regresado recientemente de una zona endémica y presentaba síntomas gastrointestinales leves. Un año más tarde, otros dos niños sin antecedentes de viaje desarrollaron una enfermedad invasiva que requirió hospitalización. Los vínculos epidemiológicos confirmaron el contagio de persona a persona entre estos tres casos. Todos los aislados de S. Paratyphi B (n = 93) recibidos por la Unidad de Referencia de Bacterias Gastrointestinales entre 2014 y 2019 fueron tipificados mediante la secuenciación del genoma completo. Se identificaron tres casos de paratifoidea B en la misma ubicación geográfica durante un período de 2 años. Las cepas de S. Paratyphi B aisladas de las heces y la sangre de los tres casos estaban estrechamente relacionadas (0-5 polimorfismos de un solo nucleótido) utilizando la secuenciación del genoma completo.
Conclusiones: Esta serie de casos pone de manifiesto los riesgos potenciales para la salud pública de la paratifoidea B y la gama de complicaciones pediátricas asociadas a esta enfermedad, especialmente en los niños más pequeños. Aunque es poco frecuente, el transporte crónico de la paratifoidea B puede dar lugar a la transmisión en zonas no endémicas y debe considerarse en todos los niños que presentan signos de fiebre entérica, incluso cuando no hay antecedentes de viajes al extranjero.
Actualidad bibliográfica septiembre 2021
Top Ten
- COVID-19 Vaccines in Children and Adolescents. Committee on Infectious Diseases. Pediatrics, Aug 2021, 148 (2) e2021052336
Recomendaciones
La Academia Americana de Pediatría (AAP) recomienda lo siguiente en relación con la vacuna contra el coronavirus 2019 (COVID-19) en niños y adolescentes:
- La AAP recomienda la vacunación contra el COVID-19 para todos los niños y adolescentes de 12 años o más que no tengan contraindicaciones para usar una vacuna contra el COVID-19 autorizada para su edad.
- Cualquier vacuna COVID-19 autorizada a través de la Autorización de Uso de Emergencia por la Administración de Alimentos y Medicamentos de los Estados Unidos, recomendada por los CDC, y apropiada según la edad y el estado de salud puede ser utilizada para la vacunación contra la COVID-19 en niños y adolescentes.
- Dada la importancia de la vacunación rutinaria y la necesidad de una rápida asimilación de las vacunas COVID-19, la AAP apoya la coadministración de las vacunas rutinarias para niños y adolescentes con las vacunas COVID-19 (o la vacunación en los días anteriores o posteriores) para los niños y adolescentes que están atrasados en las vacunas o que deben ser vacunados (según el calendario de vacunación para niños y adolescentes recomendado por los CDC y la AAP) y/o que corren un mayor riesgo de contraer enfermedades prevenibles con vacunas.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Haemophilus influenzae Prevalence, Proportion of Capsulated Strains and Antibiotic Susceptibility During Colonization and Acute Otitis Media in Children, 2019–2020. Fuji, Naoko; Pichichero, Michael; Kaur, Ravinder Less The Pediatric Infectious Disease Journal. 40(9):792-796, September 2021.
Antecedentes: El objetivo de este estudio fue determinar la prevalencia, la proporción de cepas encapsuladas y la susceptibilidad a los antibióticos de Haemophilus influenzae aislados de niños pequeños.
Métodos: Los niños, de 6 meses a 30 meses de edad, se inscribieron prospectivamente desde septiembre de 2019 hasta septiembre de 2020 en las clínicas pediátricas de Rochester, NY. Los aislados de H. influenzae de la nasofaringe (NP) en las visitas sanas y los aislados de la enfermedad de la NP y el líquido del oído medio (MEF) en el inicio de la otitis media aguda (OMA) se caracterizaron por la tipificación capsular, la producción de β-lactamasas y la susceptibilidad a los antibióticos.
Resultados: Se recogieron muestras de 565 visitas sanas y 130 visitas con OMA. Se detectó H. influenzae en un 5,9% y un 27% en el PN de las visitas sanas y de OMA, respectivamente. En el MEF, H. influenzae se aisló en el 43% de las muestras. El 8% de los aislados de H. influenzae estaban encapsulados, el 88% de tipo f . En general, el 39,7% de los aislados eran productores de β-lactamasas; el 43% para los aislados del MEF. En más del 25% de los aislados se detectó la no susceptibilidad a la ampicilina, al trimetoprim/sulfametoxazol, a la eritromicina y a la claritromicina. Ninguno de los aislados de H. influenzae encapsulados fue positivo para la producción de β-lactamasas ni para la no susceptibilidad a la ampicilina. El 9,2% de los aislados fueron β-lactamasas negativas, resistentes a la ampicilina (β-lactamasas negativas, resistentes a la ampicilina + β-lactamasas negativas, intermedias a la ampicilina).
Conclusiones: La prevalencia de H. influenzae en la PN de los niños pequeños es muy baja en los momentos de salud, pero H. influenzae es altamente prevalente en el MEF al inicio de la OMA. El H. influenzae no tipificable representa más del 90% de todos los aislamientos de H. influenzae. El tipo f predomina entre las cepas encapsuladas. La producción de β-lactamasas y la no-susceptibilidad a los antibióticos entre las cepas de H. influenzae aisladas del PN y del MEF son comunes.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- What is the risk of missing orbital cellulitis in children? Archives of Disease in Childhood 2021;106:896-899.
Antecedentes La celulitis preseptal puede ser difícil de distinguir de la celulitis orbital en los niños. La mayoría de los pacientes con infecciones periorbitales son ingresados para recibir antibióticos intravenosos. El objetivo de este estudio es investigar el riesgo de omitir la celulitis orbital y los resultados de los pacientes omitidos.
Métodos Estudio de cohorte prospectivo de niños de 3 meses a 18 años diagnosticados de celulitis preseptal durante 5 años. Se recogieron datos de forma prospectiva, incluyendo datos demográficos, características clínicas y resultados.
Resultados Hubo 216 niños diagnosticados de celulitis preseptal. 75 (35%) fueron tratados con antibióticos orales y 141 (65%) con antibióticos intravenosos. En 5 (2%) niños hospitalizados se determinó posteriormente que tenían celulitis orbital. Los 5 niños eran bebés pequeños con dificultades para la exploración ocular, o tenían cefalea o vómitos.
Conclusión El riesgo de no detectar una celulitis orbitaria es bajo. Los lactantes pequeños con una exploración ocular difícil o la presencia de cefalea o vómitos deben aumentar la sospecha de celulitis orbitaria.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Can fosfomycin be used for the treatment of Gram-negative urinary tract infections in children? Archives of Disease in Childhood 2021;106:925-928.
Escenario
Una niña de 5 años, previamente sana, es remitida al servicio de urgencias con una infección del tracto urinario (ITU) por Escherichia coli productora de betalactamasas de espectro extendido (BLEE). Una muestra de orina tomada por su médico de cabecera mostraba nitritos, un recuento de leucocitos de >100×106/L y había cultivado >100×106 unidades formadoras de colonias/L de E. coli resistente a las cefalosporinas y a la amoxicilina-ácido clavulánico, sólo sensible a la amikacina y a la fosfomicina. El niño está afebril y hemodinámicamente estable, sin signos clínicos de pielonefritis. Usted se pregunta si la fosfomicina sería una opción de tratamiento oral adecuada para evitar el ingreso de antibióticos intravenosos.
Pregunta clínica estructurada
En un niño con una ITU debida a una bacteria Gram-negativa (paciente), ¿es la fosfomicina oral (intervención) (1) segura y eficaz, y si es así (2) qué dosis debe utilizarse (resultado)?
Buscar en
Se realizaron búsquedas en las bases de datos MEDLINE (desde 1946 hasta la actualidad), PubMed y Cochrane en julio de 2020 con las palabras clave fosfomicina, pediátrico/pediatric y urinary tract infection/UTI/urinary-pathogen. Los resultados se limitaron a seres humanos menores de 18 años. Se incluyeron los estudios de niños que informaron sobre el uso de fosfomicina oral para el tratamiento de las ITU. En las tres bases de datos, se identificaron 203 manuscritos y, de ellos, ocho fueron relevantes. Se revisaron las referencias de estas publicaciones y no se identificaron más estudios relevantes.
Comentario
Las infecciones debidas a bacterias multirresistentes (MDR) están aumentando en todo el mundo, y en los niños, el tratamiento es particularmente difícil dada la falta de datos pediátricos específicos sobre los nuevos antimicrobianos. La prevalencia de las ITU Gram-negativas MDR en niños oscila entre el 5% y el 90%, dependiendo de la región geográfica.1 En los niños con estas infecciones, el acceso a los antibióticos orales es importante para evitar el ingreso hospitalario innecesario para la terapia intravenosa. Recientemente, se ha informado del «reciclaje» de antibióticos antiguos como estrategia para ampliar nuestro arsenal terapéutico contra las infecciones MDR.
La fosfomicina es un derivado del ácido fosfónico con actividad contra las bacterias …
- COVID-19 en pediatría: valoración crítica de la evidencia. An Pediatr (Barc). 2021;95:207.e1-207.e13
Presentamos el resumen de un documento de valoración crítica de la evidencia disponible sobre la COVID-19, elaborado con formato de guía de práctica clínica siguiendo la metodología GRADE. El documento trata de dar respuestas a una serie de preguntas clínicas estructuradas, con definición explícita de la población, intervención/exposición, comparación y resultado, y una jerarquización de la importancia clínica de las medidas de efecto valoradas. Realizamos revisiones sistemáticas de la literatura para responder a las preguntas, agrupadas en 6 capítulos: epidemiología, clínica, diagnóstico, tratamiento, prevención y vacunas. Valoramos el riesgo de sesgo de los estudios seleccionados con instrumentos estándar (RoB-2, ROBINS-I, QUADAS y Newcastle-Ottawa). Elaboramos tablas de evidencia y, cuando fue necesario y posible, metaanálisis de las principales medidas de efecto. Seguimos el sistema GRADE para realizar síntesis de la evidencia, con valoración de su calidad y, cuando se consideró apropiado, emitir recomendaciones jerarquizadas en función de la calidad de la evidencia, los valores y preferencias, el balance entre beneficios, riesgos y costes, la equidad y la factibilidad.
Casos clínicos
- Blistering Rash in an Adolescent. J Pediatr . 2021 Sep;236:317-318. doi: 10.1016/j.jpeds.2021.04.063.
Un niño de 11 años con antecedentes de dermatitis atópica desarrolló una erupción progresiva y pruriginosa en la cara y las extremidades durante 2 semanas. Se localizaron placas rojas bullosas y costrosas erosionadas superficialmente en todas las extremidades superiores e inferiores bilaterales (figura). Se trató empíricamente con cefadroxil 500 mg dos veces al día durante 1 semana junto con una pomada tópica de mupirocina. El cultivo bacteriano mostró un fuerte crecimiento de Staphylococcus aureus sensible a la meticilina, confirmando el diagnóstico de impétigo bulloso. La prueba de reacción en cadena de la polimerasa de las erosiones faciales fue negativa para el virus del herpes simple. A las dos semanas de seguimiento, el examen sólo reveló eritema postinflamatorio e hipopigmentación.
- Swollen Ankle with a Hole: Brodie Abscess. J Pediatr . 2021 Sep;236:319-320. doi: 10.1016/j.jpeds.2021.05.052.
Un niño de 12 años se presentó con una historia de 1 año de inflamación dolorosa del tobillo izquierdo. El dolor era recurrente, exacerbado por la carga mecánica, ocasionalmente nocturno, y respondía a los antiinflamatorios no esteroideos. La paciente estaba afebril. La exploración física reveló una inflamación sensible y no fluctuante de la tibia distal izquierda, sin brote ni eritema; la amplitud de movimiento estaba dolorosamente limitada. Los marcadores inflamatorios y el recuento sanguíneo completo eran normales. La prueba cutánea de la tuberculina resultó negativa. Las radiografías simples mostraron una lesión lítica longitudinal que se extendía a través del cartílago de crecimiento de la metáfisis tibial distal izquierda, altamente sugestiva de absceso de Brodie (Figura). Las imágenes de resonancia magnética confirmaron el hallazgo. La paciente fue sometida a un legrado quirúrgico y recibió 10 días de oxacilina intravenosa más clindamicina, seguidos de un tratamiento de 3 semanas de amoxicilina-clavulánico oral. En los cultivos se aisló Staphylococcus aureus sensible a la meticilina. La histología confirmó el diagnóstico de osteomielitis crónica.
- Spontaneous Blistering in an Infant . J Pediatr . 2021 Sep;236:323-324.
doi: 10.1016/j.jpeds.2021.04.043.
Un niño de 5 meses de edad, por lo demás sano, acudió a nuestra clínica de dermatología pediátrica con una historia de una semana de erupción vesicular en la zona del pañal, la axila izquierda y la espalda, así como un empeoramiento de la urticaria (Figuras 1 y 2). Su pediatra había realizado una reacción en cadena de la polimerasa para el virus del herpes simple y un cultivo de la herida antes de la presentación y fueron negativos. En la exploración, el niño estaba alerta y tenía buen aspecto. El examen de la piel mostraba pequeñas vesículas agrupadas en la parte superior de la espalda derecha y en la axila izquierda, sobre todo en la piel con textura de piel de naranja. Había algunas erosiones superficiales en el pliegue inguinal derecho. Las membranas mucosas, las palmas de las manos y las plantas de los pies estaban intactas. No presentaba organomegalias ni linfadenopatías palpables. Las biopsias de piel mostraron un infiltrado denso y difuso de mastocitos en la dermis superior que destacaba con CD117. La inmunofluorescencia directa no presentaba ningún signo. El recuento sanguíneo completo y el panel metabólico completo estaban dentro de los límites normales. La triptasa sérica estaba elevada en 51,2 μg/L (normal 1-11,4 μg/L). Estos hallazgos eran consistentes con el diagnóstico de mastocitosis cutánea difusa.
Para profundizar
- Molecular Epidemiology of Contemporary Invasive Haemophilus influenzae Isolates in Texas Children. McNeil, J. Chase; Sommer, Lauren M.; Dunn, James J.; Hulten, Kristina G.; Kaplan, Sheldon L.; Vallejo, Jesus G. Less The Pediatric Infectious Disease Journal. 40(9):852-855, September 2021.
Aunque la vacunación ha reducido la incidencia de Haemophilus influenzae tipo b, el H. influenzae no tipificable y otros tipos encapsulados siguen siendo una amenaza para la salud. Se sabe poco sobre la epidemiología molecular contemporánea de estos organismos. Hemos llevado a cabo la tipificación de secuencias multilocus de H. influenzae invasiva durante un periodo de aumento de la incidencia.
de Koff, Emma M.; Euser, Sjoerd M.; Badoux, Paul; Sluiter-Post, Judith; Eggink, Dirk; Sanders, Elisabeth A. M.; van Houten, Marlies A. Less
The Pediatric Infectious Disease Journal. 40(9):e351-e353, September 2021.
Se comparó la detección de patógenos entre saliva, hisopos nasofaríngeos y orofaríngeos en niños con síntomas respiratorios. La sensibilidad en los hisopos nasofaríngeos fue del 93% (intervalo de confianza [IC] del 95%: 78%-98%), en los hisopos orofaríngeos del 79% (IC del 95%: 60%-90%), en la saliva en general del 76% (IC del 95%: 58%-88%) y en 18 muestras de saliva recogidas con babas o esponjas, del 94% (IC del 95%: 74%-99%). La saliva podría ser una alternativa de muestra relevante.
- Five vs 10 day amoxicillin course for pneumonia. Short-Course Antimicrobial Therapy for Pediatric Community-Acquired Pneumonia: The SAFER Randomized Clinical Trial. JAMA Pediatr 2021;175:475-82. https://doi.org/10.1001/jamapediatrics.2020.6735
Pregunta. Entre los niños con neumonía adquirida en la comunidad (NAC), ¿cuál es la eficacia clínica de 5 días de antibióticos, en comparación con 10 días de antibióticos, para lograr la resolución clínica?
Diseño. Ensayo aleatorio y controlado de no inferioridad.
Entorno. Dos servicios de urgencias en Canadá.
Participantes. De seis meses a 10 años de edad con NAC confirmada por radiografía de tórax, que no requiere hospitalización.
Intervención. Cinco días (+ 5 días de placebo) frente a 10 días de dosis altas de amoxicilina.
Resultados. Curación clínica a los 14 o 21 días.
Resultados principales. Veintinueve de 281 pacientes aleatorizados (10,3%) se perdieron durante el seguimiento. La no inferioridad se fijó en el 7,5% (poder del 80%). En el análisis por protocolo, 101 de 114 niños (88,6%) en el grupo de amoxicilina de 5 días y en 99 de 109 (90,8%) en el grupo de amoxicilina de 10 días demostraron curación clínica, diferencia de riesgo, 0,016 (límite inferior del IC del 97,5%, -0,087). En el análisis por intención de tratar, 108 de 126 (85,7%) en el grupo de amoxicilina de 5 días y en 106 de 126 (84,1%) en el grupo de 10 días demostraron curación clínica, diferencia de riesgo 0,023 (límite inferior del IC del 97,5%, -0,061).
Conclusiones. La no inferioridad se alcanzó mediante el análisis por intención de tratar, no mediante el análisis por protocolo (el análisis primario).
Comentario. Pernica et al. realizaron un estudio prospectivo aleatorizado en el que se compararon las tasas de curación clínica de 5 frente a 10 días de tratamiento con altas dosis de amoxicilina oral. No se observaron diferencias significativas en las tasas de curación (89% en el grupo de 5 días frente al 91% en el grupo de 10 días). Los autores concluyeron que el tratamiento de corta duración tiene una eficacia comparable a la del tratamiento antibiótico de larga duración para resolver la NAC pediátrica. Una limitación metodológica es la inclusión de casi un 30% con diagnóstico radiográfico de neumonía en la NAC discrepante entre el médico de urgencias y el radiólogo. Además, en un estudio que compara la eficacia de los antibióticos en la resolución de la NAC, es difícil distinguir la etiología infecciosa viral de la bacteriana (la mitad de los pacientes del estudio tenían aislamiento viral por secreción nasofaríngea). No se especificó el carácter del infiltrado, que a veces puede indicar una probable etiología infecciosa (patrón intersticial frente a lobar). Estas limitaciones en la distinción de la etiología de la NAC pueden confundir a la hora de determinar si la duración del tratamiento antibiótico afectó realmente al resultado clínico.
- Health status and infectious diseases in male unaccompanied immigrant minors from Africa in Spain. Enferm Infecc Microbiol Clin. 2021;39:340-4
El objetivo fue examinar el estado de salud y las enfermedades infecciosas en una cohorte de menores inmigrantes no acompañados (MENA) procedentes de África en España, y detectar si existen diferencias según la zona geográfica de origen.
Métodos. Estudio transversal en 622 MENAs africanos en el momento de su ingreso en un centro residencial en Aragón (España) durante 2005-2019. Se realizó un examen físico, nutricional y de laboratorio siguiendo las pautas sanitarias.
Resultados. La edad media de los UIM africanos fue de 16,1 años (DE 1,7; rango 13-17). El 88,9% procedían del Magreb (edad media de 15,9 años; DE 1,5) y el 14,1% del África Subsahariana Occidental (edad media de 16,8 años; DE 1). Encontramos que la prevalencia de caries, deficiencia de hierro y problemas dermatológicos fue significativamente mayor (p<.05) entre los magrebíes, y la prevalencia de infección pasada y presente por el virus de la hepatitis B (VHB), parasitosis intestinal, eosinofilia (p<.00001) y tuberculosis latente (p=.0034) fue significativamente mayor en los de origen subsahariano.
Conclusiones. El hallazgo más relevante fue la elevada prevalencia de infección actual por VHB (14,8%) entre los adolescentes subsaharianos. Este hallazgo pone de manifiesto la importancia de recomendar el cribado selectivo, los programas de vacunación preventiva y la integración en los sistemas sanitarios locales que permitan el tratamiento y el seguimiento a largo plazo como forma de prevenir la transmisión de la infección por VHB.
- Enfermedades asociadas a flebovirus trasmitidos por flebótomos: ¿qué riesgo tenemos en España?. Enferm Infecc Microbiol Clin. 2021;39:345-51
Los virus del género Phlebovirus, transmitidos por dípteros de la familia Psychodidae, son una causa de síndrome febril autolimitado durante el verano-otoño en los países mediterráneos. En el caso del virus Toscana, pueden ser causa de meningitis y meningoencefalitis. En España se ha detectado la presencia de los virus Toscana, Granada, Nápoles, Sicilia, Arbia y Arrabida-like. La presencia casi generalizada de vectores del género Phlebotomus, especialmente de Phlebotomus perniciosus, en los que se han detectado varios de estos virus, hace muy probable que aparezcan de manera regular infecciones en humanos en nuestro país, siendo este riesgo moderado para el virus Toscana y bajo para el resto, en las zonas con mayor actividad del vector. La mayor parte de las enfermedades pasarían inadvertidas y solo el virus Toscana puede tener un mayor impacto por la aparición de casos graves.
- Thirty-Day Outcomes of Children and Adolescents With COVID-19: An International Experience. Pediatrics, Sep 2021, 148 (3) e2020042929
OBJETIVOS Caracterizar los datos demográficos, las comorbilidades, los síntomas, los tratamientos intrahospitalarios y los resultados de salud entre los niños y adolescentes diagnosticados u hospitalizados con la enfermedad por coronavirus 2019 (COVID-19) y compararlos en análisis secundarios con los pacientes diagnosticados con gripe estacional previa en 2017-2018.
MÉTODOS Cohorte de red internacional utilizando datos del mundo real de los registros de atención primaria europeos (Francia, Alemania y España), reclamaciones de Corea del Sur y reclamaciones de Estados Unidos, y bases de datos hospitalarias. Se incluyeron niños y adolescentes diagnosticados y/u hospitalizados con COVID-19 a la edad de <18 años entre enero y junio de 2020. Se describieron los datos demográficos de referencia, las comorbilidades, los síntomas, los tratamientos intrahospitalarios a los 30 días y los resultados, incluyendo la hospitalización, la neumonía, el síndrome de dificultad respiratoria aguda, el síndrome inflamatorio multisistémico en niños y la muerte.
RESULTADOS Se estudiaron un total de 242 158 niños y adolescentes diagnosticados y 9769 hospitalizados con COVID-19 y 2 084 180 diagnosticados con gripe. Las comorbilidades, incluidos los trastornos del neurodesarrollo, las enfermedades cardíacas y el cáncer, fueron más frecuentes entre los hospitalizados con COVID-19 que entre los diagnosticados. La disnea, la bronquiolitis, la anosmia y los síntomas gastrointestinales fueron más frecuentes en la COVID-19 que en la gripe. Los tratamientos intrahospitalarios prevalentes para la COVID-19 incluyeron medicamentos reutilizados (<10%) y terapias complementarias: corticosteroides sistémicos (6,8%-7,6%), famotidina (9,0%-28,1%) y antitrombóticos como aspirina (2,0%-21,4%), heparina (2,2%-18,1%) y enoxaparina (2,8%-14,8%). Se observó una hospitalización en el 0,3% al 1,3% de la cohorte diagnosticada de COVID-19, con una letalidad a 30 días indetectable (n < 5 por base de datos). Los resultados a los 30 días, como la neumonía y la hipoxemia, fueron más frecuentes en la COVID-19 que en la gripe.
CONCLUSIONES A pesar de la escasa letalidad, las complicaciones, como la hospitalización, la hipoxemia y la neumonía, fueron más frecuentes en los niños y adolescentes con COVID-19 que con la gripe. La disnea, la anosmia y los síntomas gastrointestinales podrían ayudar a diferenciar los diagnósticos. Se utilizó una amplia gama de medicamentos para el tratamiento hospitalario de la COVID-19 pediátrica.
Lo que se sabe sobre este tema:
La mayoría de los estudios sobre la enfermedad por coronavirus 2019 (COVID-19) estaban dirigidos a los adultos, y los datos relativos a los niños y adolescentes son limitados. Las manifestaciones clínicas de COVID-19 son generalmente más leves en la población pediátrica en comparación con los adultos, y la hospitalización por COVID-19 afecta principalmente a los niños con comorbilidades preexistentes.
Lo que añade este estudio:
Las complicaciones, incluyendo la hospitalización, la hipoxemia y la neumonía, fueron más frecuentes en los niños y adolescentes con COVID-19 que con la gripe. La disnea, la anosmia y los síntomas gastrointestinales podrían ayudar al diagnóstico diferencial. Se utilizó una amplia gama de medicamentos para el tratamiento hospitalario de la COVID-19 pediátrica.
- Longitudinal Outcomes for Multisystem Inflammatory Syndrome in Children. Pediatrics, Aug 2021, 148 (2) e2021051155
ANTECEDENTES En la primavera de 2020 se describió un nuevo proceso hiperinflamatorio asociado al síndrome inflamatorio multisistémico del síndrome respiratorio agudo severo 2 en niños (MIS-C). El impacto a largo plazo sigue siendo desconocido. Informamos de los resultados longitudinales de un programa de seguimiento interdisciplinario de Nueva York.
MÉTODOS Se incluyeron todos los niños <21 años de edad, ingresados en el NewYork-Presbyterian con MIS-C en 2020. Los niños fueron seguidos de 1 a 4 semanas, de 1 a 4 meses y de 4 a 9 meses después del alta.
RESULTADOS En total, 45 niños fueron ingresados con CMI. La mediana del tiempo hasta el último seguimiento fue de 5,8 meses (rango intercuartil 1,3-6,7). De los ingresados, el 76% requirió cuidados intensivos y el 64% necesitó vasopresores y/o inotrópicos. Al ingreso, los pacientes presentaban una inflamación inespecífica significativa, linfopenia generalizada y trombocitopenia. Las interleucinas (IL) solubles IL-2R, IL-6, IL-10, IL-17, IL-18 y el ligando de quimioquinas C-X-C estaban elevadas. El 80% (n = 36) tenían al menos anomalías ecocardiográficas leves y el 44% (n = 20) tenían anomalías moderadas-graves, incluidas las coronarias (el 9% tenía una puntuación z de 2-2,5; el 7% tenía una puntuación z > 2,5). Mientras que la mayoría de los marcadores inflamatorios se normalizaron al cabo de 1 a 4 semanas, el 32% (n = 11 de 34) presentó una linfocitosis persistente, con un aumento de las células T doblemente negativas en el 96% de los pacientes evaluados (n = 23 de 24). De 1 a 4 semanas, sólo el 18% (n = 7 de 39) presentaba hallazgos ecocardiográficos leves; todos tenían coronarias normales. De 1 a 4 meses, la proporción de células T doblemente negativas seguía siendo elevada en el 92% (mediana del 9%). Entre los 4 y los 9 meses, sólo un niño tenía una disfunción cardiaca leve persistente. Uno presentaba una regurgitación mitral y/o tricuspídea leve.
CONCLUSIONES Aunque la mayoría de los niños con CMI se presentan en estado crítico, la mayoría de las manifestaciones inflamatorias y cardíacas en nuestra cohorte se resolvieron rápidamente.
- Utilidad del antígeno para el diagnóstico de infección por SARS-CoV-2 en pacientes con y sin síntomas. Enferm Infecc Microbiol Clin. 2021;39:357-8
La pandemia de COVID-19 ha venido acompañada por la incertidumbre. La necesidad de test para su diagnóstico en tiempo real ha propiciado el desarrollo de pruebas en tiempo récord sin la validación que se hubiera exigido en otras circunstancias.
Las técnicas basadas en detección de proteínas ofrecen ventajas teóricas sobre las basadas en la amplificación del ARN (más costosas, lentas y requieren equipamiento sofisticado)1 y fueron incluidas en los protocolos diagnósticos de la COVID-192.
A principios de abril dispusimos de la determinación de antígeno (Ag) para SARS-CoV-2 (2019-nCoV Ag Test Fluorescence IC Assay® Shenzhen Bioeasy Biotechnology CO LTD, China, lectura con Bioeasy Immunofluorescence Analyzer mod EASY-11 Ref YRLE1105) que detecta proteína de la nucleocápside. Según el fabricante, la muestra debía ser transportada en un medio específico y procesada preferentemente dentro de los 30min de su obtención, aunque según ficha técnica se permite realizar dentro de las 24h y describe una sensibilidad (S) y una especificidad (E) del 92 y del 100%, respectivamente.
El grupo de trabajo COVID-19 de nuestro centro decidió incluir dicha determinación en pacientes con síntomas respiratorios de menos de 7días de evolución siguiendo recomendaciones de expertos3. Se recogieron muestras nasales que se procesaron en un tiempo máximo de 30min. En caso de resultado negativo, se realizó PCR. Tras una semana de utilización del Ag surgieron dudas sobre su exactitud (resultados positivos en pacientes asintomáticos a los que se había solicitado el Ag a pesar de no estar incluidos en las indicaciones del protocolo). Por ello se procedió a confirmar a posteriori por PCR todos los resultados.
Entre el 6 y el 17 de abril se realizó detección de Ag en 193 pacientes (44 asintomáticos no previstos en el protocolo). En 172 se dispuso de muestra para PCR (tabla 1).
Si consideramos como referencia la PCR, la S, la E, el VPP y el VPN del Ag en pacientes sintomáticos fueron del 76%, del 88,33%, del 61,3% y del 93,8%, respectivamente. La concordancia en pacientes asintomáticos fue mucho menor.
Se analizaron los casos con resultados discordantes valorando clínica/radiología, resultados PCR previos/posteriores y datos serológicos si estaban disponibles. De los 21 pacientes con Ag positivo/PCR negativa, 13 se consideraron falsos positivos (FP) del Ag (9 asintomáticos y 4 sintomáticos con serología posterior negativa). En los 8 restantes el cuadro clínico-epidemiológico fue compatible con el diagnóstico de COVID-19, no se realizaron otras pruebas microbiológicas y se consideraron falsos negativos (FN) de la PCR.
De los 7 pacientes con Ag negativo/PCR positiva, un caso estaba asintomático y en el resto la duración de los síntomas osciló de 1 a 18días (mediana 4días). En 4 pacientes se dispuso de serología posterior positiva. Todos se consideraron FN del Ag.
Si consideramos criterios clínico-radiológicos, serológicos y PCR previas/posteriores para definir los casos COVID, la S, la E, el VPP y el VPN del Ag en pacientes sintomáticos fueron del 79,4%, del 95,7%, del 87,1% y del 92,8%.
Las discrepancias en los resultados podrían ser debidas a que las determinaciones Ag/PCR se realizaron en muestras diferentes (aunque obtenidas el mismo día) y a que ninguna de las dos técnicas tiene una S y una E del 100%, siendo, según el metaanálisis de Börger, la S para la PCR del 73,3% (IC95%: 68,1-78,0)4.
En nuestro centro se retiró la determinación de Ag ante los resultados discordantes con la PCR, las dificultades que suponía el tiempo limitado para su procesado y la necesidad de medio de transporte distinto al de la PCR que obligaba a tomar dos muestras. Estos inconvenientes tendrían que reconsiderarse tras estudios recientes: Porte et al.5 mantuvieron las muestras refrigeradas hasta 48h con resultados excelentes, con lo que la limitación del tiempo quedaría superada, y en otros estudios utilizaron medio de transporte universal para virus5,6 en vez del propuesto por el fabricante, con el consiguiente ahorro de material, tiempo e incomodidades para el paciente al no tener que obtener una segunda muestra para PCR.
Actualmente la WHO recomienda la PCR como técnica de elección para el diagnóstico de COVID-197, pero conocer el rendimiento, las ventajas y las limitaciones de pruebas aplicadas en diferentes momentos/muestras/entornos de la pandemia puede ayudar a desarrollar estrategias adaptadas a situaciones futuras. A tenor de nuestros resultados y de las últimas publicaciones, la determinación de Ag podría ser útil en pacientes sintomáticos.
- Performance of a Rapid SARS-CoV-2 Antigen Detection Assay in Symptomatic Children. Pediatrics, Sep 2021, 148 (3) e2021050832
Abbott BinaxNOW (un inmunoensayo de flujo lateral a pie de cama destinado a la detección cualitativa del antígeno de la proteína de la nucleocápside) está ampliamente disponible bajo la autorización de uso de emergencia de la Administración de Alimentos y Medicamentos de EE.UU. para la detección del coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2) en pacientes sintomáticos dentro de los 7 días del inicio de los síntomas.
La prueba no parece especialmente útil en niños de 7 a 20 años debido a su combinación subóptima de sensibilidad y especificidad. En los niños <7 años
aunque la especificidad de la prueba era subóptima, su alta sensibilidad podría
ser útil para descartar el COVID-19. Si nuestros hallazgos son confirmados por otros,
los niños <7 años con un resultado negativo de resultado negativo de BinaxNOW podrían volver a la guardería o al preescolar. Sin embargo, los resultados positivos tendrían que confirmarse con una prueba de PCR, dada la la alta tasa de falsos positivos de la prueba.
Las diferencias entre los resultados (con otros estudios en los que los test ag salen mejor parados) pueden ser debido a las diferencias en la interpretación de la prueba en los estudios anteriores (interpretaron la prueba de forma retrospectiva utilizando imágenes escaneadas, utilizaron 2 o más lectores, no se tuvieron en cuenta las bandas parciales). El diferente espectro de pacientes también podría haber influido en la precisión.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Mild SARS-CoV-2 Infections and Neutralizing Antibody Titers. Pediatrics, Sep 2021, 148 (3) e2021052173
ANTECEDENTES Pruebas recientes sugieren que los anticuerpos neutralizantes (nAbs) contra el síndrome respiratorio agudo severo por coronavirus 2 pueden persistir en el tiempo; sin embargo, los conocimientos relativos a los sujetos pediátricos son limitados.
MÉTODOS Se llevó a cabo un estudio observacional prospectivo en un solo centro sobre 57 grupos familiares de la enfermedad por coronavirus 2019, que incluía a niños en edad neonatal y pediátrica que acudían al Hospital Universitario de Padua (Italia). Para cada paciente, se recogieron muestras de sangre tanto para la cuantificación de nAbs mediante una prueba de neutralización por reducción de placas como para la detección de inmunoglobulina G y/o inmunoglobulina M de la proteína antinucleocápside.
RESULTADOS Se analizaron 283 muestras de sangre recogidas de 152 casos confirmados de enfermedad por coronavirus 2019 (82 padres y 70 hijos o hermanos mayores de una edad media de 8 años, rango intercuartil 4-13), que se presentaban asintomáticos o con enfermedad levemente sintomática. A pesar de la disminución de la inmunoglobulina G a lo largo del tiempo, se encontró que los nAbs persisten hasta los 7 u 8 meses en los niños, mientras que los adultos registraron una modesta tendencia a la disminución. Resulta interesante que los niños de <6 años y, en particular, los de <3 años, desarrollaron mayores niveles de nAbs de larga duración en comparación con los hermanos mayores y/o los adultos.
CONCLUSIONES Las infecciones leves y asintomáticas por coronavirus del síndrome respiratorio agudo severo 2 en grupos familiares provocaron mayores nAbs entre los niños.
- Maternal COVID-19 vaccine antibody response and passage into cord blood Obstet Gynecol 2021. https://doi.org/10.1097/AOG.0000000000004438
Pregunta. ¿Cuál es el momento de la respuesta de los anticuerpos maternos y su paso al bebé (sangre del cordón umbilical)?
Diseño. Serie de casos.
Lugar. New York-Presbyterian Hospital/Weill Cornell Medical Center, Nueva York.
Participantes. 122 mujeres embarazadas con sangre del cordón umbilical disponible en el momento del nacimiento que declararon haber recibido una o ambas vacunas COVID-19 basadas en ARNm y dieron a luz a un neonato único.
Intervención. Se realizaron pruebas semicuantitativas de anticuerpos contra el dominio de unión al receptor S en sueros clínicos sobrantes de la sangre periférica materna para identificar los anticuerpos montados contra la vacuna, pero que resultaron negativos para los anticuerpos contra el antígeno de la proteína de la nucleocápside (encontrados tras la infección por COVID-19).
Resultados. Anticuerpos pasivos contra COVID-19.
Resultados principales. En el momento del parto, 55 mujeres embarazadas habían recibido una dosis de la vacuna de ARNm y 67 habían recibido las dos dosis de la vacuna. Todas las mujeres (que habían recibido al menos 4 semanas después de la dosis de vacuna 1) y las muestras de sangre del cordón umbilical, excepto 1, tenían anticuerpos IgG detectables. El 54% y el 99% de las muestras de sangre del cordón umbilical tenían IgG detectables en las mujeres que recibieron sólo una dosis de la vacuna frente a las dos dosis, respectivamente. La detección más temprana de IgG en la madre y en la sangre del cordón umbilical fue 5 días y 16 días después de la primera dosis, respectivamente, y aumentó a lo largo de las siguientes semanas.
Conclusiones. Estos resultados arrojan luz sobre posibles estrategias de vacunación para las mujeres embarazadas.
Comentarios. Cuando las vacunas COVID-19 de ARNm recibieron la autorización de uso de emergencia, no se habían realizado estudios en el embarazo. Este importante estudio de Prabhu et al fue uno de los primeros en delinear los efectos del momento de la vacuna en los niveles de IgG materna y neonatal del SARS-CoV-2. Aunque las IgG maternas y neonatales pueden detectarse tan pronto como 1-2 semanas después de la dosis de la vacuna 1, más de la mitad de los neonatos no tienen IgG detectables hasta después de la dosis de la vacuna materna 2 y los títulos siguen aumentando con el tiempo desde la vacunación materna. Por lo tanto, para optimizar la protección inmunitaria neonatal, las dos dosis de la vacuna deben administrarse durante el embarazo antes del parto. Dado que todas las participantes en el estudio estaban en el tercer trimestre en el momento de la vacunación, se necesitan más datos para comprender los efectos de la administración de la vacuna en una fase más temprana del embarazo sobre la transferencia de IgG mediada por la placenta al neonato. En conjunto con otros trabajos recientes sobre la vacunación con COVID-19 en el embarazo,
Soler-Garcia, Aleix; Gamell, Anna; Santiago, Begoña; Monsonís, Manuel; Cobo-Vázquez, Elvira; Bustillo-Alonso, Matilde; Tagarro, Alfredo; Pérez-Gorricho, Beatriz; Espiau, María; Piqueras, Ana Isabel; Korta-Murua, José Javier; Rodríguez-Molino, Paula; Lobato, Zulema; Pérez-Porcuna, Tomàs; Tebruegge, Marc; Noguera-Julian, Antoni; for the QFT-Plus Study Group of the Spanish Pediatric TB Research Network (pTBred)‡‡‡‡ Less
The Pediatric Infectious Disease Journal. 40(9):e348-e351, September 2021.
En este estudio transversal de 284 niños y adolescentes con sospecha clínica o radiológica de tuberculosis en un país de baja endemia, la especificidad, sensibilidad, valor predictivo positivo y valor predictivo negativo del ensayo QuantiFERON-TB Gold Plus fueron del 91,5%, 87,3%, 86,4% y 91,2%, respectivamente. La especificidad fue mayor que la observada en las pruebas cutáneas de tuberculina realizadas simultáneamente, pero similar a la de los ensayos de liberación de interferón-gamma de la generación anterior
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
Objetivos: Evaluar el rendimiento de los ensayos de liberación de interferón-gamma (IGRA) en el diagnóstico diferencial entre Mycobacterium avium complex (MAC) y tuberculosis (TB) en niños afectados de linfadenitis submandibular/cervical subaguda/crónica.
Diseño del estudio: Estudio observacional multicéntrico en el que se comparan niños con linfadenitis por MAC confirmada microbiológicamente del estudio European NontuberculouS MycoBacterial Lymphadenitis in childrEn con niños con linfadenitis por TB de la base de datos de la Red Española para el Estudio de la TB Pediátrica.
Resultados: En total, se incluyeron 78 pacientes con MAC y 34 con linfadenitis tuberculosa. Entre los casos de MAC, 44 de 74 (59,5%) tuvieron resultados positivos en la prueba cutánea de la tuberculina (TST) en el punto de corte de 5 mm, en comparación con 32 de 33 (97%) casos de TB (p < 0,001); en el punto de corte de 10 mm los resultados de la TST fueron positivos en 23 de 74 (31,1%) frente a 26 de 31 (83,9%), respectivamente (p < 0,001). Los resultados de IGRA fueron positivos en sólo 1 de 32 (3,1%) pacientes con MAC que se habían sometido a la prueba IGRA, en comparación con 21 de 23 (91,3%) casos de TB (P < 0,001). La concordancia entre los resultados de la TST y el IGRA fue pobre en el MAC (23,3%; κ = 0,017), pero buena en los casos de TB (95,6%; κ = 0,646). Los IGRA tuvieron una especificidad del 96,9% (IC del 95%: 84,3%-99,8%), un valor predictivo positivo del 95,4% (IC del 95%: 78,2%-99,8%) y un valor predictivo negativo del 93,9% (IC del 95%: 80,4%-98,9%) para la linfadenitis tuberculosa.
Conclusiones: A diferencia de la TST, los IGRA tienen una alta especificidad, valor predictivo negativo y valor predictivo positivo para la linfadenitis tuberculosa en niños con linfadenopatía subaguda/crónica y, en consecuencia, pueden ayudar a discriminar entre la tuberculosis y la enfermedad MAC. Por lo tanto, los IGRA son herramientas útiles en el diagnóstico de los niños con linfadenopatía, en particular cuando los resultados del cultivo y la reacción en cadena de la polimerasa son negativos.·
·Ocular Manifestations of Multisystem Inflammatory Syndrome in Children with COVID-19. Arkan, Imran; Demir, Semra Tiryaki; Livan, Elif Hazal; Elçioglu, Mustafa Nuri Less
The Pediatric Infectious Disease Journal. 40(9):e356-e358, September 2021.
- Parental Beliefs, Logistical Challenges, and Improvement Opportunities for Vaccination among Children Ages 19-35 Months Experiencing Homelessness. J Pediatr . 2021 Sep;236:246-252. doi: 10.1016/j.jpeds.2021.04.029.
Examinar las creencias de los padres y los desafíos logísticos para la finalización de la vacunación en la primera infancia, así como las oportunidades para apoyar una mejor aceptación de la vacuna entre las familias que experimentan la falta de hogar.
Diseño del estudio. Se realizó una encuesta transversal entre febrero de 2018 y octubre de 2019 con padres de niños de 19 a 35 meses de edad que experimentan la falta de hogar. Los participantes fueron reclutados en 10 lugares que atienden a familias que experimentan la falta de hogar en Washington, DC y por referencia de otros participantes. Los registros de vacunación se obtuvieron de los proveedores de atención médica para determinar el estado actualizado (UTD) del niño con una serie combinada de 7 vacunas.
Resultados. De los 135 niños de los participantes, sólo 69 (51,1%) estaban al día. La mayoría de los participantes tenían al menos 1 preocupación sobre las vacunas infantiles y al menos 1 barrera logística para completar la vacunación (57% y 85,9%, respectivamente). Las barreras más frecuentes fueron conseguir una hora de cita conveniente (46,3%), recordar las citas (44,8%) y desplazarse a las citas (44,4%). Aunque sólo el 53,3% de los hijos de las participantes asistían a una guardería autorizada y sólo el 43,7% recibían prestaciones del Programa Especial de Nutrición Suplementaria para Mujeres, Bebés y Niños (WIC), el uso de cualquiera de estos programas que evalúan rutinariamente el estado de vacunación se asoció con una probabilidad ajustada más de 3 veces mayor de ser UTD (aOR 3,4, IC 95% 1,6-7,3, y aOR 3,1, IC 95% 1,4-6,5, respectivamente).
Conclusiones. Las barreras logísticas para acceder a los servicios de atención primaria son comunes entre los niños que experimentan la falta de hogar, lo que subraya la importancia de que los proveedores de atención médica ofrezcan vacunas en cada oportunidad. Los programas regulados por el gobierno son útiles para promover la vacunación, y debe fomentarse la inscripción porque muchos niños que experimentan la falta de hogar no pueden acceder a ellos.
- Traditional culture methods consistently overlook Kingella kingae osteoarticular infections. J Pediatr. 2021 Sep;236:331-332. doi: 10.1016/j.jpeds.2021.05.013
Al editor:
Yi et al informaron de que el Staphylococcus aureus era la etiología más común de las infecciones articulares y óseas pediátricas en 2 grandes hospitales estadounidenses.
Kingella kingae es una bacteria notoriamente fastidiosa, y los métodos de cultivo tradicionales empleados en el estudio son insensibles para detectar su presencia en los exudados articulares y óseos.3
Aunque este concepto fue ampliamente aceptado en el pasado, el creciente uso de pruebas sensibles de amplificación de ácidos nucleicos ha demostrado que Kingella kingae es el principal agente de las infecciones del sistema óseo en la población de 6 a 48 meses, causando entre el 30% y el 93% de los casos en este grupo de edad.
- Clinical epidemiology and outcomes of pediatric musculoskeletal infections. J Pediatr. 2021; https://doi.org/10.1016/jpeds.2021.03.028
Objetivos: Conocer la epidemiología de la osteomielitis hematógena aguda y la artritis séptica, incluyendo las características clínicas y demográficas, la microbiología, los enfoques de tratamiento, las complicaciones asociadas al tratamiento y los resultados.
Diseño del estudio: Estudio de cohorte retrospectivo de 453 niños con osteomielitis hematógena aguda y/o artritis séptica de 2009 a 2015.
Resultados: Entre los 453 pacientes, 218 (48%) tenían osteomielitis hematógena aguda, 132 (29%) tenían artritis séptica y 103 (23%) tenían osteomielitis hematógena aguda/artritis séptica concurrentes. El fracaso del tratamiento/la infección recurrente se produjo en 41 pacientes (9%). Los pacientes con osteomielitis hematógena aguda/artritis séptica concurrentes tuvieron estancias hospitalarias más prolongadas, una mayor duración de la terapia antibiótica y fueron más propensos a tener una bacteriemia prolongada y a requerir cuidados intensivos. Se identificó Staphylococcus aureus en 228 (51%) pacientes, de los cuales 114 (50%) eran S aureus resistentes a la meticilina. En comparación con la artritis séptica, la osteomielitis hematógena aguda y la osteomielitis hematógena aguda/artritis séptica concurrentes se asociaron con mayores probabilidades de fracaso del tratamiento (OR, 8,19; IC del 95%, 2,02-33,21 [p = 0,003]; y OR, 14,43; IC del 95%, 3,39-61,37 [p < 0,001], respectivamente). La necesidad de más de un procedimiento quirúrgico también se asoció con mayores probabilidades de fracaso del tratamiento (OR, 2,98; IC del 95%, 1,18-7,52; P = 0,021). El cambio temprano a la terapia antibiótica oral no se asoció con el fracaso del tratamiento (OR, 0,64; IC del 95%, 0,24-1,74; P = 0,386). La mayoría (73%) de las complicaciones del tratamiento atendidas médicamente se produjeron durante el tratamiento parenteral.
Conclusiones: Las infecciones musculoesqueléticas son infecciones pediátricas desafiantes. El S. aureus sigue siendo el patógeno más común, y el S. aureus resistente a la meticilina representa el 25% de todos los casos. La osteomielitis hematógena aguda/artritis séptica concurrente se asocia con una enfermedad más grave y peores resultados. Se produjeron menos complicaciones relacionadas con el tratamiento durante la terapia oral. La transición temprana a la terapia oral no se asoció con el fracaso del tratamiento.
- Antibiotic exposure during pregnancy and childhood asthma: a national birth cohort study investigating timing of exposure and mode of delivery (9 February, 2021) Archives of Disease in Childhood 2021;106:888-894.
Objetivo Investigar si la exposición a los antibióticos durante el embarazo estaba asociada con el asma infantil y si esta relación estaba condicionada por el momento de la exposición y el modo de parto.
Diseño Un estudio de cohortes que utilizó modelos de regresión logística multivariable ajustados por factores de confusión definidos a priori. Las mujeres embarazadas fueron reclutadas entre 1996 y 2002.
Entorno La cohorte nacional danesa de nacimientos.
Pacientes De los 96 832 niños de la cohorte, 32 651 niños fueron incluidos en la población del estudio.
Medida de resultado principal Asma infantil declarada por los padres a los 11 años.
Resultados Un total de 5.522 (17%) niños nacieron de madres expuestas a antibióticos durante el embarazo. En los análisis ajustados, los niños nacidos de madres expuestas tenían mayores probabilidades de padecer asma (OR 1,14; IC del 95%: 1,05 a 1,24). No hubo asociación con la exposición a antibióticos en el primer trimestre (OR 1,02; IC del 95%: 0,83 a 1,26), pero se observaron mayores probabilidades para la exposición a antibióticos en el segundo y tercer trimestre (OR 1,17; IC del 95%: 1,06 a 1,28), en comparación con los niños no expuestos. La asociación general entre los antibióticos durante el embarazo y el asma infantil sólo se observó en los niños nacidos por vía vaginal (OR 1,17; IC del 95%: 1,07 a 1,28), pero no en los niños nacidos por cesárea (cesárea programada: OR 0,95, IC del 95%: 0,66 a 1,37; cesárea de urgencia: OR 0,96, IC del 95%: 0,73 a 1,28). En los niños nacidos por vía vaginal expuestos, la probabilidad de que el asma infantil requiriera tratamiento durante el año anterior fue un 34% mayor (OR 1,34; IC del 95%: 1,21 a 1,49), en comparación con los niños nacidos por vía vaginal no expuestos.
Conclusiones La exposición a los antibióticos a mediados y finales del embarazo se asocia con una mayor probabilidad de asma infantil en los niños nacidos por vía vaginal. El modo de parto puede modificar la asociación.
- Estudio de sero-epidemiología de la infección por SARS-CoV-2 en profesionales sanitarios de un departamento sanitario Enferm Infecc Microbiol Clin. 2021;39:319-25
Estimar la prevalencia de anticuerpos IgG contra el SARS-CoV-2 en el personal sanitario (PSA) de un departamento de salud (DH).
Método. Estudio de prevalencia. Se determinó la presencia de anticuerpos IgG contra el SARS-CoV-2 en el personal sanitario del departamento de salud. Se utilizaron pruebas de inmunoabsorción enzimática (ELISA). El trabajo de campo tuvo lugar del 24 de abril al 8 de mayo de 2020. Se recogió la edad, el sexo, la ocupación (médico, enfermera, etc.) y el área de trabajo (Atención Primaria, Urgencias, etc.). A continuación se calculó la prevalencia de anticuerpos IgG con su intervalo de confianza del 95% (IC95%). Para estudiar la asociación entre las características del HCP y la presencia de IgG se utilizó el test de Chi Cuadrado, y para estudiar la magnitud de la asociación se calculó la Odds Ratio (IC 95%).
Resultados. De los 4813 HCP en la HD, participaron 4179 (87,1%). De ellos, el 73,3% (3065) eran mujeres y el 26,7% (1114) hombres. La prevalencia global de anticuerpos IgG contra el SARS-CoV-2 fue del 6,6% (IC 95%: 5,8-7,3). Hubo diferencias estadísticamente significativas en función de la ocupación, desde el 8,7% (IC 95%: 6,9-10,6) en los médicos hasta el 3,2% (IC 95%: 1,0-8,0) en el personal no sanitario. Las demás características no se asociaron significativamente a la presencia de anticuerpos contra el SARS-CoV-2.
Conclusión. La frecuencia de infección por SARS-CoV-2 en el personal sanitario es similar a la estimada en la población general para las grandes ciudades españolas. Esto pone de manifiesto la eficacia del programa de control y prevención de la infección en este departamento sanitario dirigido al personal sanitario.
- Incidence of COVID-19 and Risk of Diabetic Ketoacidosis in New-Onset Type 1 Diabetes. Pediatrics, Sep 2021, 148 (3) e2021050856
OBJETIVOS Con este estudio, nuestro objetivo fue cuantificar el riesgo relativo (RR) de cetoacidosis diabética en el momento del diagnóstico de la diabetes de tipo 1 durante el año 2020 y evaluar si se asociaba con la incidencia regional de casos y muertes por coronavirus 2019 (COVID-19).
MÉTODOS Estudio de cohorte multicéntrico basado en datos del Registro de Seguimiento Prospectivo de la Diabetes de Alemania. El RR mensual de cetoacidosis en 2020 se estimó a partir de las tasas observadas y esperadas en 3238 niños con diabetes tipo 1 de nueva aparición. Las tasas esperadas se derivaron de los datos de 2000 a 2019 mediante un modelo de regresión logística multivariable de tendencia. La asociación entre la incidencia regional de COVID-19 y la tasa de cetoacidosis se investigó aplicando un modelo log-binomial de efectos mixtos a los datos semanales con Alemania dividida en 5 regiones.
RESULTADOS La frecuencia observada frente a la esperada de cetoacidosis diabética fue significativamente mayor de abril a septiembre y en diciembre (RRs medios ajustados, 1,48-1,96). Durante el primer semestre de 2020, cada aumento de la incidencia semanal regional de COVID-19 en 50 casos o 1 muerte por cada 100 000 habitantes se asoció con un aumento del RR de cetoacidosis diabética de 1,40 (intervalo de confianza del 95%, 1,10-1,77; P = 0,006) y 1,23 (1,14-1,32; P < 0,001), respectivamente. Esta asociación dejó de ser evidente durante el segundo semestre de 2020.
CONCLUSIONES Estos hallazgos sugieren que la gravedad local de la pandemia, más que las medidas de política sanitaria, parecen ser la principal razón del aumento de la cetoacidosis diabética y, por tanto, del retraso en el uso de la asistencia sanitaria durante la pandemia.
Pediatrics, Sep 2021, 148 (3) e2021050052
OBJETIVOS Identificar predictores independientes y derivar una puntuación de riesgo para la infección invasiva por el virus del herpes simple (VHS).
MÉTODOS En este estudio anidado de casos y controles de 23 centros, emparejamos a 149 lactantes con VHS con 1.340 controles; todos tenían ≤60 días de edad y el líquido cefalorraquídeo se obtuvo dentro de las 24 horas de la presentación o se les detectó el VHS. Los resultados primarios y secundarios fueron la infección invasiva (diseminada o del sistema nervioso central) o cualquier infección por VHS, respectivamente.
RESULTADOS De todos los lactantes incluidos, 90 (60,4%) tenían enfermedad invasiva y 59 (39,6%) tenían enfermedad de piel, ojos y boca. Los predictores asociados de forma independiente con el VHS invasivo incluían la edad más temprana (odds ratio ajustada [aOR]: 9,1 [intervalo de confianza (IC) del 95%: 3,4-24,5] <14 y 6,4 [IC del 95%: 2,3 a 17,8] 14-28 días, respectivamente, en comparación con >28 días), la prematuridad (aOR: 2,3, IC del 95%: 1,1 a 5,1), las convulsiones en casa (aOR: 6. 1, IC 95%: 2,3 a 16,4), aspecto enfermizo (aOR: 4,2, IC 95%: 2,0 a 8,4), temperatura de triaje anormal (aOR: 2,9, IC 95%: 1,6 a 5,3), erupción vesicular (aOR: 54. 8, IC del 95%: 16,6 a 180,9), trombocitopenia (aOR: 4,4, IC del 95%: 1,6 a 12,4) y pleocitosis del líquido cefalorraquídeo (aOR: 3,5, IC del 95%: 1,2 a 10,0). Estas variables se transformaron para obtener la puntuación de riesgo del VHS (rango de puntos 0-17). Los lactantes con VHS invasivo tenían una puntuación media más alta (6, rango intercuartil: 4-8) que los que no tenían VHS invasivo (3, rango intercuartil: 1,5-4), con un área bajo la curva para la enfermedad por VHS invasivo de 0,85 (IC del 95%: 0,80-0,91). Cuando se utilizó un punto de corte de ≥3, la puntuación de riesgo del VHS tuvo una sensibilidad del 95,6% (IC del 95%: 84,9% a 99,5%), una especificidad del 40,1% (IC del 95%: 36,8% a 43,6%), y una razón de probabilidad positiva de 1,60 (IC del 95%: 1,5 a 1,7) y una razón de probabilidad negativa de 0,11 (IC del 95%: 0,03 a 0,43).
- Congenital Syphilis Diagnosed Beyond the Neonatal Period in the United States: 2014–2018. Pediatrics, Sep 2021, 148 (3) e2020049080
ANTECEDENTES Y OBJETIVOS Durante 2014-2018, los casos de sífilis congénita (SC) reportados en los Estados Unidos aumentaron 183%, de 462 a 1306 casos. Revisamos los bebés diagnosticados con CS más allá del período neonatal (>28 días) durante este tiempo.
MÉTODOS Revisamos los datos de informes de casos de vigilancia para los bebés con CS entregados durante 2014-2018 e identificamos aquellos diagnosticados más allá del período neonatal con signos o síntomas informados. Describimos a estos lactantes e identificamos posibles oportunidades perdidas para realizar diagnósticos más tempranos.
RESULTADOS De los 3834 casos reportados de CS entregados durante 2014-2018, identificamos 67 bebés sintomáticos diagnosticados más allá del período neonatal. Entre aquellos con hallazgos reportados, el 67% tenía hallazgos de examen físico de CS, el 69% tenía radiografías anormales de huesos largos consistentes con CS, y el 36% tenía pruebas de sífilis reactiva en el líquido cefalorraquídeo. La mediana del título no treponémico en suero fue de 1:256 (rango: 1:1-1:2048). La mediana de edad en el momento del diagnóstico fue de 67 días (rango: 29-249 días). Entre las 66 madres incluidas, el 83% tuvo atención prenatal, el 26% tuvo un diagnóstico de sífilis durante el embarazo o en el parto, y el 42% no fue diagnosticado de sífilis hasta después del parto. Además, el 24% tenía un resultado inicial negativo y se seroconvirtió durante el embarazo.
CONCLUSIONES Los bebés con SC siguen sin ser diagnosticados al nacer y presentan síntomas después de la edad de 1 mes. Los pediatras pueden diagnosticar y tratar precozmente a los lactantes con SC siguiendo las directrices, revisando los registros maternos y confirmando el estado de sífilis de la madre, abogando por las pruebas maternas en el momento del parto y considerando el diagnóstico de SC, independientemente de los antecedentes maternos.
Pediatrics, Sep 2021, 148 (3) e2020049561
ANTECEDENTES El estreptococo del grupo B (EGB) es uno de los principales responsables de la sepsis neonatal en todo el mundo. La enfermedad por estreptococos del grupo B de aparición tardía (LOGBS) y sus factores de riesgo siguen siendo poco conocidos. Se ha descrito el aislamiento de EGB en la leche materna en casos de LOGBS. Esta posible asociación ha suscitado la preocupación de las madres y los médicos en cuanto a la seguridad de la lactancia materna. En este estudio, nos propusimos investigar si la exposición a la leche materna se asocia con un mayor riesgo de LOGBS.
MÉTODOS Se realizó un estudio de casos y controles de LOGBS a través de 4 redes de hospitales en Victoria, Australia, incluyendo los 2 principales centros pediátricos terciarios del estado, para evaluar 11 años de datos (2007-2017). Los casos se capturaron inicialmente de las bases de datos de microbiología y se recapturaron con la codificación de alta de la Clasificación Internacional de Enfermedades. Cada paciente de caso fue emparejado con 4 controles para evaluar el estado de alimentación. Los pacientes fueron emparejados por edad cronológica, gestación, estado de alta, sitio de reclutamiento y año calendario.
RESULTADOS Se identificaron 92 casos de LOGBS: 73 casos en la captura inicial y 76 casos en el análisis de recaptura. Los pacientes de los casos fueron emparejados con 368 controles: 4 controles por cada paciente. Setenta y dos pacientes estuvieron expuestos a la leche materna en el momento de la LOGBS (78,3%), en comparación con 274 controles (74,5%; odds ratio 1,2 [intervalo de confianza del 95%: 0,7-2,3]).
CONCLUSIONES La lactancia materna no se asoció con un mayor riesgo de LOGBS. La leche materna no debe analizarse para detectar el SGB durante un primer episodio de LOGBS.
- Maternal Vaccination and Infant Influenza and Pertussis. Pediatrics, Sep 2021, 148 (3) e2021051076
ANTECEDENTES Y OBJETIVOS Las enfermedades de la gripe y la tos ferina en los lactantes causan una considerable morbilidad y mortalidad en todo el mundo. Examinamos la eficacia de las vacunas maternas contra la gripe y la tos ferina para prevenir estas enfermedades en los bebés.
MÉTODOS Este estudio de cohorte inicial incluyó a mujeres cuyos embarazos terminaron entre el 1 de septiembre de 2015 y el 31 de diciembre de 2017, en Victoria, Australia. El estado de vacunación materna se obtuvo de la Colección de Datos Perinatales de Victoria y se vinculó a 5 conjuntos de datos para determinar los resultados de los bebés y la vacunación. El resultado primario de interés fue la enfermedad de influenza o tos ferina confirmada por laboratorio en bebés de <2 meses, de 2 a <6 meses y de <6 meses combinados. Los resultados secundarios incluyeron la hospitalización de los lactantes (presentación de emergencia o ingreso) y la muerte. Los cocientes de riesgo y los intervalos de confianza (IC) del 95% se estimaron mediante regresión de Poisson. La efectividad de la vacuna (EV) se estimó como (1 menos la razón de riesgo) x 100%.
RESULTADOS Entre las 186 962 mujeres embarazadas, 85 830 (45,9%) y 128 060 (68,5%) fueron vacunadas contra la gripe y la tos ferina, respectivamente. Hubo 175 y 51 lactantes con enfermedad de gripe y tos ferina confirmada por laboratorio, respectivamente. La EV de la gripe fue del 56,1% (IC 95%, 23,3% a 74,9%) para los lactantes de <2 meses y del 35,7% (2,2% a 57,7%) para los lactantes de 2 a <6 meses. La EV de la tos ferina fue del 80,1% (IC del 95%, 37,1% a 93,7%) para los lactantes de <2 meses y del 31,8% (IC del 95%, -39,1% a 66,6%) para los lactantes de 2 a <6 meses.
CONCLUSIONES Nuestro estudio proporciona pruebas de la eficacia directa de la vacunación materna contra la gripe y la tos ferina en la prevención de estas enfermedades en los lactantes de <2 meses. Los resultados refuerzan la importancia de la vacunación materna para prevenir estas enfermedades en los lactantes.
- Reducing Chest Radiographs in Bronchiolitis Through High-Reliability Interventions. Pediatrics, Sep 2021, 148 (3) e2020014597
ANTECEDENTES Y OBJETIVOS La bronquiolitis es una de las principales causas de hospitalización pediátrica en los Estados Unidos, lo que da lugar a una morbilidad significativa y al uso de recursos sanitarios. A pesar de las recomendaciones de la Academia Americana de Pediatría de no obtener radiografías de tórax (CXR) para la bronquiolitis, la variación en la atención continúa. Históricamente, las guías de práctica clínica y las campañas educativas han tenido un éxito desigual en la reducción del uso innecesario de la RXC. Nuestro objetivo era reducir el uso de la RX en los niños <2 años con un diagnóstico primario de bronquiolitis, independientemente de la disposición del servicio de urgencias (ED) o las condiciones preexistentes, del 42,1% a <15% de los encuentros para marzo de 2020.
MÉTODOS En 2012 se creó un equipo multidisciplinar en nuestra institución para estandarizar la atención a la bronquiolitis. Dado el éxito de las intervenciones de mayor fiabilidad en el asma, posteriormente se llevaron a cabo intervenciones similares que afectaban al flujo de trabajo con la bronquiolitis, a partir de 2017, mediante el uso de métodos científicos de mejora de la calidad. El resultado primario fue el porcentaje de encuentros de bronquiolitis con una CXR. La medida de equilibrio fue las visitas de retorno en un plazo de 72 horas al servicio de urgencias. Se utilizaron gráficos de control de procesos estadísticos para supervisar y analizar los datos obtenidos de un tablero de control creado internamente.
RESULTADOS De 2012 a 2020, nuestro hospital tuvo 12 120 encuentros de bronquiolitis. La línea de base previa a la implementación reveló una media de 42,1% para el uso de CXR. Las intervenciones de baja fiabilidad, como las campañas educativas, dieron lugar a efectos no sostenidos en el uso de CXR. Las intervenciones de mayor fiabilidad se asociaron con reducciones sostenidas hasta el 23,3% y el 18,9% en los últimos 4 años. No hubo cambios en las visitas de retorno a urgencias.
CONCLUSIONES El rediseño del flujo de trabajo de alta fiabilidad fue más eficaz para traducir las recomendaciones de la Academia Americana de Pediatría en una práctica sostenida que las campañas educativas.
- Deimplementation in Bronchiolitis: How Low Can We Go? Pediatrics, Sep 2021, 148 (3) e2021051697
Los puntos de referencia de la atención (ABC) proporcionan un objetivo para las iniciativas de desimplementación al definir un rendimiento alcanzable. Los ABC se han definido previamente para la bronquiolitis.1 No está claro, sin embargo, si estos ABC previamente definidos tienen una fecha de caducidad. ¿Son los ABC un punto de referencia estático o requieren modificaciones con el tiempo?
La bronquiolitis es un objetivo ideal para las iniciativas de desimplementación para reducir el uso de pruebas y tratamientos de bajo valor porque ninguna intervención mejora su curso.2,3 En este número de Pediatrics, Ralston et al4 examinan la evolución del ABC para la bronquiolitis a lo largo del tiempo utilizando datos del Sistema de Información de Salud Pediátrica (PHIS). Ralston et al4 calcularon tanto el ABC como las brechas de rendimiento para 6 pruebas y tratamientos no recomendados para 2 cohortes de pacientes diagnosticados con bronquiolitis: los evaluados en y dados de alta del departamento de emergencias (ED) y los admitidos como pacientes hospitalizados o en estado de observación. Se incluyeron niños evaluados entre 2006 y 2019 y se dividieron en 2 periodos de tiempo separados por la guía actualizada de bronquiolitis de la Academia Americana de Pediatría de 2014. En la cohorte de urgencias, encontraron mejoras en el ABC para la radiografía de tórax y el uso de broncodilatadores, mientras que, en la cohorte admitida, encontraron mejoras en el ABC para la radiografía de tórax, las pruebas virales y el uso de antibióticos. Los autores también descubrieron que las diferencias de rendimiento, definidas como la diferencia entre el punto de referencia y la mediana de rendimiento, eran mayores para las pruebas víricas y el uso de broncodilatadores en ambas cohortes. Las grandes diferencias de rendimiento demuestran que gran parte de la cohorte está muy por debajo de los resultados óptimos en estas dos medidas.
- Unraveling the Enigma of Neonatal Herpes: A Novel Tool for Assessing Risk of Infection. Pediatrics, Sep 2021, 148 (3) e2021051018
En octubre de 1939, el mundo estaba en llamas. La Alemania nazi había invadido Polonia el 1 de septiembre, y dos días más tarde Gran Bretaña y Francia declararon la guerra a Alemania. La guerra en el frente occidental estaba candente, pero, al menos al principio, todo estaba tranquilo en el frente oriental. Durante esos tumultuosos primeros meses de la Segunda Guerra Mundial, no estaba clara la participación de Rusia. El 1 de octubre de 1939, el primer ministro británico Winston Churchill pronunció una de sus citas más famosas durante una emisión de radio en la BBC: «No puedo pronosticarles la acción de Rusia. Es un acertijo, envuelto en un misterio, dentro de un enigma». Aunque obviamente es muy diferente de la guerra mundial, el virus del herpes simple (VHS) también es un acertijo, envuelto en un misterio, dentro de un enigma. El virus puede ser devastadoramente brutal para el cuerpo de un neonato que adquiere el virus en el momento del parto, pero también es excesivamente raro, ya que sólo se produce en 1 de cada 2 partos aproximadamente.1 Disponemos de potentes herramientas de pruebas moleculares que pueden identificar cantidades diminutas de ADN del VHS, tecnologías que han revolucionado nuestras capacidades de diagnóstico del VHS neonatal2 , pero que también pueden ser propensas a obtener resultados falsos positivos, dado lo comúnmente que el VHS-1 se desprende en la cavidad oral (incluso entre las personas que trabajan en …
- Why Can’t We Eradicate Congenital Syphilis?. Pediatrics, Sep 2021, 148 (3) e2021050449
Pediatrics, Sep 2021, 148 (3) e2021052644
En el número de este mes de Pediatrics, Marshall et al informan de una serie de casos que describen a siete varones de 14 a 19 años que desarrollaron una miocarditis sintomática tras la segunda dosis de la vacuna contra la enfermedad por coronavirus 2019 (COVID-19) de Pfizer-BioNTech.1 Los autores informan de que los síntomas comenzaron entre 2 y 4 días después de la segunda dosis y que los 7 pacientes experimentaron una rápida resolución de los síntomas. Esta serie de casos se publica en el contexto de otras notificaciones en los medios de comunicación de miocarditis en adultos jóvenes, en su mayoría varones, procedentes del ejército estadounidense y de Israel2, así como de un reciente aumento de las notificaciones de miocarditis tras vacunas contra el síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2) a la Administración de Alimentos y Medicamentos (FDA) y al Sistema de Notificación de Efectos Adversos por Vacunas (VAERS) de los Centros para el Control y la Prevención de Enfermedades (CDC). 3 Como tal, esta serie de casos ofrece información preliminar útil sobre los detalles clínicos y terapéuticos relativos a la miocarditis entre los adolescentes.
Pediatrics, Sep 2021, 148 (3) e2021052089
Un resultado positivo inesperado de la pandemia de la enfermedad por coronavirus de 2019 ha sido el marcado descenso de la enfermedad asociada a otros virus respiratorios, probablemente debido al uso generalizado de mascarillas y al distanciamiento social. El virus respiratorio sincitial (VRS) es un virus estacional que suele alcanzar su punto máximo en otoño y disminuir a principios de la primavera. En los Estados Unidos, el VRS es responsable de 57 000 hospitalizaciones y 500 000 visitas a los servicios de urgencias cada año entre los niños menores de 5 años.1 Los informes de todo el mundo han revelado una reducción de hasta el 98% en los casos de VRS durante la pandemia.2,3 Los estudios iniciales procedían de los países del hemisferio sur que estaban al comienzo de su temporada de otoño en marzo de 2020, cuando comenzó la pandemia.3 No estaba claro si la temporada de VRS de 2020-2021 seguiría reduciéndose notablemente o simplemente se retrasaría.
En un estudio reciente de Australia, los investigadores describieron un aumento del VRS cuando se relajaron las restricciones de distanciamiento físico. El número de casos de VRS comenzó a aumentar durante los meses de primavera y alcanzó su punto máximo en verano, en lugar de los típicos meses de otoño e invierno. Sus datos también revelan un pico y una infección mayores de lo esperado en niños de más edad.
- Symptomatic Acute Myocarditis in 7 Adolescents After Pfizer-BioNTech COVID-19 Vaccination. Pediatrics, Sep 2021, 148 (3) e2021052478
Los ensayos de vacunación contra el coronavirus 2019 (COVID-19) incluyeron un número limitado de niños, por lo que es posible que no hayan detectado acontecimientos adversos raros pero importantes en esta población. Informamos de 7 casos de miocarditis aguda o miopericarditis en adolescentes varones sanos que presentaron dolor torácico, todos ellos en los 4 días siguientes a la segunda dosis de la vacunación con COVID-19 de Pfizer-BioNTech. Cinco pacientes tenían fiebre en el momento de la presentación. El COVID-19 agudo se descartó en los 7 casos sobre la base de los resultados negativos de la prueba de reacción en cadena de la polimerasa de transcripción inversa del síndrome respiratorio agudo grave 2 en tiempo real de las muestras obtenidas mediante hisopos nasofaríngeos. Ninguno de los pacientes cumplía los criterios del síndrome inflamatorio multisistémico infantil. Seis de los 7 pacientes tenían resultados negativos en la prueba de anticuerpos contra la nucleocápside del síndrome respiratorio agudo severo 2, lo que sugiere que no había infección previa. Todos los pacientes tenían una troponina elevada. La resonancia magnética cardíaca reveló un realce tardío del gadolinio característico de la miocarditis. Los 7 pacientes resolvieron sus síntomas rápidamente. Tres pacientes fueron tratados únicamente con antiinflamatorios no esteroideos y 4 recibieron inmunoglobulina intravenosa y corticosteroides. En este informe, proporcionamos un resumen de la evolución clínica y la evaluación de cada adolescente. No se ha establecido ninguna relación causal entre la administración de la vacuna y la miocarditis. Se recomienda encarecidamente continuar con el seguimiento y la notificación al Sistema de Notificación de Eventos Adversos a las Vacunas de la Administración de Alimentos y Medicamentos de los Estados Unidos.
Pediatrics, Jul 2021, 148 (1) e2021051322
OBJETIVOS Describir la presentación clínica, la prevalencia y los resultados de la infección bacteriana grave (SBI) concurrente entre los bebés con mastitis.
MÉTODOS Dentro del Comité de Investigación Colaborativa de Medicina de Emergencia Pediátrica, 28 centros revisaron los registros de los lactantes de ≤90 días de edad con mastitis que fueron atendidos en el servicio de urgencias entre el 1 de enero de 2008 y el 31 de diciembre de 2017. Se resumieron los datos demográficos, clínicos, de laboratorio, de tratamiento y de resultados.
RESULTADOS Entre los 657 lactantes (mediana de edad de 21 días), 641 (98%) tenían buen aspecto, 138 (21%) tenían historia de fiebre en casa o en el servicio de urgencias, y 63 (10%) habían informado de inquietud o mala alimentación. Se recogieron cultivos de sangre, orina y líquido cefalorraquídeo en 581 (88%), 274 (42%) y 216 (33%) lactantes, respectivamente. Los patógenos crecieron en el 0,3% (intervalo de confianza [IC] del 95%: 0,04-1,2) de la sangre, el 1,1% (IC del 95%: 0,2-3,2) de la orina y el 0,4% (IC del 95%: 0,01-2,5) de los cultivos de líquido cefalorraquídeo. Se obtuvieron cultivos del lugar de la infección en 335 (51%) lactantes, y en el 77% (IC del 95%: 72-81) creció un patógeno, más comúnmente Staphylococcus aureus resistente a la meticilina (54%), seguido de S aureus sensible a la meticilina (29%) y S aureus no especificado (8%). Un total de 591 (90%) lactantes fueron ingresados en el hospital, y 22 (3,7%) en una UCI. En total, 10 (1,5% [IC 95%: 0,7-2,8]) tenían sepsis o shock, y 2 (0,3% [IC 95%: 0,04-1,1]) tenían celulitis grave o infección necrosante de tejidos blandos. Ninguno recibió vasopresores o intubación endotraqueal. No hubo ninguna muerte.
CONCLUSIONES En esta cohorte multicéntrica, la enfermedad localizada leve fue típica de la mastitis neonatal. El SBI y los resultados adversos fueron raros. Es probable que la evaluación de la LME no sea necesaria en la mayoría de los lactantes afebriles y de buen aspecto con mastitis.
- Children’s Drawings of Coronavirus. Pediatrics, Jul 2021, 148 (1) e2020047621

- Acute Respiratory Illnesses in Children in the SARS-CoV-2 Pandemic: Prospective Multicenter Study. Pediatrics, Aug 2021, 148 (2) e2021051462
OBJETIVOS Las intervenciones no farmacéuticas contra la enfermedad por coronavirus 2019 probablemente tengan un papel en la disminución de las enfermedades respiratorias agudas (ERA) virales. Nuestro objetivo es evaluar la frecuencia de las IRA por el virus respiratorio sincitial (VRS) y la gripe antes y durante la pandemia de la enfermedad por coronavirus de 2019.
MÉTODOS Este estudio fue una vigilancia prospectiva, multicéntrica y basada en la población de las IRA, que incluyó a los niños atendidos en los servicios de urgencias y en los entornos de hospitalización en 7 ciudades de EE.UU. por IRA. Se recogieron muestras respiratorias y se evaluaron mediante pruebas moleculares. Se utilizaron modelos lineales generalizados de efectos mixtos para evaluar la asociación entre la mitigación en la comunidad y el número de casos elegibles y la proporción de casos de VRS e influenza.
RESULTADOS En general, 45 759 niños fueron elegibles; 25 415 se inscribieron y se sometieron a pruebas; el 25% y el 14% fueron positivos para el VRS y la gripe, respectivamente. En 2020, observamos una disminución de los sujetos elegibles e inscritos en la IRA después de que se introdujeron las medidas de mitigación de la comunidad, con ninguna detección de VRS o gripe desde el 5 de abril de 2020 hasta el 30 de abril de 2020. En comparación con el período 2016-2019, hubo un promedio de 10,6 casos menos de ARI elegibles por semana por sitio y un 63,9% y un 45,8% menos de probabilidades de que los pacientes dieran positivo para el VRS y la influenza, respectivamente, durante el período de mitigación comunitaria de 2020. En todos los sitios, excepto en Seattle, las proporciones de pruebas positivas para el VRS y la gripe en el período de mitigación de la comunidad de 2020 fueron inferiores a las previstas.
CONCLUSIONES Entre marzo y abril de 2020, se observó un rápido descenso de los casos de IRA y de las proporciones de VRS e influenza en niños en 7 ciudades de EE.UU., que podría ser atribuible a las medidas de mitigación comunitaria contra el coronavirus del síndrome respiratorio agudo severo 2.
Lo que se sabe sobre este tema:
Aunque se han descrito disminuciones de las enfermedades respiratorias agudas (IRA) durante los periodos de mitigación comunitaria de la enfermedad por coronavirus 2019, se desconoce si dichas estrategias han disminuido los casos de IRA graves que requieren tratamiento en los servicios de urgencias y en el ámbito hospitalario.
Lo que añade este estudio:
En >25 000 niños inscritos prospectivamente de 7 ciudades estadounidenses geográficamente diversas, este estudio reveló menos casos de IRA y menores probabilidades de que los pacientes den positivo para el virus sincitial respiratorio y la gripe durante el período de mitigación de la enfermedad por coronavirus 2019 en comparación con 2016-2019.
- Evaluation and Management of Well-Appearing Febrile Infants 8 to 60 Days Old. Pediatrics, Aug 2021, 148 (2) e2021052228
Esta guía aborda la evaluación y el tratamiento de los lactantes a término, de 8 a 60 días de edad, con fiebre ≥38,0°C. Se señalan las exclusiones. Tras una revisión basada en la evidencia encargada por la Agency for Healthcare Research and Quality, una extensa y continua revisión adicional de la literatura, y datos complementarios de estudios publicados y revisados por pares proporcionados por investigadores activos, se derivaron 21 declaraciones de acción clave. Para cada declaración de acción clave, se evaluó la calidad de la evidencia y la relación beneficio-daño y se calificó para determinar la fuerza de las recomendaciones. Cuando sea apropiado, los valores y preferencias de los padres deben ser incorporados como parte de la toma de decisiones compartida. Para las pruebas diagnósticas, el comité ha intentado desarrollar las cifras necesarias para las pruebas, y para la administración de antimicrobianos, el comité proporcionó las cifras necesarias para el tratamiento. Tres algoritmos resumen las recomendaciones para lactantes de 8 a 21 días de edad, de 22 a 28 días de edad y de 29 a 60 días de edad. Las recomendaciones de esta guía no indican un curso de tratamiento exclusivo ni sirven como estándar de atención médica. Pueden ser apropiadas las variaciones, teniendo en cuenta las circunstancias individuales.
- Optimization of Antibiotic Prophylaxis Delivery for Pediatric Surgical Procedures. Pediatrics, Aug 2021, 148 (2) e2020001669
OBJETIVOS Optimizar el momento y la administración de antibióticos profilácticos en todas las cirugías realizadas en un único gran centro de atención terciaria pediátrica.
MÉTODOS Un equipo multidisciplinar de calidad quirúrgica llevó a cabo una iniciativa de mejora de la calidad desde julio de 2015 hasta diciembre de 2019 utilizando el método de resolución de problemas A3 para identificar y evaluar las intervenciones para la administración adecuada de antibióticos. La medida de resultado primaria fue el porcentaje de encuentros quirúrgicos para pacientes pediátricos con un tiempo apropiado de administración de antibióticos antes de la incisión quirúrgica. Las tasas de infección del sitio quirúrgico fueron el resultado secundario. La eficacia de la intervención se evaluó mediante el control estadístico del proceso.
RESULTADOS Durante el periodo del estudio se completaron un total de 32 192 casos quirúrgicos elegibles para pacientes pediátricos. Las barreras identificadas para la administración oportuna de antibióticos perioperatorios incluyeron la falta de pedido de antibióticos antes de la fecha de la cirugía y la falta de disponibilidad de antibióticos en el quirófano en el momento de la administración. Las intervenciones secuenciales resultantes incluyeron la actualización de las directrices institucionales para reflejar las opciones de antibióticos específicas del procedimiento y aclarar el momento de la administración para optimizar la farmacocinética, la creación de una orden de antibióticos de parada obligatoria dentro de las solicitudes de casos de la historia clínica electrónica, la optimización del flujo de trabajo de farmacia y enfermería, y la implementación de un temporizador automático de profilaxis antibiótica en la sala de operaciones. La administración de antibióticos profilácticos durante la ventana de tiempo recomendada antes de la incisión mejoró significativamente; el momento correcto se registró en el 38,6% de los casos antes de la intervención frente al 94,0% al final de la implantación de las intervenciones secuenciales (p < 0,001). Las tasas de infección del sitio quirúrgico se mantuvieron estables.
CONCLUSIONES Aquí demostramos la utilidad del esquema de resolución de problemas A3 para optimizar con éxito el tiempo y la administración de antibióticos profilácticos en el entorno quirúrgico para pacientes pediátricos mediante la implementación de intervenciones basadas en sistemas.
- Urine Trouble: Reducing Midstream Clean Catch Urine Contamination Among Children 3–17 Years Old. Pediatrics, Aug 2021, 148 (2) e2020049787
ANTECEDENTES Los niños, los cuidadores y los médicos suelen preferir la técnica de captación limpia del chorro medio al sondaje uretral para obtener cultivos de orina. Sin embargo, la contaminación es frecuente, lo que puede dar lugar a intervenciones médicas y costes innecesarios. Con esta iniciativa dirigida por los residentes, nos propusimos reducir la contaminación de los urocultivos pediátricos a medio chorro durante 6 meses.
MÉTODOS Se implementó una intervención agrupada en el servicio de urgencias, las unidades de hospitalización y las clínicas ambulatorias de nuestra institución. Las tasas de contaminación de referencia se recogieron de abril de 2016 a septiembre de 2017; la intervención se introdujo de octubre de 2017 a marzo de 2018 y se evaluó de abril de 2018 a septiembre de 2018. La sostenibilidad se midió de octubre de 2018 a septiembre de 2020. Las medidas de equilibrio incluyeron las tasas de repetición de cultivos de orina, cultivos positivos y cultivos contaminados por cateterismo uretral.
RESULTADOS Las tasas de contaminación de cultivos de orina de captura limpia a mitad de camino fueron del 45,3% antes de la intervención y del 30,9% después de la intervención, una disminución absoluta del 14,7% (intervalo de confianza del 95%: 8,0% a 21,5%). Antes y después de la intervención, las niñas y los pacientes de 16 a 17 años presentaron las tasas más elevadas de contaminación por capturas limpias en el flujo medio. Seis meses después de la intervención, la tasa de repetición de cultivos de orina disminuyó del 4,9% al 0,9%, sin que se produjeran cambios en los resultados positivos de los cultivos o en los cultivos contaminados por sondaje uretral. En los dos años siguientes, el impacto de la intervención disminuyó (tasa de contaminación en los 30 meses posteriores a la intervención: 38,4%, una disminución absoluta del 7,3% [intervalo de confianza del 95%: 2,9% a 11,6%]; tasa de repetición de cultivos de orina: 3.2%).
CONCLUSIONES Una intervención para mejorar la recogida de cultivos de orina de captura limpia a mitad de camino se asoció con una disminución clínicamente significativa de la contaminación. El impacto de la intervención dirigida por los residentes disminuyó con el tiempo.
Actualidad bibliográfica verano 2021
TOP ten
- Protocolo de manejo y atención a la enfermedad de Kawasaki. Sevilla: AETSA, Evaluación de Tecnologías Sanitarias; Madrid: Ministerio de Sanidad, 2021.
-
Prevalence and Antimicrobial Resistance of Bacteria in Children With Acute Otitis Media and Ear Discharge: A Systematic Review. The Pediatric Infectious Disease Journal. 40(8):756-762, August 2021.
Antecedentes: De los niños con otitis media aguda (OMA), entre el 15% y el 20% presentan una secreción auricular de inicio agudo debido a una perforación espontánea de la membrana timpánica (OMAd). El objetivo de esta revisión es cuantificar la prevalencia y el estado de la resistencia antimicrobiana (RAM) de las bacterias en los niños con OMAd en la era de la vacuna neumocócica conjugada (VPC).
Métodos: Se realizaron búsquedas sistemáticas en PubMed, EMBASE y Cochrane Library desde el inicio hasta el 7 de junio de 2019. Dos revisores extrajeron los datos relevantes y evaluaron el riesgo de sesgo de forma independiente. Se incluyeron todos los estudios ingleses que informaron sobre cualquier dato de prevalencia y/o AMR de aislados bacterianos del oído medio de niños con OMAd. El riesgo de sesgo se evaluó mediante la lista de verificación de evaluación crítica del Instituto Joanna Briggs.
Resultados: De 4088 registros únicos recuperados, se incluyeron 19 estudios (10.560 niños). La calidad general se consideró buena. Streptococcus pneumoniae (mediana 26,1%, rango 9,1%-47,9%), Haemophilus influenzae (mediana 18,8%, rango 3,9%-55,3%), Staphylococcus aureus (mediana 12,3%, rango 2,3%-34,9%) y Streptococcus pyogenes (mediana 11,8%, rango 1,0%-30,9%) fueron las bacterias más prevalentes. En el 76,0% (mediana, rango 48,7%-100,0%, 19 estudios, 1.429 niños) se identificó alguna bacteria. Los datos sobre RAM fueron escasos y se limitaron principalmente a S. pneumoniae . No se encontraron pruebas de un cambio claro en la prevalencia de las bacterias y la RAM a lo largo del tiempo.
Conclusiones: En los niños con OMA, S. pneumoniae y H. influenzae son las 2 bacterias predominantes, seguidas de S. aureus y S. pyogenes en la era post-VPC. Los datos sobre AMR son escasos y no se observan cambios claros a lo largo del tiempo. La vigilancia continua del perfil microbiológico de los niños con OMA está justificada para orientar la selección de antibióticos y evaluar el impacto del estado de la VCP de los niños.
- Infections and Chronic Diarrhea in Children. The Pediatric Infectious Disease Journal. 40(7):e255-e258, July 2021.
-
Uso racional de antibióticos en las faringoamigdalitis agudas. Rev Pediatr Aten Primaria. 2021;23:155-62.
Objetivo: evaluar si una intervención farmacéutica formativa permite mejorar la utilización de antibióticos en las faringoamigdalitis agudas (FAA) pediátricas.
Material y métodos: estudio de intervención antes-después. Se analizaron las prescripciones de antibióticos (J01) asociadas a los códigos CIAP faringitis-amigdalitis estreptocócica (FAE) (R72), faringitis aguda (R74) y amigdalitis aguda (R76) antes y después de una intervención farmacéutica formativa sobre pediatras de Atención Primaria (AP). Se calculó el porcentaje de prescripciones de antibióticos de primera elección (penicilina V, penicilina G o amoxicilina) asociadas al código CIAP R72 y CIAP R74-R76. La intervención farmacéutica consistió en un taller formativo y sesiones clínicas.
Resultados: la prescripción de antibióticos sistémicos disminuyó de forma significativa en el periodo posintervención respecto al preintervención (44,1% frente a 46,2% (p = 0,014)). Se observó un aumento significativo del porcentaje de prescripciones de antibióticos de primera elección asociadas al código CIAP R72 (84,3% frente a 57,6%; p <0,001) y una disminución de las prescripciones de amoxicilina/clavulánico (13,6% frente a 22,9%; p <0,001) y de azitromicina (1,0% frente a 11,3%; p <0,001) asociadas al código CIAP R72.
Conclusiones: las prescripciones de antibióticos de los pediatras de AP disminuyeron, optimizándose el uso de antibióticos de primera elección en las FAE.
· Letter: Phenoxymethylpenicillin or amoxicillin for paediatric tonsillopharyngitis: a case of head versus heart. Archives of Disease in Childhood 2021;106:830-831.
Existe un debate sobre la elección de los antibióticos y la justificación del tratamiento en la faringoamigdalitis bacteriana pediátrica. Para prevenir las posibles complicaciones de la infección por estreptococos del grupo A (GAS), que son poco frecuentes en los entornos desarrollados, el Instituto Nacional de Salud y Excelencia Asistencial (NICE) del Reino Unido recomienda tratar las presuntas infecciones por GAS con fenoximetilpenicilina (pen-V) durante 5-10 días, utilizando los criterios de FeverPAIN o Centor para identificar la etiología bacteriana.1
Mientras se actualizaban las directrices locales, nos pusimos en contacto con 153 de los 180 (85%) servicios de urgencias ingleses para establecer la práctica nacional. Aunque 137 (90%) unidades utilizan pen-V de primera línea, existen variaciones en el esquema de dosificación y en la indicación (tabla 1). Once unidades (7%) utilizan amoxicilina y cuatro (3%) ofrecen ambos. Para la racionalización de los antibióticos, el 50% de las unidades utilizó herramientas de decisión clínica (FeverPain/Centor), el 46% no utilizó ningún sistema y el 4% informó de que utilizaba pruebas rápidas de GAS.
· Short- Versus Prolonged-Duration Antibiotics for Outpatient Pneumonia in Children. J Pediatr. 2021 Jul;234:205-211.e1.doi: 10.1016/j.jpeds.2021.03.017.
Objetivo. Identificar patrones de práctica en la duración de los antibióticos prescritos para el tratamiento de niños ambulatorios con neumonía adquirida en la comunidad (NAC) y comparar la frecuencia de resultados clínicos adversos entre los niños a los que se les prescriben antibióticos de corta duración frente a los de duración prolongada.
Diseño del estudio. Se realizó un estudio de cohorte retrospectivo de 2010 a 2016 utilizando la base de datos de IBM Watson MarketScan Medicaid, una base de datos de reclamaciones de pacientes con seguro público de 11 estados. Incluimos a niños de 1 a 18 años con NAC ambulatoria que surtieron una prescripción de antibióticos orales (n = 121 846 encuentros). Se utilizó una regresión logística multivariable para determinar las asociaciones entre la duración de los antibióticos prescritos (5-9 días frente a 10-14 días) y las hospitalizaciones posteriores, las nuevas prescripciones de antibióticos y las visitas de cuidados intensivos. Los resultados se midieron durante los 14 días siguientes a la finalización del curso de antibióticos dispensado.
Resultados. La duración más frecuente de los antibióticos prescritos fue de 10 días (82,8% de las prescripciones), y el 10,5% de los pacientes recibió un tratamiento de corta duración. Durante el período de seguimiento, el 0,2% de los pacientes fueron hospitalizados, el 6,2% recibió una nueva prescripción de antibióticos y el 5,1% tuvo una visita de cuidados intensivos. En comparación con el grupo de duración prolongada, las ORa de hospitalización, nuevas prescripciones de antibióticos y visitas de cuidados agudos en el grupo de duración corta fueron 1,16 (IC del 95%: 0,80-1,66), 0,93 (IC del 95%: 0,85-1,01) y 1,06 (IC del 95%: 0,98-1,15), respectivamente.
Conclusiones. A la mayoría de los niños tratados por NAC como pacientes externos se les prescribe al menos 10 días de terapia antibiótica. Entre los pacientes pediátricos ambulatorios con NAC, no se encontraron diferencias significativas en las tasas de resultados clínicos adversos entre los pacientes a los que se les prescribieron antibióticos de corta y larga duración.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
Casos clínicos
· Primary Pyomyositis in Children is No More a Rare Condition: Presentation of 2 Clinical Cases. The Pediatric Infectious Disease Journal. 40(7):e276-e278, July 2021.
La piomiositis primaria es una infección muscular bacteriana que puede dar lugar a la formación de abscesos y a complicaciones graves. Aunque esta afección se ha considerado durante mucho tiempo «tropical» y rara, afectando sobre todo a pacientes inmunodeprimidos, los casos de piomiositis han aumentado recientemente de forma significativa entre los niños sanos de climas templados. Con estos 2 casos destacamos la importancia de un reconocimiento temprano de esta afección, que permita un tratamiento inmediato y reduzca las complicaciones.
· . Archives of Disease in Childhood 2021;106:630.
Un adolescente varón previamente sano se presentó con una historia de 2 semanas de hinchazón sensible en la ingle derecha, que no respondía a 7 días de amoxicilina-clavulanato. No había antecedentes de actividad sexual reciente. No recordaba ningún traumatismo, ni picaduras de insectos o garrapatas durante la práctica frecuente del ciclismo de montaña en un bosque local de Suiza. La exploración reveló una linfadenopatía inguinal unilateral dolorosa (figura 1), correspondiente a un ganglio linfático hiperecoico en la ecografía (3×2×6 cm). El examen genital no presentaba ninguna novedad, pero el examen cutáneo exhaustivo reveló una pequeña lesión eritematosa indolente en el pie derecho (figura 2). Se detectó Francisella tularensis por PCR a partir del exudado de la úlcera y de las IgM (140 U/mL, normal <10 U/mL) e IgG (116 U/mL, normal <10 U/mL) específicas del suero (Virion\Serion, Würzburg, Alemania). Se diagnosticó una tularemia ulceroglandular. La paciente se recuperó tras un tratamiento de 14 días con doxiciclina.
· When Pneumonia Is Not Resolved with Antibiotics: The Incomplete Border Sign. J Pediatr. 2021 Jul;234:283-285. doi: 10.1016/j.jpeds.2021.01.042.
Un niño de 12 años ingresó en el servicio de urgencias con una historia de 2 semanas de dolor de espalda torácica derecha que empeoraba con la respiración y se acompañaba de fiebre baja (37,4 °C). No se observaron otros síntomas. No se informó de ningún traumatismo. Sus antecedentes y su historia familiar no eran destacables. La exploración física reveló una disminución de los ruidos respiratorios en el lóbulo inferior derecho. No había decoloración de la piel ni hinchazón del pecho. Los glóbulos blancos y el recuento de neutrófilos estaban ligeramente elevados. Los reactantes de fase aguda y la prueba bioquímica eran normales. La radiografía de tórax reveló una opacidad pulmonar nodular inferior derecha con atenuación de tejidos blandos y sin broncograma aéreo ni cavitación. No se observaba el signo de Silhoutte con estructuras mediastínicas y pulmonares, lo que sugería que la lesión se localizaba en la parte posterior (Figura 1).
· . Archives of Disease in Childhood 2021;106:652.
Un niño de 8 años, previamente sano y totalmente inmunizado, ingresó en un hospital pediátrico de tercer nivel con una historia de 5 días de fiebre, erupción papular y artralgia migratoria que afectaba a la muñeca izquierda, el hombro derecho y ambos tobillos. Al sexto día de la enfermedad, se observó una erupción petequial con vesículas grises planas dispersas en las manos y los pies, incluidas las palmas y las plantas, sin afectación de las mucosas (figura 1). En los análisis de sangre iniciales, presentaba una trombocitopenia (plaquetas 62×109/L), proteína C reactiva elevada (274 mg/L) y velocidad de sedimentación globular (45 mm/hora). Un hemocultivo dio positivo para un bacilo Gram-negativo en 24 horas, confirmado posteriormente como Streptobacillus moniliformis. Se utilizó ceftriaxona intravenosa (50 mg/kg una vez al día) y doxiciclina oral (50 mg dos veces al día) para tratar la infección. Dos semanas antes de la aparición de los síntomas, el niño había comprado una nueva rata como mascota. No había antecedentes de mordedura de rata; sin embargo, el paciente y su familia reconocieron que dejaba que se arrastrara sobre él como forma de juego.
· Unilateral Facial Paralysis. J Pediatr. 2021 Aug;235:293-295. doi: 10.1016/j.jpeds.2021.04.032.
Un niño de 4 años, previamente sano, acudió al servicio de urgencias con una historia de 5 días de caída facial progresiva del lado derecho. En la exploración física se observaba una paresia flácida completa del lado derecho en todas las distribuciones del nervio facial (Figura 1). En la otoscopia se observó que la paciente tenía estenosis del conducto auditivo externo derecho con tejido de aspecto papilomatoso de color carne que ocultaba la membrana timpánica. Una tomografía computarizada con contraste reveló una lesión destructiva de tejidos blandos que afectaba al conducto auditivo externo, al espacio del oído medio y a la trompa de Eustaquio proximal, con una erosión parcial del canal carotídeo. La exploración bajo anestesia mostró que la masa estaba erosionando la membrana timpánica y la biopsia confirmó el diagnóstico de rabdomiosarcoma embrionario (Figura 2).
· Neonatal Rash. J Pediatr. 2021 Aug;235:296-297. doi: 10.1016/j.jpeds.2021.04.017
Un niño varón nacido a término a las 40 semanas de gestación por parto vaginal espontáneo normal presentó al nacer una erupción cutánea generalizada, principalmente en la cara y que afectaba a las manos y los pies; se caracterizaba por bullas erosionadas y manchas con costras sobre un fondo eritematoso (Figura 1, Figura 2, Figura 3). La mucosa estaba limpia y el resto de la exploración física era normal. No se detectaron anomalías de laboratorio relevantes y los hemocultivos fueron negativos. El embarazo fue normal, salvo que durante el tercer trimestre la madre desarrolló una erupción cutánea pruriginosa recurrente. Dado que la madre tenía antecedentes familiares de lupus, sospechamos que se trataba de un lupus eritematoso neonatal. Este diagnóstico se excluyó debido a los resultados negativos de los anticuerpos antinucleares específicos en el recién nacido y la madre. Durante la hospitalización, el bebé no recibió tratamiento específico, la erupción remitió progresivamente y no desarrolló nuevas lesiones. Tras el parto, la madre fue diagnosticada de penfigoide gestacional. A los dos meses de seguimiento, la erupción cutánea del bebé desapareció por completo sin dejar secuelas.
· Secondary Syphilis Associated Nephrotic Syndrome. J Pediatr. 2021 Aug;235:297-298. doi: 10.1016/j.jpeds.2021.04.009.
Un joven de 17 años, previamente sano, presentó un malestar progresivo y un edema generalizado que había estado presente durante 2 semanas. El examen físico reveló erupciones violáceas difusas, no pruriginosas, de entre 3 y 7 mm de diámetro, que se extendían por el tronco y las extremidades, pero eran especialmente notables en las palmas de las manos y las plantas de los pies (Figura, A y B ). No había hepatoesplenomegalia ni ulceración oral, pero se observaba una linfadenopatía generalizada. La evaluación inicial de laboratorio reveló un recuento sanguíneo normal, nitrógeno ureico en sangre de 20 mg/dL (rango normal, 8-20 mg/dL), creatinina de 1,5 mg/dL (rango normal, 0,4-1,2 mg/dL), albúmina de 1,6 g/dL (rango normal, 3,5-5,0 g/dL) y colesterol de 300 mg/dL (rango normal, 130-200 mg/dL). La proteinuria intensa se confirmó por una pérdida diaria de proteínas de 4,5 g. La presentación indicaba un síndrome nefrótico con afectación sistémica; por lo tanto, se realizó una biopsia renal, y los hallazgos fueron consistentes con una nefropatía membranosa (Figura, C). Los estudios serológicos adicionales mostraron una prueba de reagina plasmática rápida positiva y una prueba de hemaglutinación del treponema pallidum con un título de 1:128 y 1:40 960, respectivamente.
· Kerion-Like Scalp Mycosis Caused by Candida kefyr. J Pediatr. 2021 Aug;235:298-300. doi: 10.1016/j.jpeds.2021.04.018.
Un niño sano de 3 años fue evaluado en nuestro servicio de urgencias por una placa asintomática en crecimiento en el cuero cabelludo que había aparecido 30 días antes. Los padres informaron de un traumatismo en la zona afectada y de la posterior aplicación tópica de kéfir casero con fines antiinflamatorios en la lesión excoriada del cuero cabelludo. La historia clínica anterior no era destacable. La exploración física reveló una placa alopécica redondeada, eritematosa, descamada y con costras, con un anillo periférico pardo en el cuero cabelludo (Figura 1, A), con aumento de tamaño de los ganglios linfáticos regionales. La evaluación dermatoscópica (Figura 1, B) reveló eritema, escamas, costras y vasos punteados, sin anomalías significativas en el tallo del pelo (puntos negros, pelo en sacacorchos, en zig-zag, en forma de código de barras o en forma de coma). Se inició un tratamiento empírico con griseofulvina (10 mg/kg/día), que se cambió a fluconazol (6 mg/kg/día) después de 5 días, basándose en el cultivo, que reveló numerosas colonias de …
Para profundizar
· Giardiasis Outbreaks—United States, 2012–2017. The Pediatric Infectious Disease Journal. 40(7):662, July 2021.
New Approach to the Surveillance of Pediatric Infectious Diseases From Ambulatory Pediatricians in the Digital Era. The Pediatric Infectious Disease Journal. 40(7):674-680, July 2021.
Antecedentes: Muchas redes ambulatorias de varios países han establecido sistemas de vigilancia sindrómica para detectar brotes de diferentes enfermedades. Aquí describimos una nueva red de Investigación Pediátrica y Ambulatoria en Enfermedades Infecciosas que combinó la extracción automática de datos de los ordenadores de los pediatras de atención primaria.
Métodos: Los pediatras que utilizaron el mismo software, AxiSanté 5-Infansoft para las historias clínicas electrónicas, recibieron una formación especial en enfermedades infecciosas, y se les animó a cumplir con las recomendaciones de los tratamientos franceses, el uso de las pruebas en los puntos de atención y las pautas de vacunación. Los diagnósticos de enfermedades infecciosas en niños <16 años en los registros activaron la extracción automática de datos de los registros completos. Se desarrolló un proceso de control de calidad y validación externa.
Resultados: Desde septiembre de 2017 hasta febrero de 2020, 107 pediatras inscribieron a 57.806 niños (edad media de 2,9 ± 2,6 años en el momento del diagnóstico) con al menos un diagnóstico de enfermedad infecciosa entre los seguidos por la red. Entre los 118.193 diagnósticos, los más frecuentes fueron otitis media aguda (n = 44.924, 38,0%), faringoamigdalitis (n = 13.334, 11,3%), gastroenteritis (n = 12.367, 10,5%), gripe (n = 11.062, 9,4%), bronquiolitis (n = 10.531, 8,9%), infecciones enterovirales (n = 8474, 7,2%) y varicela (n = 6857, 5,8%). Se realizó una prueba de diagnóstico rápido en el 84,7% de los casos de faringoamigdalitis y fue positiva en el 44%. Se siguieron estrictamente las recomendaciones antibióticas de las guías francesas: la amoxicilina fue el antibiótico más prescrito y se trataron menos del 10% de las presuntas infecciones víricas.
Conclusiones: Esta red «a medida» creada con controles de calidad y validación externa representa un nuevo enfoque para la vigilancia de las enfermedades infecciosas pediátricas en la era digital y podría optimizar en gran medida las prácticas pediátricas.
· Invasive Group A Streptococcus Infection in Children in Central Israel in 2012–2019. The Pediatric Infectious Disease Journal. 40(7):612-616, July 2021
Antecedentes: El estreptococo del grupo A puede causar una enfermedad grave y a veces mortal en los niños. En los últimos años se ha producido un aumento de la infección invasiva por estreptococos del grupo A (iGASi) por razones poco claras. Este estudio intentó describir la epidemiología, las características clínicas y demográficas y los resultados asociados a la iGASi en niños hospitalizados en el centro de Israel.
Métodos: Analizamos retrospectivamente los registros médicos de niños <18 años dados de alta con un diagnóstico de iGASi entre enero de 2012 y diciembre de 2019. Se recuperaron los datos clínicos, de laboratorio y microbiológicos, y el estado de inmunización. Los pacientes se dividieron en grupos graves y no graves en función de su presentación clínica. El tipo de emm se determinó en el centro nacional de referencia.
Resultados: Se identificaron 167 pacientes con 206 cultivos positivos para el estreptococo del grupo A. Las hospitalizaciones por iGASi aumentaron de 701 a 958 por cada 100.000 ingresos entre 2012-2015 y 2016-2019, respectivamente, lo que representa un aumento del 37%. La mayoría de los aislamientos provenían del sistema otorrinolaringológico, seguido de la sangre, los tejidos blandos profundos y los sitios respiratorios. La mastoiditis no complicada fue el diagnóstico más común, seguido de la bacteriemia. La neumonía fue el principal diagnóstico en el grupo grave (39,4%).
Conclusiones: Los ingresos por iGASi en niños <18 años han aumentado en los últimos 8 años. Deberían realizarse sistemas de vigilancia y estudios prospectivos para ampliar nuestro conocimiento de la epidemiología de la iGASi en niños, evaluar mejor la patogénesis y los factores de riesgo específicos y controlar los cambios en la distribución de los tipos de emm.
Kingella kingae Displaced S. aureus as the Most Common Cause of Acute Septic Arthritis in Children of All Ages.The Pediatric Infectious Disease Journal. 40(7):623-627, July 2021.
Antecedentes: La artritis séptica aguda (AS) sigue siendo un reto con una importante morbilidad a nivel mundial. En los últimos años ha aparecido Kingella kingae y los regímenes de tratamiento se han acortado. Nuestro objetivo es analizar las tendencias en la etiología y el tratamiento de la AS e identificar los factores de riesgo de las complicaciones.
Métodos: Estudio longitudinal observacional, en un solo centro, de niños (<18 años) con SA ingresados en un hospital pediátrico de atención terciaria, desde 2003 hasta 2018, en 2 cohortes, antes y después de la implementación de los ensayos de amplificación de ácidos nucleicos (2014). Se obtuvieron datos clínicos, de tratamiento y de progresión de la enfermedad.
Resultados: Se identificaron 247 niños, con una incidencia media anual de 24,9/100.000, 57,9% varones con una mediana de edad de 2 (1-6) años. En los últimos 5 años, se observó un aumento de 1,7 veces en la incidencia anual, una edad mediana más baja en el momento del diagnóstico y un mejor rendimiento microbiológico (49%). K. kingae se convirtió en la bacteria más frecuente (51,9%), seguida de MSSA (19,2%) y S. pyogenes (9,6%). Los niños fueron tratados con mayor frecuencia durante menos días por vía intravenosa (10,7 frente a 13,2 días, p = 0,01) pero tuvieron más complicaciones (20,6% frente a 11,4%, p = 0,049) con una tasa de secuelas similar (3,7%). Los factores de riesgo para las complicaciones fueron la proteína C reactiva ≥80 mg/L y la infección por Staphylococcus aureus, y para las secuelas a los 6 meses, la edad ≥4 años y la PCR ≥ 80 mg/L.
Conclusiones: El presente estudio confirma que K. kingae fue el organismo causante más frecuente de la AS aguda. Hubo una tendencia, aunque pequeña, a la disminución de la duración de los antibióticos. Los niños mayores con parámetros inflamatorios elevados podrían tener mayor riesgo de secuelas
· Clinical Epidemiology and Outcomes of Pediatric Musculoskeletal Infections. J Pediatr. 2021 Jul;234:236-244.e2.doi: 10.1016/j.jpeds.2021.03.028.
Objetivos. Conocer la epidemiología de la osteomielitis hematógena aguda y la artritis séptica, incluyendo las características clínicas y demográficas, la microbiología, los enfoques de tratamiento, las complicaciones asociadas al tratamiento y los resultados.
Diseño del estudio. Estudio de cohorte retrospectivo de 453 niños con osteomielitis hematógena aguda y/o artritis séptica de 2009 a 2015.
Resultados. Entre los 453 pacientes, 218 (48%) tenían osteomielitis hematógena aguda, 132 (29%) tenían artritis séptica y 103 (23%) tenían osteomielitis hematógena aguda/artritis séptica concurrentes. El fracaso del tratamiento/la infección recurrente se produjo en 41 pacientes (9%). Los pacientes con osteomielitis hematógena aguda/artritis séptica concurrentes tuvieron estancias hospitalarias más prolongadas, una mayor duración de la terapia antibiótica y fueron más propensos a tener una bacteriemia prolongada y a requerir cuidados intensivos. Se identificó Staphylococcus aureus en 228 (51%) pacientes, de los cuales 114 (50%) eran S aureus resistentes a la meticilina. En comparación con la artritis séptica, la osteomielitis hematógena aguda y la osteomielitis hematógena aguda/artritis séptica concurrentes se asociaron con mayores probabilidades de fracaso del tratamiento (OR, 8,19; IC del 95%, 2,02-33,21 [p = 0,003]; y OR, 14,43; IC del 95%, 3,39-61,37 [p < 0,001], respectivamente). La necesidad de más de un procedimiento quirúrgico también se asoció con mayores probabilidades de fracaso del tratamiento (OR, 2,98; IC del 95%, 1,18-7,52; P = 0,021). El cambio temprano a la terapia antibiótica oral no se asoció con el fracaso del tratamiento (OR, 0,64; IC del 95%, 0,24-1,74; P = 0,386). La mayoría (73%) de las complicaciones del tratamiento atendidas médicamente se produjeron durante la terapia parenteral.
Conclusiones. Las infecciones musculoesqueléticas son infecciones pediátricas difíciles. El S. aureus sigue siendo el patógeno más común, y el S. aureus resistente a la meticilina representa el 25% de todos los casos. La osteomielitis hematógena aguda/artritis séptica concurrente se asocia con una enfermedad más grave y peores resultados. Se produjeron menos complicaciones relacionadas con el tratamiento durante la terapia oral. La transición temprana a la terapia oral no se asoció con el fracaso del tratamiento.
-
A Retrospective Study of Tinea Capitis Management in General Pediatric Clinics and Pediatric Emergency Departments at 2 US Centers. J Pediatr. 2021 Jul;234:269-272.doi: 10.1016/j.jpeds.2021.03.051.
Examinamos las prácticas de tratamiento de la tiña de la cabeza en 2 centros académicos estadounidenses. La mayoría de los proveedores trataron la tinea capitis con el agente antifúngico oral griseofulvina y no obtuvieron un cultivo fúngico. Recomendamos tratamientos antifúngicos más recientes, como la terbinafina y el fluconazol, y la obtención de un cultivo fúngico para un tratamiento eficaz.
· High Rates of Antibiotic Nonsusceptibility in Gram-negative Urinary Tract Infection in Children With Risk Factors Occurring in the Preceding Month: Considerations for Choosing Empiric Treatment. The Pediatric Infectious Disease Journal. 40(7):639-644, July 2021.
Antecedentes: La elección de un tratamiento empírico para las infecciones del tracto urinario (ITU) requiere datos epidemiológicos sobre las tasas de no susceptibilidad a los antibióticos (ANS) y los factores de riesgo de ITU y ANS en el paciente individual. Se evaluó la SNA en la ITU adquirida en la comunidad, y su asociación con la exposición a factores de riesgo (tratamiento antibiótico previo, ITU y visita al hospital) <1 mes o 1-11 meses antes del actual episodio de ITU.
Métodos: Se trata de un estudio retrospectivo de cohortes. Se incluyeron niños <2 años con visitas al hospital y un urocultivo positivo obtenido <48 horas después del ingreso hospitalario cuyo cultivo arrojó bacterias Gram negativas durante los años 2015-2016.
Resultados: De los 744 episodios globales, el 80% fueron de Escherichia coli . Las tasas globales de SNA fueron del 66% para la ampicilina; del 27% al 29% para la amoxicilina/ácido clavulánico, las cefalosporinas (que indican betalactamasas de espectro extendido) y el trimetoprim-sulfametoxazol; el 14% para la nitrofurantoína; del 5% al 6% para la gentamicina, la ciprofloxacina y la piperacilina/tazobactam; y <1% para el meropenem y la amikacina. Las mayores tasas de SNA se asociaron a la etnia beduina (frente a la judía), a la exposición a factores de riesgo <1 mes y, en menor medida, durante los 1-11 meses anteriores al episodio de ITU estudiado. En los episodios con factores de riesgo <1 mes, las tasas de SNA fueron del 81% para la ampicilina; del 47% al 58% para la amoxicilina/ácido clavulánico, las cefalosporinas y el trimetoprim-sulfametoxazol; del 19% para la nitrofurantoína; del 12% al 23% para la gentamicina, la ciprofloxacina y la piperacilina/tazobactam; y del 2% para el meropenem y la amikacina.
Conclusiones: El tratamiento antibiótico previo, el ingreso hospitalario y la ITU, especialmente <1 mes antes del episodio actual, y la etnia beduina, se asociaron con altas tasas de SNA. Estos resultados son importantes y pueden ayudar al médico tratante a elegir un tratamiento empírico adecuado para la ITU.
· Febrile young infants with abnormal urine dipstick at low risk of invasive bacterial infection. Archives of Disease in Childhood 2021;106:758-763.
Objetivos Desarrollar y validar una regla de predicción para identificar a los lactantes febriles de ≤90 días de edad con una tira reactiva de orina anormal con bajo riesgo de infecciones bacterianas invasivas (IBI, bacteriemia o meningitis bacteriana).
Diseño Estudio ambispectivo y multicéntrico.
Entorno El conjunto de derivación en un único servicio de urgencias pediátricas (SU) entre 2003 y 2017. El conjunto de validación en 21 urgencias europeas entre diciembre de 2017 y noviembre de 2019.
Pacientes Dos conjuntos de lactantes febriles de buena apariencia de edad ≤90 días con un dipstick de orina anormal (ya sea esterasa leucocitaria y/o prueba de nitrito positiva).
Resultado principal Prevalencia de IBI en lactantes de bajo riesgo según la puntuación RISeuP.
Resultados Se incluyeron 662 lactantes en el conjunto de derivación (tasa de IBI: 5,2%). Tras una regresión logística, desarrollamos una puntuación (puntuación RISeuP) que incluía la edad (≤15 días de vida), la procalcitonina sérica (≥0,6 ng/mL) y la proteína C reactiva (≥20 mg/L) como factores de riesgo. La ausencia de cualquier factor de riesgo tuvo una sensibilidad del 96,0% (IC del 95%: 80,5% a 99,3%), un valor predictivo negativo del 99,4% (IC del 95%: 96,4% a 99,9%) y una especificidad del 32,9% (IC del 95%: 28,8% a 37,3%) para descartar una IBI. Al aplicarla en los 449 lactantes del conjunto de validación (tasa de IBI del 4,9%), la sensibilidad, el valor predictivo negativo y la especificidad fueron del 100% (IC del 95%: 87,1% a 100%), del 100% (IC del 95%: 97,3% a 100%) y del 29,7% (IC del 95%: 25,8% a 33,8%), respectivamente.
Conclusión Esta regla de predicción identificó con precisión a los lactantes febriles de ≤90 días de edad con una tira reactiva de orina anormal con bajo riesgo de IBI. Esta puntuación puede utilizarse para guiar la toma de decisiones clínicas iniciales en estos pacientes, seleccionando a los lactantes adecuados para un tratamiento ambulatorio.
· . Archives of Disease in Childhood 2021;106:686
Te enfrentas a un lactante febril y enfermo (mayor de 29 días y menor de 60), y has identificado indicios fundados de que tiene una infección urinaria basándote en el análisis de orina y la microscopía de una muestra suprapúbica de orina. ¿Debería completar el análisis de la infección con una punción lumbar (PL) para descartar una meningitis bacteriana coexistente? Si no están bien, la mayoría de los clínicos completarán con la PL antes de iniciar los antibióticos. ¿Qué ocurre con los lactantes de buen aspecto con fiebre y evidencia de una infección del tracto urinario, deben someterse a una PL para descartar una meningitis? Burstein B et al [JAMA Network Open 2021;4:e214544. doi:10.1001/jamanetworkopen.2021.4544] han examinado las pruebas más recientes en una revisión sistemática y un metaanálisis. La mayoría de las guías publicadas para lactantes jóvenes febriles recomiendan la punción lumbar y el análisis del líquido cefalorraquídeo (LCR) sobre la base de un resultado positivo del análisis de orina para excluir la meningitis bacteriana como causa. El riesgo es bajo, ya que la prevalencia global de la meningitis bacteriana en este grupo de edad es de aproximadamente el 0,4%. Así que su pregunta era sencilla. En su revisión sistemática y meta-análisis examinaron 17 conjuntos de datos internacionales que incluían 25.374 niños. Examinaron MEDLINE y Embase se buscaron artículos publicados desde el 1 de enero de 2000 hasta el 25 de julio de 2018, con una limitación deliberada a los estudios recientes y luego una comprobación final en octubre de 2019. Se incluyeron los estudios que informaron sobre bebés febriles sanos, a término y con buena apariencia, de 29 a 60 días de edad, para los cuales se pudieron determinar los datos a nivel de paciente para los resultados del análisis de orina y el estado de la meningitis. El resultado primario fue la prevalencia de meningitis bacteriana probada por cultivo entre los lactantes con resultados positivos en los análisis de orina. El resultado secundario fue la prevalencia de meningitis bacteriana, definida por las pruebas de LCR o por los antecedentes sugestivos en el seguimiento clínico.
La prevalencia de meningitis probada por cultivo fue del 0,44% (IC del 95%, 0,25% a 0,78%) entre 2703 lactantes con resultados positivos de análisis de orina en comparación con el 0,50% (IC del 95%, 0,33% a 0,76%) entre 10 032 lactantes con resultados negativos de análisis de orina (OR, 0,74; IC del 95%, 0,39 a 1,38). La prevalencia de meningitis bacteriana fue del 0,25% (IC del 95%, 0,14% a 0,45%) entre 4.737 lactantes con estado de meningitis determinado por pruebas de LCR o seguimiento clínico y del 0,28% (IC del 95%, 0,21% a 0,36%) entre 20.637 lactantes con resultados de análisis de orina positivos y negativos (OR, 0,89; IC del 95%, 0,48 a 1,68).
La prevalencia conjunta de la meningitis bacteriana entre los lactantes con resultados de análisis de orina positivos osciló entre el 0,25% (por cultivos de líquido cefalorraquídeo (LCR) o definición clínica) y el 0,44% (sólo por cultivos de LCR). Las estimaciones de prevalencia no fueron más altas en comparación con los lactantes con resultados de análisis de orina negativos (0,28% por cultivos de LCR o definición clínica y 0,50% sólo por cultivos de LCR). Por lo tanto, la realización de pruebas invasivas de LCR en lactantes febriles de buen aspecto en el segundo mes de vida, basadas únicamente en un resultado positivo del análisis de orina, no está respaldada por ratios de riesgo diferenciales. Estos resultados sugieren que, en el caso de estos lactantes, la decisión de utilizar la PL no debe guiarse únicamente por los resultados del análisis de orina..
- Automated emergency department sepsis screening appears superior to manual screening. J Pediatr. 2021 Jul;234:286-288. doi: 10.1016/j.jpeds.2021.04.051
-
Comparison of Manual and Automated Sepsis Screening Tools in a Pediatric Emergency Department. Pediatrics 2021;147(2):e2020022590. https://doi.org/10.1542/peds.2020-022590
Pregunta. Entre los niños que acuden al servicio de urgencias (SU), ¿cuál es la precisión diagnóstica relativa del cribado de sepsis automatizado frente al manual, cada uno de ellos comparado con un patrón de referencia definido por las definiciones estándar de sepsis, el ingreso directo en la UCIP, el uso del conjunto de órdenes de sepsis del SU, o la muerte dentro de las 72 horas siguientes a la disposición del SU?
Sensibilidad de la herramienta de cribado de sepsis entre el momento de la llegada al SU y 24 horas después de la disposición del SU.
Resultados principales. Año 1, 14% de los ingresos en urgencias fueron cribados manualmente: sensibilidad, 64,6% (IC 95%, 54,2%-74,1%), ratio de probabilidad positiva, 7,2 (IC 95%, 6,2-8,5), ratio de probabilidad negativa 0,4 (IC 95%, 0,3-0,5). En el año 2, el 100% de los ingresos en urgencias se automatizaron: sensibilidad 84,6% (IC 95%, 77,4%-90,2%), cociente de probabilidad positivo 17,1 (IC 95%, 15,8-18,5), cociente de probabilidad negativo 0,2 (IC 95%, 0,1-0,2).
Conclusiones. El cribado automatizado de la sepsis, comparado con el manual, demostró una mayor sensibilidad.
- Outcomes of Patients with Sepsis in a Pediatric Emergency Department after Automated Sepsis Screening. J Pediatr. 2021 Aug;235:239-245.e4. doi: 10.1016/j.jpeds.2021.03.053
Objetivo. Determinar el efecto de una herramienta automatizada de cribado de sepsis sobre el tratamiento y los resultados de la sepsis grave en un servicio de urgencias pediátrico (SU).
Diseño del estudio. Estudio de cohorte retrospectivo de encuentros de pacientes con sepsis grave en un servicio de urgencias pediátrico con un alto volumen de casos de sepsis pediátrica durante un período de 2 años. El algoritmo de cribado de sepsis automatizado sustituyó a un cribado manual al cabo de 1 año del estudio. El resultado primario fue la proporción de pacientes tratados por sepsis durante su estancia en el servicio de urgencias. Los resultados secundarios fueron el tiempo transcurrido desde la llegada al servicio de urgencias hasta el primer antibiótico intravenoso y el primer bolo de fluido intravenoso, el volumen de fluido administrado en el servicio de urgencias, la mortalidad a 30 días, los días sin unidad de cuidados intensivos y los días sin hospitalización.
Resultados. En el año 1 del estudio, 8910 de 61 026 (14,6%) de los encuentros tuvieron un cribado manual de sepsis; 137 pacientes cumplieron los criterios de sepsis grave. En el año 2, el 100% de los 61 195 encuentros tenían un cribado automático de sepsis y hubo 136 casos de sepsis grave. Hubo una mayor proporción de pacientes con sepsis grave que tenían una neoplasia activa y un catéter venoso central permanente en el año 2. No hubo diferencias en la proporción de pacientes tratados por sepsis en el servicio de urgencias, en el tiempo hasta el primer antibiótico intravenoso o el primer bolo de fluido intravenoso, en el volumen de fluido administrado en el servicio de urgencias, en los días libres de hospitalización, en los días libres de unidad de cuidados intensivos o en la mortalidad a los 30 días tras la implementación del algoritmo de cribado automatizado.
Conclusiones. Un algoritmo de cribado automatizado de la sepsis introducido en un servicio de urgencias pediátrico académico con un alto volumen de casos de sepsis no condujo a mejoras en el tratamiento o los resultados de la sepsis grave en este estudio.
· Características clínico-epidemiológicas de la neumonía por Pneumocystis jirovecii en un hospital de tercer nivel en España. An Pediatr (Barc). 2021;95:4-10
La infección por VIH era el principal factor de riesgo para presentar neumonía por Pneumocystis jirovecii (NPJ). En la actualidad, las características clínico-epidemiológicas de la NPJ en niños han cambiado, existiendo pocos estudios en este sentido.
Métodos. Realizamos un estudio observacional retrospectivo en pacientes pediátricos diagnosticados de NPJ durante 17 años en un hospital de tercer nivel en España.
Resultados. Se recogió a 23 pacientes, de los que 11/23 (47,8%) presentaban enfermedad hematológica, 5/23 (21,7%) inmunodeficiencia primaria y 4/23 (17,4%) infección por VIH. Recibían profilaxis con trimetoprima-sulfametoxazol (TMP-SMX) 11/23 pacientes (47,8%). Todos recibieron tratamiento con TMP-SMX y 18/23 (78,3%), glucocorticoides sistémicos. Fallecieron 6/23 pacientes (26,1%), de los que 1/6 (16,7%) presentaba infección por VIH. En los pacientes no VIH con mayor leucocitosis, mayor retención de CO2 y mayor frecuencia cardíaca al inicio, se evidenció mayor mortalidad, diferencias no objetivadas en pacientes con VIH. No se encontraron diferencias en mortalidad en relación con el factor predisponente, empleo de TMP-SMX ni tratamiento con glucocorticoides.
Conclusiones. En la actualidad, los pacientes pediátricos con neoplasias hematológicas constituyen el principal grupo de riesgo de desarrollar NPJ en este grupo etario. No hemos encontrado diferencias de mortalidad entre pacientes con o sin infección por VIH como factor predisponente. Entre los pacientes no VIH la mortalidad fue mayor en aquellos que presentaron mayor leucocitosis, mayor retención de CO2 y mayor frecuencia cardíaca al inicio. No se objetivó mejor pronóstico en pacientes que recibían profilaxis con TMP-SMX previamente al desarrollo de la NPJ ni en los que recibieron glucocorticoides sistémicos como parte del tratamiento.
· Pneumococcal Conjugated Vaccines Decreased Acute Otitis Media Burden: A Population-Based Study in Israel. J Pediatr. 2021 Aug;235:233-238.e3. doi: 10.1016/j.jpeds.2021.04.025
Objetivo. Estudiar las tendencias temporales de la carga de otitis media aguda (OMA) por todas las causas mediante el cálculo de las tasas de incidencia de episodios de OMA y de casos de otitis media aguda recurrente (OMAr) en la población pediátrica altamente inmunizada durante los años anteriores y posteriores a la vacuna antineumocócica conjugada (VPC).
Diseño del estudio. En este estudio basado en la población, se identificaron los episodios de OMA y los casos de OMAr en los niños israelíes de 0 a 10 años asegurados por Clalit Health Services entre 2005 y 2018 mediante el uso de una plataforma de intercambio de datos. Debido a que una implementación casi consecutiva de PCV-7/PCV-13 ocurrió en un período de 1 año (2009/2010), comparamos las visitas de OMA antes (2005-julio de 2009) y después (agosto de 2009-2018) de la introducción de las PCV. Nos centramos en los niños menores de 2 años, que son la población objetivo de las PCV y están en la edad pico de la OMA.
Resultados. Se identificaron 805 389 episodios de OMA aportados por 270 137 niños. La mediana del número de episodios de OMA fue de 2 (IQR 1-4). Se observó una tendencia a la baja de las tasas de incidencia de episodios de OMA durante los años posteriores a la VPC en los niños menores de 9 años (P < 0,001). El mayor descenso (21%) se observó en los niños menores de 1 año, pasando de 807/1000 niños durante los años pre-PCV a 640/1000 durante los años post-PCV (P < 0,001). Se calculó una disminución media anual de ∼14/1000 episodios de OMA en los niños menores de 1 año (β = -13,39; IC del 95%: -16,25 a -10,53; P < 0,001). De los casos de OMAr, documentados en 84 237 (31,2%) niños, el 74% fueron en niños menores de 2 años, y el 55% en varones. El riesgo de desarrollar OMAr disminuyó significativamente durante los años posteriores a la VPC en los niños menores de 2 años (cociente de riesgo 0,893; IC del 95%: 0,878-0,908; p < 0,001).
Conclusiones. La carga de OMA disminuyó significativamente tras la introducción de las PCV en los niños altamente inmunizados.
· Stable Incidence of Invasive Pneumococcal Disease in Children in Northern France From 2014 Through 2018. The Pediatric Infectious Disease Journal. 40(7):688-693, July 2021
Antecedentes: La vacuna neumocócica conjugada 13 (PCV13) se recomienda en Francia desde junio de 2010. El objetivo de este estudio fue evaluar las tendencias en la incidencia de la enfermedad neumocócica invasiva (ENI) que resulta en la hospitalización de niños menores de 18 años, identificar el estado de vacunación de estos pacientes y analizar la evolución serotipica de los neumococos implicados en los distintos tipos de ENI.
Métodos: Este estudio retrospectivo multicéntrico revisó todos los ingresos de niños menores de 18 años por IPD desde 2014 hasta 2018 en todos los hospitales con una unidad pediátrica o neonatal en el norte de Francia. La integridad de los datos se obtuvo mediante el cotejo de 3 bases de datos independientes. Se calculó la incidencia de IPD que resultó en hospitalización por grupo de edad. El curso clínico y los tipos de vacunas y no vacunas se describieron en general y por el tipo de IPD.
Resultados: Se identificaron 130 casos de DPI: 51 con bacteriemia, 45 con meningitis, 28 con neumonía o pleuroneumonía y 6 con artritis. La incidencia de DPI osciló entre 2,4 y 3,0/100.000 en niños menores de 18 años (intervalos de confianza del 95%, 1,4-3,3 y 1,9-4,1, respectivamente), y entre 9,5 y 15,9/100.000 en niños menores de 2 años, sin diferencias significativas a lo largo del tiempo. Predominaron los tipos no vacunales (81%), principalmente el 24F, el 23B y el 10A. El serotipo 3 de la vacuna estuvo implicado en 10 casos de DPI, 2 de los cuales fueron en niños correctamente vacunados. Dos casos de DPI podrían haberse evitado con la vacunación. Las secuelas neurológicas afectaron al 26% de estos niños (62% de los que presentaron meningitis). Seis niños murieron a causa de la DPI (5%).
Conclusión: La incidencia de DPI con resultado de hospitalización se mantuvo estable en el norte de Francia durante el periodo de estudio, sin que se produjera un aumento significativo de los tipos no vacunales. Es necesario seguir vigilando para ajustar la estrategia de vacunación si es necesario.
Enterovirus-A71 Rhombencephalitis Outbreak in Catalonia: Characteristics, Management and Outcome. The Pediatric Infectious Disease Journal. 40(7):628-633, July 2021.
Antecedentes: Entre abril y junio de 2016, se detectó en Cataluña, España, un brote de rombencefalitis (RE) causado por el enterovirus (EV) A71, el primero documentado en Europa Occidental. Las características clínicas y el resultado de los pacientes con esta afección difieren de los reportados en los brotes ocurridos en el sudeste asiático.
Métodos: Estudio observacional y multicéntrico que analiza las características, el tratamiento y la evolución de los pacientes con rombencefalitis por EV-A71 diagnosticados en 6 hospitales de financiación pública del Instituto Catalán de la Salud. Se realizó una revisión de las características clínicas, el diagnóstico, el tratamiento y la evolución de estos pacientes.
Resultados: Sesenta y cuatro pacientes cumplían los criterios clínicos y virológicos de la rombencefalitis causada por EV-A71. Todos los pacientes presentaban síntomas sugestivos de enfermedad viral, principalmente fiebre, letargia, ataxia y temblor, con un 30% de enfermedad mano-pie-boca. Se administró inmunoglobulina intravenosa a 44/64 (69%) pacientes y metilprednisolona a 27/64 (42%). Seis pacientes (9%) requirieron ingreso en la unidad de cuidados intensivos pediátricos. Tres pacientes presentaron parálisis flácida aguda de una extremidad y otro tuvo una disfunción del sistema nervioso autónomo (SNA) con parada cardiorrespiratoria. La evolución de todos los pacientes (excepto el paciente con encefalopatía hipóxico-isquémica) fue buena, con resolución completa de los síntomas.
Conclusiones: Durante el brote de 2016, la rombencefalitis sin síntomas de SNA fue la forma de presentación predominante y la mayoría de los pacientes no mostraron enfermedad mano-pie-boca. Estos hallazgos contrastan con los de otras series de pacientes que informan de disfunción del SNA asociada (10%-15%) y enfermedad mano-pie-boca (60%-80%). La recuperación completa se produjo en casi todos los casos. A la luz del resultado favorable en los casos leves no tratados, las terapias para esta afección deberían reservarse para los pacientes con infección moderada-grave. La principal relevancia de este estudio es proporcionar información útil para establecer prioridades, enfoques de gestión y un uso adecuado de los recursos en futuros brotes de rombencefalitis asociados al EV-A71.
Retapamulin Activity Against Pediatric Strains of Mupirocin-resistant Methicillin-resistant Staphylococcus aureus. The Pediatric Infectious Disease Journal. 40(7):637-638, July 2021.
Se evaluó la actividad de la retapamulina contra 53 cepas obtenidas de un grupo de enfermedades pediátricas de Staphylococcus aureus resistente a la meticilina adquirida en la comunidad mediante microdilución en caldo. Todas las cepas fueron susceptibles a la retapamulina con concentraciones inhibitorias mínimas ≤ 0,5 μg/mL. El análisis de la secuencia de ADN de rplC y cfr identificó una variante de la cepa rplC que no demostró una susceptibilidad fenotípica reducida a la retapamulina. Estos resultados demuestran que la retapamulina puede ser una terapia alternativa útil para el S. aureus resistente a la meticilina adquirido en la comunidad, especialmente en brotes de enfermedad.
Tetanus, Diphtheria, Acellular Pertussis Vaccination During Pregnancy and Risk of Pertussis in the Newborn in Publicly and Privately Insured Mother-infant Pairs in the United States, The Pediatric Infectious Disease Journal. 40(7):681-687, July 2021.
Antecedentes: En los Estados Unidos, la circulación de la tos ferina persiste e infecta principalmente a bebés y niños, a pesar de las vacunaciones rutinarias. Para minimizar la morbilidad y mortalidad infantil de la enfermedad antes de la primera dosis de DTPa, el Comité Asesor sobre Prácticas de Inmunización recomienda la vacunación materna con Tdap en las semanas 27-36 del embarazo.
Métodos: Se analizaron cohortes de parejas madre-bebé en las bases de datos Medicaid Analytic eXtract (MAX) (2010-2014) e IBM MarketScan (2011-2015) para estimar la eficacia de la vacunación prenatal de Tdap en comparación con la no vacunación para prevenir la tos ferina infantil en los primeros 6 meses. Los cocientes de riesgos se estimaron con modelos de riesgos proporcionales de Cox y se ajustaron por posibles factores de confusión mediante pesos de probabilidad inversa. Se analizó el impacto del parto prematuro en el riesgo de tos ferina. Se agruparon los resultados de las dos bases de datos.
Resultados: En MarketScan, las mujeres recibieron la vacuna Tdap antes del parto en 114.067 (25,6%) de 445.638 embarazos y en MAX, 33.286 (4,8%) de 695.262 embarazos. Entre los embarazos con parto prematuro, sólo el 21,2% y el 3,8% en MarketScan y MAX habían sido vacunados. El riesgo de tos ferina en los recién nacidos a término no vacunados fue de 3,5 (MarketScan) y 17 (MAX) por cada 10.000; y en los prematuros, de 8,4 (MarketScan) y 19,8 (MAX) por cada 10.000. El cociente de riesgos combinado para la vacunación Tdap en cualquier momento antes del parto frente a la no vacunación fue de 0,64 [intervalo de confianza (IC) del 95%: 0,41-1,00]. El cociente de riesgos fue de 0,11 (IC del 95%: 0,03-0,36) para los prematuros y de 0,78 (IC del 95%: 0,48-1,29) para los niños a término vacunados antes de las 37 semanas. La incidencia de tos ferina fue mayor y el cociente de riesgos de protección más fuerte durante los brotes de tos ferina.
Conclusiones: La vacunación prenatal con Tdap reduce en un 36% el riesgo de infecciones por tos ferina en los primeros 6 meses de vida del bebé. La vacunación poco después de las 27 semanas de embarazo, antes de que comenzaran los partos, garantiza que la vacunación incluya a los nacidos prematuros, que son los que tienen mayor riesgo de tos ferina y se benefician especialmente de esta vacunación.
· Asociación entre variables indicadoras del nivel socioeconómico del lugar de residencia en Sevilla y la incidencia y frecuentación hospitalaria pediátrica por tosferina. Rev Pediatr Aten Primaria. 2021;23:e81-e92.
Introducción: el objetivo de este estudio es analizar la asociación entre nivel socioeconómico del lugar de residencia y la incidencia y frecuentación hospitalaria infantil por tosferina.
Material y método: estudio observacional, transversal, con dos unidades de observación de menores de 15 años residentes en Sevilla: 1) hospitalizaciones en los dos hospitales públicos de la ciudad por cualquier motivo (2013-2015): n = 7315; y 2) casos declarados confirmados de tosferina (2013-2017): n = 102. Las variables independientes fueron edad, sexo y residencia en zonas con necesidad de transformación social (ZNTS), en riesgo de pobreza (ZRP) y con educación insuficiente (EIZR). Las variables dependientes fueron hospitalizaciones y casos declarados confirmados de tosferina. Se realizaron análisis univariantes, bivariantes y multivariantes en la unidad Hospitalizaciones, mediante test χ2 y modelos de regresión logística, con el programa R. Se calcularon tasa y razón de incidencia por subdistritos en la unidad casos declarados.
Resultados: el 1,12% de las hospitalizaciones fue por tosferina (n = 82). Entre el 2,0 y el 2,4% de las hospitalizaciones por tosferina procedieron de los subdistritos más desfavorecidos, en comparación con el 0,8 y 0,9% del resto de la ciudad (p <0,001). Las odds ratios, ajustadas por edad y sexo, y sus intervalos de confianza del 95%, fueron: ZNTS = 2,76 (1,74-4,32), ZRP = 2,48 (1,47-4,04) y EIZR = 2,17 (1,38-3,39). La razón de incidencia también fue superior en las zonas más desfavorecidas (2,50, 1,99 y 2,01, respectivamente).
Conclusiones: el menor nivel socioeconómico de las áreas residenciales de Sevilla se asocia a la mayor frecuentación hospitalaria e incidencia de tosferina infantil.
· La Sentencia del Tribunal Europeo de Derechos Humanos en el asunto Vavřička contra Chequia: el valor jurídico de las vacunas. Rev Pediatr Aten Primaria. 2021;23:e99-e104.
La Sentencia del Tribunal Europeo de Derechos Humanos en el asunto Vavřička y otros contra la República Checa de 8 de abril de 2021 constituye el aval definitivo a la implementación de medidas de protección poblacionales frente a los riesgos de debilitamiento de la estrategia de inmunidad de grupo. Tales medidas pueden suponer, incluso, una injerencia en la integridad física y, por lo tanto, afectar el derecho al respeto de la vida privada de quienes se opongan a la vacunación de menores establecida en los correspondientes planes estatales. Son legítimos los objetivos de protección de la salud y los derechos de los demás, entre los que se incluyen los de quienes no pueden ser vacunados por motivos médicos. La vacunación cuenta con un respaldo muy consistente de las autoridades médicas pertinentes y representa la respuesta a la urgente necesidad social de proteger la salud pública e individual. La sentencia enfatiza que el interés superior de los menores debe primar en todas las decisiones que les afecten.
· Changes in Strength of Recommendation and Perceived Barriers to Human Papillomavirus Vaccination: Longitudinal Analysis of Primary Care Physicians, 2008-2018. J Pediatr. 2021 Jul;234:149-157.e3.doi: 10.1016/j.jpeds.2021.03.002
Objetivos. Evaluar entre los pediatras y los médicos de familia las prácticas de recomendación de la vacunación contra el virus del papiloma humano (VPH) para los jóvenes de 11 a 12 años de edad; informar sobre la negativa/el rechazo de los padres a la vacunación contra el VPH; e informar sobre los obstáculos a la vacunación contra el VPH que han cambiado con el tiempo.
Diseño del estudio. Se encuestaron redes representativas a nivel nacional de pediatras y médicos de familia en 2008, 2010, 2013-2014 y 2018. Las preguntas sobre la vacunación masculina no se hicieron en 2008; las preguntas sobre las barreras y el rechazo de la vacuna por parte de los padres no se hicieron en 2010.
Resultados. Las tasas de respuesta fueron del 80% en 2008 (680/848), del 72% en 2010 (609/842), del 70% en 2013-2014 (582/829) y del 65% en 2018 (588/908). La proporción de médicos que recomiendan encarecidamente la vacunación contra el VPH a los pacientes de 11 a 12 años de edad aumentó del 53% en 2008 al 79% en 2018 para las pacientes femeninas y del 48% en 2014 al 76% en 2018 para los pacientes masculinos (ambos P < 0,0001). La proporción de médicos que indicaron que ≥50% de los padres se negaron/ aplazaron la vacunación contra el VPH se mantuvo estable para los pacientes femeninos (24% en 2008 vs 22% en 2018, P = .40) y disminuyó para los pacientes masculinos (42% en 2014 vs 28% en 2018, P < .001). Las barreras de los médicos para proporcionar la vacunación contra el VPH fueron raras y disminuyeron con el tiempo. Un número creciente de médicos informó de las barreras percibidas por los padres de las preocupaciones de seguridad de la vacuna (5% «barrera importante» en 2008 vs 35% en 2018, P < .0001) y las preocupaciones morales / religiosas (5% en 2008 vs 25% en 2018, P < .0001).
Conclusiones. Entre 2008 y 2018, más médicos de atención primaria informaron que recomendaban la vacunación contra el VPH para adolescentes, menos barreras informadas y más médicos informaron que los padres tenían preocupaciones de seguridad de la vacuna o morales/religiosas.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
· Respiratory Virus Surveillance in Infants across Different Clinical Settings. J Pediatr. 2021 Jul;234:164-171.e2.doi: 10.1016/j.jpeds.2021.03.036.
Objetivos. El objetivo era evaluar la distribución, las presentaciones clínicas y la gravedad de los virus de las infecciones respiratorias agudas (IRA) comunes en los lactantes en 3 entornos clínicos.
Diseño del estudio. En un estudio prospectivo de vigilancia de virus, se inscribieron bebés menores de 1 año con fiebre y/o síntomas respiratorios de pacientes ambulatorios, departamentos de emergencia y entornos de hospitalización desde el 16 de diciembre de 2019 hasta el 30 de abril de 2020. Las características demográficas y clínicas se recopilaron a través de entrevistas con los padres/tutores, resúmenes de historias clínicas y encuestas de seguimiento. Se recogieron hisopos nasales y se analizaron en busca de virus utilizando la reacción en cadena de la polimerasa de transcripción inversa cuantitativa.
Resultados. Se inscribieron 366 lactantes y se analizaron los hisopos nasales de 360 (98%); la edad media era de 6,3 meses, y el 50% eran varones. A 295 (82%) se les detectó al menos un virus; los más frecuentes fueron el rinovirus/enterovirus (RV/EV; 42%), el virus respiratorio sincitial (RSV; 34%) y la gripe (15%). El VRS fue el virus más frecuentemente detectado en los entornos de hospitalización (63%) y del servicio de urgencias (37%), y el VR/EV fue el virus más frecuentemente detectado en el entorno ambulatorio (54%). Los lactantes positivos para el VRS tenían una media de edad más baja (4,9 meses) y eran más propensos a tener problemas respiratorios, y los lactantes positivos para el VR/VE eran menos propensos a tener problemas respiratorios. Los lactantes positivos a la gripe tenían una mediana de edad más alta (8 meses) y eran más propensos a presentar síntomas sistémicos. La infección por VRS y la menor edad se asociaron con mayores probabilidades de hospitalización en la regresión logística multivariable.
Conclusiones. En 3 entornos clínicos, y combinando la información virológica, del paciente y del sistema sanitario, nuestros resultados ponen de manifiesto la carga de las IRA virales entre los lactantes. En general, se detectaron con mayor frecuencia el VRS, el RV/EV y la gripe, siendo el VRS el de mayor gravedad.
The Magnitude of Interferon Gamma Release Assay Responses in Children With Household Tuberculosis Contact Is Associated With Tuberculosis Exposure and Disease Status. The Pediatric Infectious Disease Journal. 40(8):763-770, August 2021.
Antecedentes: Se desconoce la utilidad clínica de la magnitud del interferón gamma (IFNγ) en respuesta a antígenos micobacterianos. Se evaluó la asociación entre la respuesta cuantitativa de IFNγ y el grado de exposición a Mycobacterium tuberculosis, la infección y el estado de la enfermedad tuberculosa (TB) en niños.
Métodos: Completamos un análisis transversal de niños (≤15 años) expuestos a un adulto con TB confirmada bacteriológicamente, 2007-2012 en Ciudad del Cabo, Sudáfrica. Los valores de IFNγ se informaron como concentraciones y unidades formadoras de puntos para el QuantiFERON-TB Gold In-Tube (QFT-GIT) y T-SPOT.TB, respectivamente. Se utilizó una regresión lineal de efectos aleatorios para investigar la relación entre la puntuación de contacto con M. tuberculosis, el fenotipo clínico (enfermo de tuberculosis, infectado, no infectado) y la respuesta al IFNγ▪ como resultado, ajustado por las covariables pertinentes.
Resultados: Se analizaron los datos de 669 niños (edad media, 63 meses; rango intercuartil, 33-108 meses). Un aumento de 1 unidad en la puntuación de contacto con M. tuberculosis se asoció con un aumento de IFNγ de 0,60 unidades internacionales/mL (intervalo de confianza [IC] del 95%, 0,44-0,76 unidades internacionales/mL), y con recuentos de unidades formadoras de manchas de IFNγ de 2 (IC del 95%, 1-3). La respuesta de IFNγ fue significativamente menor entre los niños con infección por M. tuberculosis en comparación con los niños con enfermedad tuberculosa (β = -1,42; IC del 95%, -2,80 a -0,03) para el QFT-GIT, pero no para el T-SPOT.TB. Esta asociación fue más fuerte entre los niños de 2 a 5 años (β = -2,35 años; IC del 95%, -4,28 a -0,42 años) y ausente si son <2 años.
Conclusiones: La magnitud de la respuesta al IFNγ se correlacionó con el grado de exposición reciente a M. tuberculosis, medido mediante el QFT-GIT y el T-SPOT.TB, y se correlacionó con los fenotipos de tuberculosis clínicamente relevantes mediante el QFT-GIT. Los valores de IFNγ no sólo son útiles para estimar el riesgo de infección por M. tuberculosis, sino que también pueden apoyar el diagnóstico de la enfermedad tuberculosa en los niños.
- Screening tests for active pulmonary tuberculosis in children. Cochrane Database of Systematic Reviews 2021, Issue 6. Art. No.: CD013693. DOI: 10.1002/14651858.CD013693.pub2.
Objetivo: Determinar la exactitud de las pruebas de detección de la tuberculosis pulmonar activa en niños de grupos de alto riesgo, como los niños con VIH y los contactos cercanos de personas con tuberculosis.
Diecinueve estudios evaluaron las siguientes pruebas de detección: un síntoma (15 estudios, 10 097 participantes); más de un síntoma (12 estudios, 29 889 participantes); radiografía de tórax (diez estudios, 7146 participantes); y Xpert MTB/RIF (prueba rápida para el diagnóstico simultáneo de la tuberculosis y la resistencia a la rifampicina )(dos estudios, 787 participantes)
Se encontró que en los niños que están en contacto con la tuberculosis o con infección por el VIH, las pruebas de detección con el uso de los síntomas o la radiografía de tórax podrían ser útiles, pero esta revisión está limitada por problemas con el diseño de la prueba índice y el sesgo de incorporación en la prueba de referencia.
En el caso de la Xpert MTB/RIF, no se encontró evidencia suficiente sobre la exactitud del cribado.
Las evaluaciones prospectivas de las pruebas de detección de la tuberculosis en los niños ayudarán a aclarar su uso. Mientras tanto, las estrategias de cribado deben ser pragmáticas para abordar las persistentes lagunas en la prevención y la detección de los casos que existen en contextos con recursos limitados.
- Remdesivir for the treatment of COVID-19. Cochrane Database of Systematic Reviews 2021, Issue 8. Art. No.: CD014962. DOI: 10.1002/14651858.CD014962.
Se encontraron cinco estudios con 7452 personas hospitalizadas con covid-19. De ellos, 3886 personas recibieron remdesivir. La media de edad de los pacientes fue 59 años. Los estudios se realizaron en todo el mundo, principalmente en países de ingresos altos y medios.
Según la evidencia actualmente disponible, el remdesivir probablemente tiene poco o ningún efecto sobre la mortalidad por todas las causas hasta los 28 días en los adultos hospitalizados con infección por SRAS-CoV-2. No hay certeza acerca de los efectos del remdesivir en la mejoría y el empeoramiento clínico. No se dispuso de datos suficientes para examinar el efecto del remdesivir sobre la mortalidad en los subgrupos definidos por la asistencia respiratoria al inicio.
Los estudios futuros deben proporcionar datos adicionales sobre la eficacia y la seguridad del remdesivir para los desenlaces básicos definidos en la investigación de covid-19, especialmente en diferentes subgrupos poblacionales. Esto podría permitir establecer conclusiones más fiables sobre los efectos beneficiosos y perjudiciales potenciales del remdesivir en futuras actualizaciones de esta revisión. Debido al enfoque continuo de este trabajo, la revisión se actualizará periódicamente. OK
- Interventions for the treatment of persistent post-COVID-19 olfactory dysfunction. Cochrane Database of Systematic Reviews 2021, Issue 7. Art. No.: CD013876. DOI: 10.1002/14651858.CD013876.pub2.
La evidencia disponible sobre la eficacia y los efectos perjudiciales de los tratamientos para la disfunción olfativa persistente tras la infección por covid-19 es muy limitada. Sin embargo, se han identificado otros ensayos en curso sobre este tema. Puesto que esta es una revisión sistemática continua, se actualizarán los datos de manera regular a medida que se disponga de nuevos resultados.
Para esta (primera) versión de la revisión continua solo se identificó un estudio con un tamaño muestral pequeño, que evaluó los corticosteroides sistémicos y la irrigación nasal (corticosteroide/mucolítico/descongestivo intranasal). Sin embargo, existe mucha incertidumbre sobre los efectos beneficiosos y perjudiciales de esta intervención para tratar la disfunción olfativa persistente después de la covid-19.
Healthcare-associated Infections—Can We Do Better?.The Pediatric Infectious Disease Journal. 40(8):e305-e309, August 2021.
· . Archives of Disease in Childhood 2021;106:641-647.
Objetivos Desarrollar y validar de forma cruzada un modelo de predicción clínica multivariable para identificar infecciones bacterianas invasivas (IBI) e identificar grupos de pacientes que podrían beneficiarse de nuevos biomarcadores.
Diseño. Estudio observacional prospectivo.
Entorno. 12 departamentos de urgencias (ED) en 8 países europeos.
Pacientes Niños febriles de 0-18 años.
Principales medidas de resultado IBI, definidas como bacteriemia, meningitis e infección ósea/articular. Se derivó y se validó un modelo de IBI utilizando variables de la herramienta Feverkidstool (síntomas clínicos, proteína C reactiva), signos neurológicos, erupción cutánea no blanqueada y comorbilidad. Se evaluó la discriminación (área bajo la curva operativa del receptor) y el rendimiento diagnóstico en diferentes umbrales de riesgo para IBI: sensibilidad, especificidad, cocientes de probabilidad (LR) negativos y positivos.
Resultados De 16.268 pacientes, 135 (0,8%) tenían un IBI. La capacidad de discriminación del modelo fue de 0,84 (IC del 95%: 0,81 a 0,88) y de 0,78 (IC del 95%: 0,74 a 0,82) en las validaciones cruzadas conjuntas. El modelo funcionó bien para el umbral de exclusión del 0,1% (sensibilidad 0,97 (IC del 95%: 0,93 a 0,99), LR negativo 0,1 (IC del 95%: 0,0 a 0,2) y para el umbral de inclusión del 2,0% (especificidad 0,94 (IC del 95%: 0,94 a 0,95), LR positivo 8,4 (IC del 95%: 6,9 a 10,0)). Los umbrales intermedios del 0,1% al 2,0% tuvieron un rendimiento pobre (rangos: sensibilidad 0,59-0,93, LR negativo 0,14-0,57, especificidad 0,52-0,88, LR positivo 1,9-4,8) y comprendieron 9784 pacientes (60%).
Conclusiones El umbral de exclusión de este modelo tiene potencial para reducir el tratamiento antibiótico, mientras que el umbral de inclusión podría utilizarse para dirigir el tratamiento en los niños febriles en el servicio de urgencias. En más de la mitad de los pacientes de riesgo intermedio, los biomarcadores sensibles podrían mejorar la identificación de la IBI y reducir potencialmente las prescripciones innecesarias de antibióticos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
· Infective Endocarditis in Children in Queensland, Australia: Epidemiology, Clinical Features and Outcome. The Pediatric Infectious Disease Journal. 40(7):617-622, July 2021.
Antecedentes: La endocarditis infecciosa (EI) es una entidad poco frecuente en los niños, asociada a una morbilidad y mortalidad significativas. Para optimizar el tratamiento, es importante conocer la epidemiología local, los factores de riesgo, las características clínicas y los resultados. Estos aspectos se investigan en este estudio retrospectivo de 10 años de endocarditis en niños en Queensland.
Métodos: Los niños <18 años con EI fueron identificados desde el centro de cardiología pediátrica de todo el estado (Mater Children’s Hospital, 2009-2014; Queensland Children’s Hospital, 2014-2018) a través de los códigos de la Clasificación Internacional de Enfermedades y la base de datos local de cardiología. Los registros clínicos fueron evaluados por un clínico y los ecocardiogramas por un cardiólogo. La incidencia se calculó utilizando los datos de la Oficina Australiana de Estadísticas de la Población Residente Estimada de Queensland, 2019.
Resultados: Se identificaron 51 niños, con una incidencia global estimada de 0,84 por 100.000 al año; 0,69 por 100.000 en 2009-2013 y 0,99 por 100.000 en 2014-2018, respectivamente. Veinticuatro (47,1%) niños eran varones y 10 (19,6%) fueron identificados como pueblos aborígenes o isleños del Estrecho de Torres. Las condiciones cardíacas subyacentes estaban presentes en 29 (56,9%): 25 cardiopatías congénitas, 3 cardiopatías reumáticas y 1 miocardiopatía. Se identificó un patógeno causante en 46 (90,2%) niños, siendo Staphylococcus aureus el más común. Treinta y seis (70,6%) cumplían los criterios de «EI definitiva» según los criterios de Duke modificados, y el resto «EI posible». Se requirió cirugía en 26 (51%). La mediana de la duración de los antibióticos fue de 42 (rango intercuartil = 32-51) días y la hospitalización de 49 (rango intercuartil = 34-75) días. Un niño murió a causa de la EI.
Conclusiones: La incidencia de la EI en los niños de Queensland está aumentando y es más alta que la registrada en Nueva Zelanda y Estados Unidos. La cardiopatía congénita es el factor de riesgo más común y S. aureus es el organismo responsable más frecuente. Los niños aborígenes o isleños del Estrecho de Torres están sobrerrepresentados. La mortalidad sigue siendo baja.
- Point-of-care tests detecting HIV nucleic acids for diagnosis of HIV-1 or HIV-2 infection in infants and children aged 18 months or less. Cochrane Database of Systematic Reviews 2021, Issue 8. Art. No.: CD013207. DOI: 10.1002/14651858.CD013207.pub2.
Las pruebas de laboratorio que utilizan la plataforma RT-PCR para detectar la infección por VIH están limitadas por el deficiente acceso, apoyo logístico y por los retrasos en la transmisión de los resultados de las pruebas y el inicio del tratamiento en los entornos de bajos recursos. El uso de pruebas de diagnóstico rápido en el lugar de atención (LDA), o cerca de este, puede aumentar el acceso al diagnóstico temprano de la infección por VIH en lactantes y niños menores de 18 meses y el inicio oportuno del tratamiento antirretroviral (TAR).
Se identificaron un total de 12 estudios (15 evaluaciones, 15 120 participantes). Todos los estudios se realizaron en el África subsahariana.
La sensibilidad y especificidad agrupadas de la NAT LDA (intervalo de confianza [IC] del 95%) frente a las pruebas de referencia de laboratorio fueron del 98,6% (96,1 a 99,5) (15 evaluaciones, 1728 participantes) y del 99,9% (99,7 a 99,9) (15 evaluaciones, 13 392 participantes) en lactantes y niños ≤ 18 meses.
· HACEK Infective Endocarditis at a Tertiary Children’s Hospital. J Pediatr. 2021 Aug;235:284-287.
Los organismos HACEK (especies Haemophilus, Aggregatibacter, Cardiobacterium, Eikenella y Kingella) son causas poco frecuentes de endocarditis. Los organismos HACEK son fastidiosos y pueden escapar a la detección mediante técnicas de cultivo, pero el uso de estudios moleculares puede ayudar al diagnóstico. Una revisión de 10 años de casos de endocarditis HACEK pediátrica en el Texas Children’s Hospital identificó 10 pacientes, con 2 casos reconocidos por la secuenciación de próxima generación, lo que destaca los beneficios potenciales de estos ensayos
· CONservative TReatment of Appendicitis in Children: a randomised controlled feasibility Trial (CONTRACT) (13 January, 2021) Archives of Disease in Childhood 2021;106:764-773.
Objetivo Establecer la viabilidad de un ensayo controlado aleatorio multicéntrico para evaluar la eficacia y la rentabilidad de una vía de tratamiento no quirúrgico en comparación con la apendicectomía en niños con apendicitis aguda no complicada.
Diseño Ensayo controlado aleatorio de viabilidad con estudio cualitativo incorporado para informar sobre la formación de los reclutadores para optimizar el reclutamiento y el diseño de un futuro ensayo definitivo.
Entorno Tres centros de cirugía pediátrica especializados en el Reino Unido.
Pacientes Niños (de 4 a 15 años) con un diagnóstico clínico de apendicitis aguda no complicada.
Intervenciones Apendicectomía o una vía de tratamiento no operativo (que comprende antibióticos de amplio espectro y observación activa).
Medidas de resultado principales La medida de resultado primaria fue la proporción de pacientes elegibles reclutados. Las medidas de resultado secundarias evaluaron el cumplimiento de las intervenciones, la recopilación de datos durante el seguimiento, la seguridad de las vías de tratamiento y la evolución clínica.
Resultados El 50% de los participantes elegibles (IC del 95%: 40 a 59) a los que se les habló del ensayo aceptaron participar y fueron asignados al azar. La formación repetida de los reclutadores a medida se asoció con un aumento de la tasa de reclutamiento durante el transcurso del ensayo del 38% al 72%. Hubo una gran aceptación de la aleatorización, un buen cumplimiento de los procedimientos del ensayo por parte de los pacientes y los cirujanos y una finalización satisfactoria del seguimiento. Aunque hubo más participantes con apendicitis perforada de lo que se había previsto, las vías de tratamiento resultaron seguras y los perfiles de eventos adversos aceptables.
Conclusión El reclutamiento para un ensayo controlado aleatorio que examine la efectividad y la rentabilidad de una vía de tratamiento no operatoria comparada con la apendicectomía para el tratamiento de la apendicitis aguda no complicada en niños es factible.
- Heliox for croup in children. Cochrane Database of Systematic Reviews 2021, Issue 8. Art. No.: CD006822. DOI: 10.1002/14651858.CD006822.pub6.
Objetivo: averiguar si la inhalación de heliox es segura y útil para tratar a los niños con crup en comparación con el tratamiento falso (placebo) u otros tratamientos como el oxígeno humidificado al 30%, o el oxígeno al 100% con adrenalina. revisión actualizada de las versiones publicadas en 2010, 2013 y 2018.
Se incluyeron tres ensayos controlados aleatorizados (estudios en los que los participantes se asignan a uno de dos o más grupos de tratamiento mediante un método aleatorio) con un total de 91 niños con crup de entre seis meses y cuatro años de edad. Todos los estudios se realizaron en servicios de urgencias. Los estudios tuvieron una duración de entre siete y 16 meses; dos estudios se realizaron en EE.UU. y uno en España. En un estudio, los niños con crup leve recibieron heliox u oxígeno al 30%; en otro estudio, los niños con crup moderado recibieron dexametasona oral (un tipo de corticosteroide) y heliox o ningún tratamiento; y en el tercer estudio, los niños con crup moderado a grave recibieron dexametasona inyectada y heliox u oxígeno al 100% con adrenalina.
Debido a la escasa evidencia disponible, sigue existiendo incertidumbre en cuanto a la efectividad y la seguridad del heliox. Es posible que el heliox no sea más eficaz que el oxígeno humidificado al 30% en los niños con crup leve, pero podría ser beneficioso a corto plazo para los niños con crup moderado a grave tratados con dexametasona. El efecto del heliox podría ser similar al del oxígeno al 100% administrado con una o dos dosis de adrenalina. No se informaron los eventos adversos, y no está claro si estos fueron controlados en los estudios incluidos. Se necesitan ECA con una potencia estadística suficiente que comparen el heliox con los tratamientos estándares para evaluar más la función del heliox en el tratamiento de los niños con crup moderado a grave.
COVID: actualidad bibliográfica (COVID) julio-agosto 2021
COVID: de la clínica a la vacuna pasando por el diagnóstico a alguna repercusión
· COVID-19 in children: clinical and epidemiological spectrum in the community. Eur J Pediatr (2021). https://doi.org/10.1007/s00431-021-04235-4
La mayoría de las publicaciones sobre COVID-19 pediátrico en España se realizaron al principio de la pandemia, cuando algunas herramientas de diagnóstico no estaban ampliamente disponibles. Este estudio pretende mostrar el espectro real de la infección basándose en una amplia detección de casos por síntomas y rastreo de contactos. Se realizó un estudio observacional descriptivo y analítico incluyendo casos pediátricos (0 a 14 años) de la región de Aragón entre el 12 de mayo y el 31 de octubre de 2020. El diagnóstico fue por detección de ARN viral por PCR, prueba rápida de detección de antígeno o serología IgG positiva. Se incluyeron 5933 niños positivos. De ellos, el 49,03% eran mujeres. La edad media era de 7,53 ± 4,28 años. La fuente de infección no pudo determinarse en el 17,8% de los casos. En cuanto al resto, se determinó que estaba dentro del entorno familiar en el 67,8%. El porcentaje de pacientes asintomáticos fue del 50,3%. Entre los pacientes sintomáticos, la fiebre (58,1%) y la tos (46,7%) fueron los síntomas más frecuentes. Se requirió hospitalización en el 0,52% de los infectados, el ingreso en la unidad de cuidados intensivos se produjo en el 0,05%, y hubo una muerte (0,02%). Los menores de un año presentaron algunos síntomas con mayor frecuencia (71,6% vs 48,5%; OR 2,68; IC 95% 2,08 a 3,45; p < 0,001) y requirieron más hospitalizaciones (3,9% vs 0,34%; OR 11,52; IC 95% 5,65 a 23,52; p < 0,001).
Conclusiones: En nuestro medio, la infección por SARS-CoV-2 es como otras infecciones virales respiratorias leves en la población menor de 15 años. El contagio se produce principalmente en el entorno familiar, el número de asintomáticos es elevado, siendo los síntomas leves y las complicaciones muy infrecuentes.
Lo que se sabe:
– La infección pediátrica producida por el SARS-CoV-2 se ha manifestado como una enfermedad leve en relación con la edad adulta, aunque con mayor afectación en las edades más tempranas.
– Casi todos los estudios sobre la epidemiología y el espectro clínico de la enfermedad se realizaron con pacientes diagnosticados al principio de la pandemia. Para entonces, las herramientas de diagnóstico sólo estaban disponibles en los hospitales y en las unidades de emergencia.
Lo nuevo:
– Una vez que los medios de diagnóstico estuvieron disponibles en la medicina de atención primaria y se utilizaron no sólo para el diagnóstico de los síntomas clínicos del paciente, sino para el rastreo de los contactos del caso, se permitió un enfoque mucho más preciso de la epidemiología y las manifestaciones clínicas de la enfermedad, como se describe en este estudio.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
· Systematic review of reviews of symptoms and signs of COVID-19 in children and adolescents Archives of Disease in Childhood 2021;106: 802-807.
Objetivo Realizar una revisión sistemática de las revisiones sobre la prevalencia de síntomas y signos de COVID-19 en menores de 20 años.
Diseño Revisión sistemática narrativa de revisiones. Se realizaron búsquedas en PubMed, medRxiv, Europe PMC y COVID-19 Living Evidence Database el 9 de octubre de 2020.
Ámbito Todos los ámbitos, incluidos los ámbitos hospitalarios y comunitarios.
Pacientes Niños y jóvenes (CYP) menores de 20 años con COVID-19 probada en laboratorio.
Revisión de los estudios, extracción de datos y calidad Los artículos potencialmente elegibles fueron revisados en cuanto al título y al resumen por un revisor. La calidad se evaluó mediante los criterios AMSTARS modificados y dos revisores extrajeron los datos de los estudios incluidos.
Medidas de resultado principales Prevalencia de síntomas y signos de COVID-19.
Resultados Se identificaron 1325 estudios y se incluyeron 18 revisiones. Ocho eran de alta calidad, 7 de calidad media y 3 de calidad baja. En todas las revisiones predominaron los estudios de niños hospitalizados. La proporción de CYP asintomáticos varió del 14,6% al 42%. La fiebre y la tos fueron los síntomas más comunes; las proporciones con fiebre variaron del 46% al 64,2% y con tos del 32% al 55,9%. Todos los demás síntomas o signos, como la rinorrea, el dolor de garganta, la cefalea, la fatiga/mialgia y los síntomas gastrointestinales, como la diarrea y los vómitos, fueron poco frecuentes y se presentaron en menos del 10% al 20%.
Conclusiones La fiebre y la tos son los síntomas más comunes en la CYP con COVID-19, siendo infrecuentes otros síntomas. Es necesario realizar más investigaciones sobre los síntomas en muestras de la comunidad para informar sobre los programas pragmáticos de identificación y pruebas para CYP.
Revisión de los estudios, extracción de datos y calidad Un revisor revisó los artículos potencialmente elegibles en base al título y al resumen. La calidad se evaluó mediante los criterios modificados de AMSTARS y dos revisores extrajeron los datos de los estudios incluidos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
· Multisystem Inflammatory Syndrome in Infants <12 months of Age, United States, May 2020–January 2021. The Pediatric Infectious Disease Journal. 40(7):601-605, July 2021.
El síndrome inflamatorio multisistémico en niños (MIS-C), asociado temporalmente al síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2), se ha identificado en lactantes <12 meses de edad. Las características clínicas y los datos de seguimiento del MISSMI-C en lactantes no están bien descritos. Nuestro objetivo es describir la evolución clínica, los resultados de laboratorio, la terapéutica y los resultados de los lactantes diagnosticados de MIS-SMI-C.
Métodos: Los lactantes de edad <12 meses con CMI MIS-C fueron identificados mediante informes al sistema nacional de vigilancia de CMI MIS-C de los CDC. Se obtuvieron datos sobre los signos y síntomas clínicos, las complicaciones, el tratamiento, los hallazgos de laboratorio e imagen y las pruebas de diagnóstico del SARS-CoV-2. Se contactó con las jurisdicciones que informaron notificaron 2 o más bebés para que participaran en la evaluación de los resultados del SMI-C. MIS-C
Resultados: Se identificaron 85 lactantes con SMI-C y 83 (97,6%) resultaron positivos para la infección por SARS-CoV-2; la edad media fue de 7,7 meses. Los signos y síntomas más frecuentes fueron erupción cutánea (62,4%), diarrea (55,3%) y vómitos (55,3%). Otros hallazgos clínicos fueron hipotensión (21,2%), neumonía (21,2%) y dilatación o aneurisma de la arteria coronaria (13,9%). Las anomalías de laboratorio incluían la elevación de la proteína C reactiva, la ferritina, el dímero d y el fibrinógeno. Veintitrés lactantes tenían datos de seguimiento; 3 de los 14 pacientes que recibieron a los que se realizó un ecocardiograma de seguimiento tenían anomalías cardíacas durante o después de la hospitalización. Nueve lactantes tuvieron marcadores inflamatorios elevados hasta 98 días después del alta. Un lactante (1,2%) falleció tras sufrir un fallo orgánico multisistémico secundario a la CMI. MIS-C
Conclusiones: Los lactantes parecen tener un curso más leve de CMI MIS-C que los niños mayores con resolución de su enfermedad tras el alta hospitalaria. El cuadro clínico completo de la CIM MIS-C en todo el espectro de edad pediátrica está evolucionando. OK
· The Electrocardiogram in Multisystem Inflammatory Syndrome in Children: Mind Your Ps and Qs. J Pediatr. 2021. PMID: 33545194
Since its first description in Wuhan province in December 2019, coronavirus disease 2019, caused by severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2), has disrupted the health and economic welfare of millions of people around the world. Children were initially thought to be spared from severe disease.
However, in spring 2020, initial reports from Italy and the UK described a new multisystem inflammatory syndrome in children (MIS-C), with features of cardiovascular involvement and Kawasaki syndrome.
Whereas acute cardiovascular involvement is frequent, its causes and long-term sequelae remain active areas of investigation. Potential pathophysiologic mechanisms include dysregulated inflammation, direct viral cardiomyocyte toxicity, and microvascular dysfunction, which in turn may cause not only shock and myocardial dysfunction, but also abnormalities of the cardiac electrical conduction (including bradyarrhythmias, tachyarrhythmias, and electrocardiogram [ECG] changes).
In this volume of The Journal, Regan et al describe a review of ECGs obtained during hospital admission and follow-up of patients with MIS-C.
They found ECG abnormalities during the illness in the majority of patients (n = 42 [67%]). Findings included interval prolongations, decreased amplitude, and T-wave inversion. Most of those abnormalities were seen during hospital admission, improved before hospital discharge, and normalized at outpatient follow-up. All intervals, including PR, QRS, and QTc, were prolonged in patients with MIS-C during hospitalization. Depending upon the interval type (ie, PR, QRS, or QTc), 6%-11% of patients had conduction or repolarization delays for age at time of admission, 7%-17% during hospitalization, 2%-12% at time of discharge, and 2%-3% at the time of follow-up. PR prolongation was the most frequently encountered conduction delay (n = 16 [25%]) and the last one to normalize, with first-degree atrioventricular block (AVB) in 12% of patients at time of discharge (vs 2%-3 % with QRS or QTc prolongation at discharge). The authors also described an abnormal PR:heart rate slope, defined as a paradoxical lengthening of the PR interval at increasing heart rates in patients with a ≥5 bpm difference in heart rate on ≥2 ECGs. This finding supports conduction system involvement, beyond the expected PR prolongation due solely to changes in autonomic states.
Two pediatric series have reported conduction abnormalities in 19%-20% of patients with MIS-C…
Desde su primera descripción en la provincia de Wuhan en diciembre de 2019, la enfermedad por coronavirus 2019, causada por el coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2), ha perturbado la salud y el bienestar económico de millones de personas en todo el mundo. En un principio se pensó que los niños se habían librado de la enfermedad grave.
Sin embargo, en la primavera de 2020, los primeros informes de Italia y el Reino Unido describieron un nuevo síndrome inflamatorio multisistémico en niños (MIS-C), con características de afectación cardiovascular y síndrome de Kawasaki.
Mientras que la afectación cardiovascular aguda es frecuente, sus causas y secuelas a largo plazo siguen siendo áreas activas de investigación. Entre los posibles mecanismos fisiopatológicos se encuentran la inflamación disregulada, la toxicidad viral directa de los cardiomiocitos y la disfunción microvascular, que a su vez pueden causar no sólo shock y disfunción miocárdica, sino también anomalías de la conducción eléctrica cardíaca (incluyendo bradiarritmias, taquiarritmias y cambios en el electrocardiograma [ECG]).
En este volumen de The Journal, Regan et al describen una revisión de los ECG obtenidos durante el ingreso hospitalario y el seguimiento de pacientes con MIS-C.
Encontraron anomalías en el ECG durante la enfermedad en la mayoría de los pacientes (n = 42 [67%]). Los hallazgos incluían prolongaciones de intervalo, amplitud disminuida y ondas T invertidas. La mayoría de estas anomalías se observaron durante el ingreso hospitalario, mejoraron antes del alta hospitalaria y se normalizaron en el seguimiento ambulatorio. Todos los intervalos, incluidos el PR, el QRS y el QTc, se prolongaron en los pacientes con MIS-C durante la hospitalización. Dependiendo del tipo de intervalo (es decir, PR, QRS o QTc), entre el 6% y el 11% de los pacientes presentaban retrasos de conducción o repolarización para la edad en el momento del ingreso, entre el 7% y el 17% durante la hospitalización, entre el 2% y el 12% en el momento del alta y entre el 2% y el 3% en el momento del seguimiento. La prolongación del PR fue el retraso de conducción más frecuente (n = 16 [25%]) y el último en normalizarse, con bloqueo auriculoventricular de primer grado (BAV) en el 12% de los pacientes en el momento del alta (frente al 2%-3% con prolongación del QRS o QTc en el momento del alta). Los autores también describieron una pendiente anormal PR: frecuencia cardíaca, definida como un alargamiento paradójico del intervalo PR al aumentar la frecuencia cardíaca en pacientes con una diferencia de ≥5 lpm en la frecuencia cardíaca en ≥2 ECGs. Este hallazgo apoya la implicación del sistema de conducción, más allá de la esperada prolongación del PR debida únicamente a cambios en los estados autonómicos.
Dos series pediátricas han informado de anomalías de la conducción en el 19%-20% de los pacientes con MIS-C…
Electrocardiographic Changes in Children with Multisystem Inflammation Associated with COVID-19. J Pediatr. 2021 Jul;234:27-32.e2. doi: 10.1016/j.jpeds.2020.12.033Objetivo. Analizar los hallazgos y las tendencias de los electrocardiogramas (ECG) seriados en el síndrome inflamatorio multisistémico infantil (MIS-C) asociado a la enfermedad por coronavirus tomados realizados durante el curso de la enfermedad y en el seguimiento.
Diseño del estudio. Se incluyeron todos los niños que se presentaron con SMI-C MIS-C en un único centro y a los que se les realizaron 3 o más ECG durante el curso de su enfermedad. Se midieron los intervalos del ECG (PR, QRSd y QTc) y las amplitudes (ondas R, S y T) en cada ECG y se documentaron las arritmias y los cambios del segmento ST.
Resultados. La mayoría de los niños (n = 42, 67%) mostraron cambios en el ECG. Los hallazgos más comunes fueron las amplitudes bajas del QRS y la inversión transitoria de la onda T. Los cambios en el ST fueron infrecuentes e incluyeron una elevación del segmento ST compatible con pericarditis en 1 niño y una isquemia coronaria aguda en 1 niño. Se observaron arritmias en 13 niños (21%), pero fueron benignas, con la excepción de 1 niño que sufrió una taquicardia auricular que requirió apoyo con oxigenación por membrana extracorpórea. No se encontró ningún niño con bloqueo auriculoventricular de alto grado.
Conclusiones. La CMI MIS-C se asocia a cambios electrocardiográficos a lo largo de la enfermedad, con ECG de baja amplitud en el momento de la presentación, seguidos de inversión transitoria de la onda T, especialmente en las derivaciones precordiales. Hubo una baja prevalencia de cambios en el segmento ST y taquiarritmias.
· A Bayesian Model to Predict COVID-19 Severity in Children. The Pediatric Infectious Disease Journal. 40(8):e287-e293, August 2021.
Antecedentes: Nuestro objetivo es identificar los factores de riesgo que causan la enfermedad crítica en los niños hospitalizados con COVID-19 y construir un modelo predictivo para anticipar la probabilidad de necesitar cuidados críticos.
Métodos: Realizamos un estudio multicéntrico y prospectivo de niños con infección por SARS-CoV-2 en 52 hospitales españoles. El resultado primario fue la necesidad de cuidados críticos. Se utilizó un modelo bayesiano multivariable para estimar la probabilidad de necesitar cuidados críticos.
Resultados: El estudio incluyó a 350 niños desde el 12 de marzo de 2020 hasta el 1 de julio de 2020: 292 (83,4%) y 214 (73,7%) se consideraron con COVID-19 relevante, de los cuales el 24,2% requirió cuidados críticos. Se identificaron cuatro síndromes clínicos principales de gravedad decreciente: síndrome multiinflamatorio (SMI-C) (17,3%), broncopulmonar (51,4%), gastrointestinal (11,6%) y síndrome leve (19,6%). Los principales factores de riesgo fueron la proteína C reactiva y la concentración de creatinina elevadas, la linfopenia, las plaquetas bajas, la anemia, la taquicardia, la edad, la neutrofilia, la leucocitosis y la saturación de oxígeno baja. Estos factores de riesgo aumentaban el riesgo de enfermedad crítica en función del síndrome: cuanto más grave era el síndrome, más riesgo conferían los factores. Basándonos en nuestros hallazgos, desarrollamos una herramienta de predicción de riesgo online ( https://rserver.h12o.es/pediatria/EPICOAPP/ , nombre de usuario: user, contraseña: 0000).
Conclusiones: Los factores de riesgo de COVID-19 grave incluyen la inflamación, la citopenia, la edad, las comorbilidades y la disfunción de órganos. Cuanto más grave es el síndrome, más aumenta el factor de riesgo de enfermedad crítica. El riesgo de enfermedad grave puede predecirse con un modelo bayesiano.
· Infectious Diseases Society of America Guidelines on the Diagnosis of COVID-19: Molecular Diagnostic Testing. Clin Infect Dis. 2021 Jan 22;ciab048. doi: 10.1093/cid/ciab048
Antecedentes: Para confirmar el diagnóstico de la enfermedad por coronavirus 2019 (COVID-19) son necesarias pruebas de diagnóstico molecular precisas. La detección directa de los ácidos nucleicos del coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2) en las muestras del tracto respiratorio sirve de base para la toma de decisiones de los pacientes, las instituciones sanitarias y la salud pública. El número de pruebas de detección de ácidos nucleicos del SARS-CoV-2 disponibles está aumentando rápidamente, al igual que la literatura de diagnóstico del COVID-19. Por lo tanto, la Sociedad de Enfermedades Infecciosas de América (IDSA) reconoció una necesidad significativa de revisiones sistemáticas de la literatura actualizadas con frecuencia para informar sobre la orientación de las mejores prácticas basadas en la evidencia.
Objetivo: El objetivo de la IDSA era desarrollar una guía de diagnóstico basada en la evidencia para ayudar a los médicos, a los laboratoristas analistas clínicos, a los pacientes y a los responsables políticos en las decisiones relacionadas con el uso óptimo de las pruebas de amplificación del ácido nucleico del SARS-CoV-2. Además, proporcionamos un marco conceptual para entender el rendimiento de las pruebas de diagnóstico molecular, discutimos el matiz de la interpretación de los resultados de las pruebas en una variedad de entornos de práctica y destacamos importantes necesidades de investigación no satisfechas en el espacio de las pruebas de diagnóstico de COVID-19.
Métodos: La IDSA convocó a un panel multidisciplinario de médicos de enfermedades infecciosas, microbiólogos clínicos y expertos en la revisión sistemática de la literatura para identificar y priorizar las preguntas clínicas y los resultados relacionados con el uso del diagnóstico molecular del SARS-CoV-2. Se utilizó la metodología de Evaluación, Desarrollo y Valoración de Recomendaciones (GRADE) para evaluar la certeza de la evidencia y hacer recomendaciones de pruebas.
Resultados: El panel acordó 17 recomendaciones de diagnóstico.
Recommendation 1: The IDSA panel recommends a SARS-CoV-2 NAAT in symptomatic individuals in the community suspected of having COVID-19, even when the clinical suspicion for COVID-19 is low (strong recommendation, very low certainty of evidence). • Remarks: o The panel considered symptomatic patients to have at least one of the most common symptoms compatible with COVID-19 (Table 1). o Clinical assessment alone is not accurate in predicting COVID-19 diagnosis. o The panel considered timeliness of SARS-CoV-2 NAAT results essential to impact individual care, healthcare institution, and public health decisions. In the outpatient setting, results within 48 hours of collection is preferable.
Recomendación 1: El panel de la IDSA recomienda la realización de una prueba NAAT para el SARS-CoV-2 en individuos sintomáticos de la comunidad de los que se sospecha que tienen COVID-19, incluso cuando la sospecha clínica de COVID-19 es baja (recomendación fuerte, certeza de evidencia muy baja).
Observaciones: o El panel consideró que los pacientes sintomáticos debían tener al menos uno de los síntomas más comunes compatibles con el COVID-19 (Tabla 1). o La evaluación clínica por sí sola no es precisa para predecir el diagnóstico de COVID-19. o El panel consideró que la puntualidad de los resultados de la prueba NAAT para el SARS-CoV-2 es esencial para influir en la atención individual, la institución sanitaria y las decisiones de salud pública. En el ámbito ambulatorio, es preferible obtener los resultados dentro de las 48 horas siguientes a su obtención.
Recommendation 2: The IDSA panel suggests collecting a nasopharyngeal swab, mid-turbinate swab, anterior nasal swab, saliva or a combined anterior nasal/oropharyngeal swab rather than an oropharyngeal swab alone for SARS-CoV-2 RNA testing in symptomatic individuals suspected of having COVID-19 (conditional recommendation, very low certainty of evidence).
Remark: The panel considered symptomatic patients to have at least one of the most common symptoms compatible with COVID-19 (Table 1)
Recomendación 2: El panel de la IDSA sugiere recoger un hisopo nasofaríngeo, un hisopo de los cornetes medios, un hisopo nasal anterior, de saliva o un hisopo combinado nasal anterior/orofaríngeo en lugar de un hisopo orofaríngeo solo para las pruebas de ARN del SARS-CoV-2 en individuos sintomáticos sospechosos de tener COVID-19 (recomendación condicional, certeza de evidencia muy baja).
Observación: El panel consideró que los pacientes sintomáticos tenían al menos uno de los síntomas más comunes compatibles con el COVID-19 (Tabla 1)
Recommendation 3: The IDSA panel suggests that anterior nasal and mid-turbinate (MT) swab specimens may be collected for SARS-CoV-2 RNA testing by either patients or healthcare providers, in symptomatic individuals with upper respiratory tract infection (URTI) or influenza-like illness suspected of having COVID-19 (conditional recommendation, low certainty of evidence).
Remarks: o Appropriate specimen collection and transport to the laboratory is critical. General instructions for swab-based SARS-CoV-2 testing are shown in Table 3. Additional resources are available on the IDSA website. o A clear, step-by-step protocol needs to be presented to patients attempting self-collection. This could be in the form of a short video or printed pamphlet with illustrations. o The majority of self-collection studies were performed in the presence of a healthcare worker. o The available evidence for nasal and MT swabs as alternatives to healthcare personnel collection is based on assessment of symptomatic patients. Data on self-collection in asymptomatic individuals is currently unavailable. o The panel considered symptomatic patients to have at least one of the most common symptoms compatible with COVID-19 (Table 1).
Recomendación 3: El grupo de expertos de la IDSA sugiere que se tomen muestras de hisopos nasales anteriores y de los cornetes medios (MT) para realizar pruebas de ARN del SARS-CoV-2, ya sea por parte de los pacientes o de los proveedores de atención médica, en individuos sintomáticos con infección del tracto respiratorio superior (URTI) o con enfermedad similar a la gripe que se sospeche que tienen COVID-19 (recomendación condicional, certeza de evidencia baja).
Observaciones: o Es fundamental la recogida y el transporte adecuados de las muestras al laboratorio. Las instrucciones generales para las pruebas de SARS-CoV-2 con hisopo se muestran en la Tabla 3. Es necesario presentar un protocolo claro, paso a paso, a los pacientes que intenten la auto-recogida. Esto podría ser en forma de un vídeo corto o un folleto impreso con ilustraciones. o La mayoría de los estudios de autorecogida se realizaron en presencia de un trabajador sanitario. o Las pruebas disponibles para los hisopos nasales y MT como alternativas a la recogida por parte del personal sanitario se basan en la evaluación de pacientes sintomáticos. Actualmente no se dispone de datos sobre la autorecogida en individuos asintomáticos. o El panel consideró que los pacientes sintomáticos tenían al menos uno de los síntomas más comunes compatibles con COVID-19 (Tabla 1).
Recommendation 4: The IDSA panel suggests a strategy of initially obtaining an upper respiratory tract sample (e.g., nasopharyngeal swab) rather than a lower respiratory sample for SARS-CoV-2 RNA testing in hospitalized patients with suspected COVID-19 lower respiratory tract infection. If the initial upper respiratory sample result is negative, and the suspicion for disease remains high, the IDSA panel suggests collecting a lower respiratory tract sample (e.g., sputum, bronchoalveolar lavage fluid, tracheal aspirate) rather than collecting another upper respiratory sample (conditional recommendations, very low certainty of evidence).
Remark: The panel considered timeliness of SARS-CoV-2 NAAT results essential to impact individual care and isolation decisions. In the hospital setting, results within 24 hours of collection is preferable.
Recomendación 4: El grupo de expertos de la IDSA sugiere una estrategia para obtener inicialmente una muestra del tracto respiratorio superior (por ejemplo, un hisopo nasofaríngeo) en lugar de una muestra del tracto respiratorio inferior para analizar el ARN del SARS-CoV-2 en pacientes hospitalizados con sospecha de infección del tracto respiratorio inferior por COVID-19. Si el resultado de la muestra inicial de las vías respiratorias superiores es negativo y la sospecha de enfermedad sigue siendo alta, el panel de la IDSA sugiere recoger una muestra de las vías respiratorias inferiores (por ejemplo, esputo, líquido de lavado broncoalveolar, aspirado traqueal) en lugar de recoger otra muestra de las vías respiratorias superiores (recomendaciones condicionales, certeza de evidencia muy baja).
Observación: El panel consideró que la puntualidad de los resultados de la prueba NAAT del SARS-CoV-2 es esencial para influir en las decisiones de atención y aislamiento individuales. En el ámbito hospitalario, es preferible obtener los resultados dentro de las 24 horas siguientes a su obtención.
Recommendation 5: The IDSA panel suggests performing a single viral RNA test and not repeating testing in symptomatic individuals with a low clinical suspicion of COVID-19 (conditional recommendation, low certainty of evidence).
Remarks: o A low clinical suspicion should be informed by epidemiological information available for the region coupled with clinical judgment. o The panel considered symptomatic patients to have at least one of the most common symptoms compatible with COVID-19 (Table 1).
Recomendación 5: El panel de la IDSA sugiere realizar una única prueba de ARN viral y no repetir las pruebas en individuos sintomáticos con una baja sospecha clínica de COVID-19 (recomendación condicional, baja certeza de evidencia).
Observaciones: o La sospecha clínica baja debe basarse en la información epidemiológica disponible para la región, junto con el juicio clínico. o El panel consideró que los pacientes sintomáticos deben tener al menos uno de los síntomas más comunes compatibles con la COVID-19 (Tabla 1).
Recommendation 6: The IDSA panel suggests repeating viral RNA testing when the initial test is negative (versus performing a single test) in symptomatic individuals with an intermediate or high clinical suspicion of COVID-19 (conditional recommendation, low certainty of evidence).
• Remarks: o Intermediate/high clinical suspicion typically applies to the hospital setting and is based on the severity, numbers and timing of compatible clinical signs/symptoms. o Repeat testing should generally occur 24-48 hours after initial testing and once the initial NAAT result has returned as negative. o Another specimen type, preferably a lower respiratory tract specimen if the patient has signs/symptoms of LRTI, should be considered for repeat testing o The panel considered symptomatic patients to have at least one of the most common symptoms compatible with COVID-19 (Table 1).
Recomendación 6: El panel de la IDSA sugiere repetir las pruebas de ARN viral cuando la prueba inicial es negativa (frente a la realización de una única prueba) en individuos sintomáticos con una sospecha clínica intermedia o alta de COVID-19 (recomendación condicional, certeza de evidencia baja).
– Observaciones: o La sospecha clínica intermedia/alta se aplica típicamente al entorno hospitalario y se basa en la gravedad, el número y el momento de los signos/síntomas clínicos compatibles. o La repetición de la prueba debe producirse generalmente 24-48 horas después de la prueba inicial y una vez que el resultado de la NAAT inicial haya sido negativo. o Debe considerarse la posibilidad de repetir la prueba con otro tipo de muestra, preferiblemente una muestra del tracto respiratorio inferior si el paciente tiene signos/síntomas de LRTI. o El panel consideró que los pacientes sintomáticos debían tener al menos uno de los síntomas más comunes compatibles con COVID-19 (Tabla 1).
Recommendation 7: The IDSA panel suggests using either rapid RT-PCR or standard laboratory-based NAATs over rapid isothermal NAATs in symptomatic individuals suspected of having COVID-19 (conditional recommendation, low certainty of evidence). • Remarks: o Rapid NAAT was defined as assays generating results in approximately one hour or less of instrument run time (inclusive of nucleic acid extraction). o This recommendation only applies to the tests evaluated in the included studies (Table s4f). o Standard laboratory-based NAAT methods evaluated included RT-PCR and transcription mediated amplification (TMA). o Studies of rapid isothermal NAAT primarily used the Abbott ID NOW test o Rapid isothermal NAAT is an acceptable testing option when rapid RT-PCR or standard laboratory-based NAAT is not readily available. o A negative rapid isothermal test result from an individual with a high clinical suspicion for SARS-CoV-2 infection, or anyone in a moderate (10%) or high prevalence (40%) population, should be confirmed by standard NAAT or a rapid RT-PCR test when testing is available and the results will affect patient management.
Recomendación 7: El panel de la IDSA sugiere el uso de la RT-PCR rápida o de las pruebas NAAT estándar basadas en el laboratorio en lugar de las pruebas NAAT rápidas e isotérmicas en individuos sintomáticos sospechosos de tener COVID-19 (recomendación condicional, baja certeza de evidencia).
Observaciones: o Las pruebas NAAT rápidas se definieron como ensayos que generan resultados en aproximadamente una hora o menos de tiempo de ejecución del instrumento (incluida la extracción del ácido nucleico). o Esta recomendación sólo se aplica a las pruebas evaluadas en los estudios incluidos (Tabla s4f). o Los métodos NAAT estándar basados en el laboratorio evaluados incluyeron la RT-PCR y la amplificación mediada por transcripción (TMA). o Los estudios de NAAT isotérmica rápida utilizaron principalmente la prueba Abbott ID NOW o La NAAT isotérmica rápida es una opción de prueba aceptable cuando no se dispone de RT-PCR rápida o NAAT estándar basada en el laboratorio. o Un resultado negativo de la prueba isotérmica rápida de un individuo con una alta sospecha clínica de infección por SARS-CoV-2, o cualquier persona en una población de prevalencia moderada (10%) o alta (40%), debe confirmarse mediante NAAT estándar o una prueba RT-PCR rápida cuando la prueba esté disponible y los resultados afecten al tratamiento del paciente.
Recommendation 8: The IDSA panel suggests SARS-CoV-2 RNA testing in asymptomatic individuals who are either known or suspected to have been exposed to COVID-19 (conditional recommendation, very low certainty of evidence).
Remarks: o Known exposure was defined as direct contact with a laboratory confirmed case of COVID-19. Suspected exposure was defined as working or residing in a congregate setting (e.g., long-term care, correctional facility, cruise ship, factory, among others) experiencing a COVID-19 outbreak. o The risk of contracting SARS-CoV-2 may vary under different exposure conditions. o This recommendation assumes the exposed individual was not wearing appropriate PPE. o The decision to test asymptomatic patients will be dependent on the availability of testing resources.
Recomendación 8: El panel de la IDSA sugiere la realización de pruebas de ARN del SARS-CoV-2 en individuos asintomáticos que se sabe o se sospecha que han estado expuestos al COVID-19 (recomendación condicional, certeza de evidencia muy baja).
Observaciones: o La exposición conocida se definió como el contacto directo con un caso de COVID-19 confirmado por el laboratorio. La exposición sospechosa se definió como el hecho de trabajar o residir en un entorno de congregación (por ejemplo, atención a largo plazo, centro penitenciario, crucero, fábrica, entre otros) que experimenta un brote de COVID-19. o El riesgo de contraer SARS-CoV-2 puede variar bajo diferentes condiciones de exposición. o Esta recomendación asume que el individuo expuesto no llevaba el EPP adecuado. o La decisión de realizar pruebas a los pacientes asintomáticos dependerá de la disponibilidad de recursos para las pruebas.
Recommendation 9: The IDSA panel suggests against SARS-CoV-2 RNA testing in asymptomatic individuals with no known contact with COVID-19 who are being hospitalized in areas with a low prevalence of COVID-19 in the community (conditional recommendation, very low certainty of evidence).
Remarks: o Asymptomatic individuals are defined as those with no symptoms or signs of COVID-19. o A low prevalence of COVID-19 in the community was considered communities with a prevalence of <2%. o This recommendation does not apply to immunocompromised individuals. o This recommendation does not apply to individuals undergoing time-sensitive major surgery or aerosol generating procedures.
Recomendación 9: El panel de la IDSA sugiere que no se realicen pruebas de ARN del SARS-CoV-2 en individuos asintomáticos sin contacto conocido con el COVID-19 que estén siendo hospitalizados en áreas con una baja prevalencia de COVID-19 en la comunidad (recomendación condicional, certeza de evidencia muy baja).
Observaciones: o Los individuos asintomáticos se definen como aquellos sin síntomas o signos de COVID-19. o Se consideró una baja prevalencia de COVID-19 en la comunidad a las comunidades con una prevalencia de <2%. o Esta recomendación no se aplica a los individuos inmunocomprometidos. o Esta recomendación no se aplica a los individuos que se someten a una cirugía mayor sensible al tiempo o a procedimientos que generan aerosoles.
Recommendation 10: The IDSA panel suggests direct SARS-CoV-2 RNA testing in asymptomatic individuals with no known contact with COVID-19 who are being hospitalized in areas with a high prevalence of COVID-19 in the community (i.e., hotspots) (conditional recommendation, very low certainty of evidence).
Remarks: Asymptomatic individuals are defined as those with no symptoms or signs of COVID-19. o A high prevalence of COVID-19 in the community was considered communities with a prevalence of ³10%. o The decision to test asymptomatic patients (including when the prevalence is between 2 and 9%) will be dependent on the availability of testing resources.
Recomendación 10: El panel de la IDSA sugiere la realización de pruebas directas de ARN del SARS-CoV-2 en individuos asintomáticos sin contacto conocido con el COVID-19 que estén siendo hospitalizados en áreas con una alta prevalencia de COVID-19 en la comunidad (es decir, puntos calientes) (recomendación condicional, certeza de evidencia muy baja).
Observaciones: Los individuos asintomáticos se definen como aquellos que no tienen síntomas o signos de COVID-19. o Se consideró una alta prevalencia de COVID-19 en la comunidad a las comunidades con una prevalencia de ³10%. o La decisión de realizar pruebas a los pacientes asintomáticos (incluso cuando la prevalencia está entre el 2 y el 9%) dependerá de la disponibilidad de recursos para realizar las pruebas.
Recommendation 11: The IDSA panel recommends for SARS-CoV-2 RNA testing in immunocompromised asymptomatic individuals who are being admitted to the hospital regardless of exposure to COVID-19 (strong recommendation, very low certainty of evidence).
Remark: This recommendation defines immunosuppressive procedures as cytotoxic chemotherapy, solid organ or stem cell transplantation, biologic therapy, cellular immunotherapy, or high-dose corticosteroids.
Recomendación 11: El panel de la IDSA recomienda la realización de pruebas de ARN del SARS-CoV-2 en individuos inmunocomprometidos y asintomáticos que vayan a ser ingresados en el hospital, independientemente de la exposición a COVID-19 (recomendación fuerte, certeza de evidencia muy baja).
Observación: Esta recomendación define los procedimientos inmunosupresores como la quimioterapia citotóxica, el trasplante de órganos sólidos o células madre, la terapia biológica, la inmunoterapia celular o los corticosteroides a dosis altas.
Recommendation 12: The IDSA panel recommends SARS-CoV-2 RNA testing (versus no testing) in asymptomatic individuals before hematopoietic stem cell (HSCT) or solid organ transplantation (SOT) regardless of a known exposure to COVID-19 (strong recommendation, very low certainty of evidence).
Remark: Testing should ideally be performed as close to the planned treatment/procedure as possible (e.g., within 48-72 hours).
Recomendación 12: El panel de la IDSA recomienda la realización de la prueba del ARN del SARS-CoV-2 (frente a la no realización de la prueba) en individuos asintomáticos antes del trasplante de células madre hematopoyéticas (HSCT) o del trasplante de órganos sólidos (SOT), independientemente de una exposición conocida al COVID-19 (recomendación fuerte, certeza de evidencia muy baja).
Observación: Las pruebas deben realizarse idealmente lo más cerca posible del tratamiento/procedimiento planificado (por ejemplo, dentro de las 48-72 horas).
Recommendation 13: The IDSA panel makes no recommendations for or against SARS-CoV-2 RNA testing before initiating immunosuppressive therapy in asymptomatic individuals with cancer (evidence gap).
Remarks: o The decision to pursue testing should be individualized. Factors to consider include the type of cancer, the need for induction versus maintenance immunosuppressivetherapy, the type of immunosuppressive therapy, patient comorbidities and the availability of testing. o This recommendation does not apply to hematopoietic stem cell transplant candidates or recipients.
Recomendación 13: El panel de la IDSA no hace recomendaciones a favor o en contra de la prueba del ARN del SARS-CoV-2 antes de iniciar la terapia inmunosupresora en individuos asintomáticos con cáncer (falta de evidencia).
Observaciones: o La decisión de realizar la prueba debe ser individualizada. Los factores a tener en cuenta son el tipo de cáncer, la necesidad de terapia inmunosupresora de inducción frente a la de mantenimiento, el tipo de terapia inmunosupresora, las comorbilidades del paciente y la disponibilidad de las pruebas. o Esta recomendación no se aplica a los candidatos o receptores de trasplantes de células madre hematopoyéticas.
Recommendation 14: The IDSA panel makes no recommendations for or against SARS-CoV-2 RNA testing before the initiation of immunosuppressive therapy in asymptomatic individuals with autoimmune disease (evidence gap).
Remark: The decision to pursue testing should be individualized. Factors that may affect the decision to test include the type and severity of autoimmune disease, the type of immunosuppressive therapy, the need for induction versus maintenance immunosuppressive therapy, patient comorbidities and the feasibility of testing.
Recomendación 14: El panel de la IDSA no hace recomendaciones a favor o en contra de las pruebas de ARN del SARS-CoV-2 antes de iniciar la terapia inmunosupresora en individuos asintomáticos con enfermedad autoinmune (falta de evidencia).
Observación: La decisión de realizar la prueba debe ser individualizada. Los factores que pueden afectar a la decisión de realizar la prueba son el tipo y la gravedad de la enfermedad autoinmune, el tipo de tratamiento inmunosupresor, la necesidad de un tratamiento inmunosupresor de inducción o de mantenimiento, las comorbilidades del paciente y la viabilidad de la prueba.
Recommendation 15: The IDSA panel suggests SARS-CoV-2 RNA testing in asymptomatic individuals (without known exposure to COVID-19) who are undergoing major time-sensitive surgeries (conditional recommendation, very low certainty of evidence). •
Remarks: o The panel defined time-sensitive surgery as medically necessary surgeries that need to be done within three months. o Testing should ideally be performed as close to the planned surgery as possible (e.g., within 48-72 hours). o To limit potential poor outcomes, deferring non-emergent surgeries should be considered for patients testing positive for SARS-CoV-2. o Decisions about PPE use for the aerosol generating portions of these procedures may be dependent on test results when there is limited availability of PPE. However, there is a risk for false negative test results, so caution should be exercised by those who will be in close contact with/exposed to the upper respiratory tract (e.g., anesthesia personnel, ENT procedures).
The decision to test asymptomatic patients will be dependent on the availability of testing resources. o This recommendation does not address the need for repeat testing if patients are required to undergo multiple surgeries over time.
Recomendación 15: El panel de la IDSA sugiere la realización de pruebas de ARN del SARS-CoV-2 en individuos asintomáticos (sin exposición conocida al COVID-19) que se sometan a cirugías importantes sensibles al tiempo (recomendación condicional, certeza de evidencia muy baja). –
Observaciones: o El panel definió las cirugías sensibles al tiempo como cirugías médicamente necesarias que deben realizarse en un plazo de tres meses. o Las pruebas deberían realizarse idealmente lo más cerca posible de la cirugía planificada (por ejemplo, en un plazo de 48-72 horas). o Para limitar los posibles malos resultados, debería considerarse el aplazamiento de las cirugías no urgentes en el caso de los pacientes con resultados positivos para el SARS-CoV-2. o Las decisiones sobre el uso de EPI para las partes de estos procedimientos que generan aerosoles pueden depender de los resultados de las pruebas cuando hay una disponibilidad limitada de EPI. Sin embargo, existe el riesgo de que los resultados de las pruebas sean falsos negativos, por lo que las personas que estén en estrecho contacto con el tracto respiratorio superior o expuestas a él (por ejemplo, el personal de anestesia, los procedimientos de ORL) deben tener precaución.
La decisión de realizar pruebas a pacientes asintomáticos dependerá de la disponibilidad de recursos para realizarlas. o Esta recomendación no aborda la necesidad de repetir las pruebas si los pacientes deben someterse a múltiples cirugías a lo largo del tiempo.
Recommendation 16: The IDSA panel suggests against SARS-CoV-2 RNA testing in asymptomatic individuals without a known exposure to COVID-19 who are undergoing a time-sensitive aerosol generating procedure (e.g., bronchoscopy) when PPE is available (conditional recommendation, very low certainty of evidence).
Remarks: o The panel defined time-sensitive procedures as medically necessary procedures that need to be done within three months. o Procedures considered to be aerosol-generating are listed in Table 11.
Recomendación 16: El panel de la IDSA sugiere que no se realicen pruebas de ARN del SARS-CoV-2 en personas asintomáticas sin una exposición conocida al COVID-19 que se sometan a un procedimiento que genere aerosoles sensibles al tiempo (por ejemplo, una broncoscopia) cuando se disponga de EPI (recomendación condicional, certeza de evidencia muy baja).
Observaciones: o El panel definió los procedimientos sensibles al tiempo como procedimientos médicamente necesarios que deben realizarse en un plazo de tres meses. o Los procedimientos que se consideran generadores de aerosoles se enumeran en la Tabla 11.
Recommendation 17: The IDSA panel suggests SARS-CoV-2 RNA testing in asymptomatic individuals without a known exposure to COVID-19 who are undergoing a time-sensitive aerosol generating procedure (e.g., bronchoscopy) when PPE is limited, and testing is available (conditional recommendation, very low certainty of evidence).
Remarks: o The panel defined time-sensitive procedures as medically necessary procedures that need to be done within three months. o Testing should be performed as close to the planned procedure as possible (e.g., within 48-72 hours). o Decisions about PPE will be dependent on test results because of limited availability of PPE. However, there is a risk for false negative test results, so caution should be exercised for those who will be in close contact with/exposed to the patient’s airways. o Procedures considered to be aerosol-generating are listed in Table 11.
The decision to test asymptomatic patients will be dependent on the availability of testing resources. o This recommendation does not address the need for repeat testing if patients are required to undergo multiple procedures over time
Recomendación 17: El panel de la IDSA sugiere la realización de pruebas de ARN del SARS-CoV-2 en individuos asintomáticos sin una exposición conocida al COVID-19 que se someten a un procedimiento sensible al tiempo que genera aerosoles (por ejemplo, broncoscopia) cuando el EPP es limitado, y las pruebas están disponibles (recomendación condicional, certeza de evidencia muy baja).
Observaciones: o El panel definió los procedimientos sensibles al tiempo como procedimientos médicamente necesarios que deben realizarse en un plazo de tres meses. o Las pruebas deben realizarse lo más cerca posible del procedimiento planificado (por ejemplo, en un plazo de 48-72 horas). o Las decisiones sobre las EPI dependerán de los resultados de las pruebas debido a la disponibilidad limitada de EPI. Sin embargo, existe el riesgo de que los resultados de las pruebas sean falsos negativos, por lo que se debe tener precaución con las personas que estarán en estrecho contacto con las vías respiratorias del paciente o expuestas a ellas. o Los procedimientos que se consideran generadores de aerosoles se enumeran en la Tabla 11.
La decisión de someter a los pacientes asintomáticos a pruebas dependerá de la disponibilidad de recursos para realizarlas. o Esta recomendación no aborda la necesidad de repetir las pruebas si los pacientes deben someterse a múltiples procedimientos a lo largo del tiempo
Conclusiones: El acceso universal a pruebas precisas de ácido nucleico del SARS-CoV-2 es fundamental para la atención de los pacientes, la prevención de infecciones hospitalarias y la respuesta pública a la pandemia de COVID-19. La información sobre el rendimiento clínico de las pruebas disponibles está surgiendo rápidamente, pero la calidad de la evidencia de la literatura actual se considera de moderada a muy baja. Reconociendo estas limitaciones, el panel de la IDSA sopesó la evidencia diagnóstica disponible y recomienda la realización de pruebas de ácido nucleico para todos los individuos sintomáticos sospechosos de tener COVID-19. Además, se recomiendan las pruebas para las personas asintomáticas con contacto conocido o presunto con un caso de COVID-19. Se sugiere realizar las pruebas a las personas asintomáticas sin exposición conocida cuando los resultados influyan en las decisiones sobre el uso de aislamiento/cuarentena/equipo de protección personal (EPP), dicten la elegibilidad para la cirugía o informen sobre el momento del trasplante de órganos sólidos o células madre hematopoyéticas. En última instancia, la priorización de las pruebas dependerá de los recursos específicos de la institución y de las necesidades de las diferentes poblaciones de pacientes.
· Performance of RT-PCR on Saliva Specimens Compared With Nasopharyngeal Swabs for the Detection of SARS-CoV-2 in Children: A Prospective Comparative Clinical Trial.
The Pediatric Infectious Disease Journal. 40(8):e300-e304, August 2021.
Antecedentes: La reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) en saliva es una alternativa atractiva para la detección del síndrome respiratorio agudo grave por coronavirus 2 en adultos, siendo menos conocida en niños.
Métodos: Los niños con síntomas de enfermedad por coronavirus 2019 se inscribieron prospectivamente en un ensayo clínico comparativo de 1 mes de RT-PCR en saliva y nasofaríngea (NP). Se compararon las tasas de detección y las sensibilidades de la RT-PCR en saliva y PN, así como los resultados discordantes de la RT-PCR en saliva y PN, incluyendo las cargas virales (CV).
Resultados: De los 405 pacientes inscritos, a 397 se les realizaron dos pruebas. La edad media fue de 12,7 años (rango, 1,2-17,9). La sensibilidad de la saliva fue del 85,2% (intervalo de confianza del 95%: 78,2%-92,1%) cuando se utilizó la PN como estándar; la sensibilidad de la PN fue del 94,5% (89,8%-99,2%) cuando se consideró la saliva como estándar. Para un umbral de VL por RT-PCR de NP de ≥10 3 y ≥10 4 copias/mL, la sensibilidad de la saliva aumenta al 88,7% y al 95,2%, respectivamente. La sensibilidad de los hisopos de saliva y PN fue, respectivamente, del 89,5% y 95,3% en los pacientes con síntomas de menos de 4 días ( P = 0,249) y del 70,0% y 95,0% en los que tenían síntomas ≥4-7 días ( P = 0,096). Los 15 pacientes que tuvieron una RT-PCR de PN aislada positiva eran más jóvenes ( P = 0,034), tenían un VL de PN más bajo (mediana de 5,6 × 10 3 frente a 3,9 × 10 7 , P < 0,001) y no podían babear saliva al final de la toma de muestras ( P = 0,002). Las CV fueron menores con la saliva que con la RT-PCR de PN (mediana de 8,7 cp/mL × 10 4 ; rango intercuartil 1,2 × 10 4 -5,2 × 10 5 ; frente a la mediana de 4,0 × 10 7 cp/mL; rango intercuartil, 8,6 × 10 5 -1 × 10 8 ; P < 0,001).
Conclusiones: Aunque la prueba RT-PCR en la saliva tuvo un rendimiento más pobre en los niños más pequeños y probablemente después de una mayor duración de los síntomas, la saliva sigue siendo una alternativa atractiva a los hisopos de PN en los niños. OK
· Longitudinal Follow-up of Antibody Responses in Pediatric Patients With COVID-19 up to 9 Months After Infection. The Pediatric Infectious Disease Journal. 40(8):e294-e299, August 2021.
Introducción: Se ha demostrado que la respuesta de anticuerpos desarrollada en las 2-3 semanas posteriores a la exposición al síndrome respiratorio agudo severo por coronavirus 2 (SARS-CoV-2) disminuye con el tiempo; sin embargo, hay pocos datos sobre los niveles de anticuerpos a los 6 meses o más después de la infección, especialmente en niños.
Material y método: Se realizó un estudio prospectivo multicéntrico con 315 muestras de 74 casos pediátricos confirmados y 10 probables de enfermedad por coronavirus 2019. Alrededor del 20% de estos casos se clasificaron como asintomáticos, el 74% como leves/moderados y el 6% como graves/críticos. Los pacientes se incluyeron si se disponía de al menos 2 muestras. La respuesta de anticuerpos se clasificó como de período temprano o tardío (14 días-3 meses y después de 6 meses, respectivamente) para la respuesta IgG, mientras que la respuesta IgA se analizó en varios intervalos de tiempo, incluyendo desde 4 días hasta 3 meses. Para la detección de anticuerpos se utilizaron los kits Euroimmun Anti-SARS-CoV-2 IgG e IgA y Genscript SARS-CoV-2 Surrogate Virus Neutralization Kits.
Resultados: No hubo diferencias entre la positividad de IgG del período temprano y del período tardío ( P = 0,1). Sin embargo, la mediana de los niveles de IgG fue de 11,98 en los períodos tempranos y de 4,05 en los tardíos, con una significación de P < 0,001. Aunque el descenso de los niveles de IgG fue significativo en los casos asintomáticos y leves/moderados ( P < 0,008 y P < 0,001, respectivamente), el descenso en los casos graves/críticos fue moderado ( P = 0,285). La sensibilidad de la IgG a los 15 días fue superior al 94%, y la de la IgA fue del 88% a los 8-15 días.
Conclusión: Los niveles de anticuerpos contra el SARS-CoV-2 disminuyeron después de 6 meses. La disminución fue moderada en los casos graves/críticos. En general, el 95,8% de los pacientes siguió siendo positivo hasta 9 meses después de la infección. Aunque la respuesta IgA puede ser útil al principio, la respuesta IgG es útil después de 14 días.
· Seroprevalence of SARS-CoV-2 antibodies in children: a prospective multicentre cohort study Archives of Disease in Childhood 2021;106:680-686.
Antecedentes: Los estudios basados en pruebas moleculares de hisopos orales/nasales subestiman la infección por SARS-CoV-2 debido a problemas con la sensibilidad de la prueba, el momento de la prueba y el sesgo de selección. El objetivo de este estudio era informar de la presencia de anticuerpos contra el SRAS-CoV-2, consistentes con una infección previa.
Diseño: Este estudio de cohorte observacional multicéntrico, realizado entre el 16 de abril y el 3 de julio de 2020 en 5 centros del Reino Unido, reclutó a hijos de trabajadores sanitarios, de entre 2 y 15 años. Los participantes proporcionaron muestras de sangre para las pruebas de anticuerpos contra el SARS-CoV-2 y se recopilaron datos sobre los contactos y los síntomas de malestar.
Resultados: Se inscribieron 1007 participantes y se incluyeron 992 en el análisis final. La edad media de los participantes era de 10-1 años. Hubo 68 (6,9%) participantes con pruebas de anticuerpos del SRAS-CoV-2 positivas que indicaban una infección previa por el SRAS-CoV-2. De ellos, 34/68 (50%) no informaron de ningún síntoma antes de las pruebas. La presencia de anticuerpos y el título medio de anticuerpos no estaban influidos por la edad. Tras el análisis multivariable se identificaron cuatro variables independientes que se asociaron significativamente con la seropositividad al SRAS-CoV-2: contacto familiar infectado conocido OR=10,9 (IC del 95%: 6,1 a 19,6); fatiga OR=16,8 (IC del 95%: 5,5 a 51,9); síntomas gastrointestinales OR=6,6 (IC del 95%: 3,0 a 13,8); y cambios en el sentido del olfato o del gusto OR=10,0 (IC del 95%: 2,4 a 11,4).
Discusión: Los niños demostraron títulos de anticuerpos similares en respuesta al SARS-CoV-2 independientemente de la edad. La fatiga, los síntomas gastrointestinales y los cambios en el sentido del olfato o del gusto fueron los síntomas más fuertemente asociados con la positividad de los anticuerpos contra el SARS-CoV-2.
· Role of children in household transmission of COVID-19. Archives of Disease in Childhood 2021;106:709-711.
Objetivo: La transmisibilidad de COVID-19 por los niños en el hogar no está clara. En este caso, describimos el papel de los niños en la transmisión doméstica de COVID-19.
Diseño y entorno: Se revisaron todos los casos índice pediátricos de COVID-19 y los miembros de su hogar notificados del 20 de enero al 6 de abril de 2020 en Corea del Sur. Se calculó la tasa de ataque secundario (SAR) del caso índice infantil al caso secundario doméstico. Se evaluaron los hallazgos epidemiológicos y clínicos de la pareja de casos índice infantiles y casos secundarios domésticos.
Resultados: Se identificaron un total de 107 casos pediátricos índice de COVID-19 y 248 de los miembros de su hogar. Se identificó una pareja de caso pediátrico índice-caso secundario del hogar, lo que supuso una RAS del hogar del 0,5% (IC del 95%: 0,0% a 2,6%). El caso índice se autocuidó en casa después de un viaje internacional, permaneció en su habitación, pero compartió mesa con el caso secundario.
Conclusión: La RAS de los niños a los miembros del hogar fue baja en el contexto del distanciamiento social, lo que subraya la importancia de un rastreo riguroso de los contactos y del aislamiento temprano para limitar la transmisión dentro de los hogares.
· The Indirect Impact of the SARS-CoV-2 Pandemic on Invasive Group a Streptococcus, Streptococcus Pneumoniae and Staphylococcus Aureus Infections in Houston Area Children.
The Pediatric Infectious Disease Journal. 40(8):e313-e316, August 2021.
Se ha adoptado el enmascaramiento y el distanciamiento social para mitigar la pandemia del síndrome respiratorio agudo severo por coronavirus 2. Se evaluó el impacto indirecto de las estrategias de prevención del síndrome respiratorio agudo grave por coronavirus 2 sobre el Staphylococcus aureus invasivo, el Streptococcus pneumoniae (neumococo) y el estreptococo del grupo A en los niños del área de Houston. Se observó una disminución de la enfermedad neumocócica invasiva y del estreptococo del grupo A invasivo asociada temporalmente al distanciamiento social/enmascaramiento/cierre de escuelas.
· Evaluation of the safety profile of COVID-19 vaccines: a rapid review. BMC Med. 2021. PMID: 34315454
Antecedentes. El rápido proceso de investigación y desarrollo y la falta de tiempo de seguimiento tras la vacunación despertaron una gran preocupación pública sobre el perfil de seguridad de las vacunas candidatas COVID-19. Proporcionar una visión general del perfil de seguridad de las vacunas COVID-19 utilizando la técnica del meta-análisis.
Métodos. Se buscaron artículos en inglés y resultados publicados en PubMed, Embase, Web of Science, PMC, sitios web oficiales de regulación y datos de vigilancia de seguridad posteriores a la autorización hasta el 12 de junio de 2021. Se incluyeron las publicaciones que divulgaban datos de seguridad de las vacunas candidatas COVID-19 en humanos. Se realizó un meta-análisis de proporciones para estimar la incidencia conjunta y la razón de tasas (RR) conjunta de los resultados de seguridad de las vacunas COVID-19 utilizando diferentes plataformas.
Resultados. Se incluyeron un total de 87 publicaciones con datos de seguridad de ensayos clínicos y estudios posteriores a la autorización de 19 vacunas COVID-19 en 6 plataformas diferentes. Las tasas agrupadas de reacciones locales y sistémicas fueron significativamente menores entre las vacunas inactivadas (23,7%, 21,0%), las vacunas de subunidades proteicas (33,0%, 22,3%) y las vacunas de ADN (39,5%, 29,3%), en comparación con las vacunas de ARN (89,4%, 83,3%), las vacunas de vectores no replicantes (55,9%, 66,3%) y las vacunas de partículas similares a virus (100,0%, 78,9%). El dolor solicitado en el lugar de la inyección fue la reacción local más común, y la fatiga y el dolor de cabeza fueron las reacciones sistémicas más comunes. La frecuencia de acontecimientos adversos graves relacionados con la vacuna fue baja (< 0,1%) y equilibrada entre los grupos de tratamiento. Las plataformas de las vacunas y los grupos de edad de los receptores de las mismas explicaron gran parte de la heterogeneidad de los perfiles de seguridad entre las vacunas COVID-19. Las tasas de notificación de acontecimientos adversos de los estudios observacionales posteriores a la autorización fueron similares a los resultados de los ensayos clínicos. Las tasas brutas de notificación de acontecimientos adversos de la supervisión de la seguridad posterior a la autorización (vigilancia pasiva) fueron inferiores a las de los ensayos clínicos y variaron entre los países.
Conclusiones. Las pruebas disponibles indican que las vacunas COVID-19 elegibles tienen un perfil de seguridad aceptable a corto plazo. Se recomienda encarecidamente la realización de estudios adicionales y la vigilancia a largo plazo a nivel de la población para definir mejor el perfil de seguridad de las vacunas COVID-19.
Traducción realizada con la versión gratuita del traductor DeepL
· Interim public health considerations for COVID-19 vaccination of adolescents in the EU/EEA. European Centre for Disease Prevention and Control. Interim public health considerations for COVID-19 vaccination of adolescents in the EU/EEA. 1 June 2021. Stockholm: ECDC; 2021.
o La vacunación de los adolescentes contra la COVID-19 debe considerarse en el contexto más amplio de la estrategia de vacunación contra la COVID-19 para toda la población, incluidos sus objetivos generales, el estado de aplicación y sus prioridades.
o La vacunación de los adolescentes con alto riesgo de padecer COVID-19 grave debe considerarse prioritaria, al igual que la de otros grupos de edad.
o Los beneficios directos generales de la vacunación de los adolescentes dependerán principalmente de la incidencia de la infección por el SRAS-CoV-2 y de la prevalencia de las afecciones subyacentes que aumentan el riesgo de COVID-19 grave en este grupo de edad.
o Se espera que los beneficios directos individuales de la vacunación contra el COVID-19 en los adolescentes sean limitados en comparación con los grupos de mayor edad.
o El beneficio global para la población general de la vacunación de los adolescentes será proporcional a la transmisión del SARS-CoV-2 dentro y desde este grupo de edad.
o Teniendo en cuenta la reducida relación beneficio-riesgo individual que se prevé obtener de la vacunación contra el COVID-19 en los adolescentes en comparación con los grupos de mayor edad, antes de dirigirse a este grupo de edad se debe considerar cuidadosamente la situación epidemiológica y la aceptación de la vacuna en los grupos de mayor edad.
o Es importante seguir vigilando la propagación de las variantes preocupantes entre los individuos más jóvenes y seguir evaluando la carga real de COVID-19 en los grupos de edad más jóvenes también en relación con las secuelas de COVID-19 (por ejemplo, la «COVID larga»).
o Las cuestiones de equidad relativas a la disponibilidad y el acceso a la vacuna deben considerarse cuidadosamente cuando se decida la ampliación de la vacunación contra la COVID-19 a los grupos con menor riesgo individual de enfermedad grave.
· COVID-19 Vaccine Safety in Adolescents Aged 12–17 Years — United States, December 14, 2020–July 16, 2021. MMWR Morb Mortal Wkly Rep 2021;70:1053-1058. DOI: http://dx.doi.org/10.15585/mmwr.mm7031e1
¿Qué se sabe ya sobre este tema?
En los ensayos previos a la autorización de la vacuna COVID-19 de Pfizer-BioNTech, los adolescentes de 12 a 17 años notificaron reacciones locales y sistémicas leves y moderadas. Se ha observado miocarditis tras la vacunación con vacunas de ARNm en el seguimiento posterior a la autorización.
¿Qué añade este informe?
Las reacciones locales y sistémicas después de la vacunación con la vacuna de Pfizer-BioNTech fueron notificadas con frecuencia por adolescentes de 12 a 17 años a los sistemas de vigilancia de la seguridad de las vacunas de EE.UU., especialmente después de la dosis 2. Una pequeña proporción de estas reacciones son compatibles con la miocarditis.
¿Cuáles son las implicaciones para la práctica de la salud pública?
Las reacciones locales y sistémicas leves son comunes entre los adolescentes después de la vacuna de Pfizer-BioNTech, y los eventos adversos graves son raros. El Comité Asesor sobre Prácticas de Inmunización realizó una evaluación de riesgos y beneficios y sigue recomendando la vacuna COVID-19 de Pfizer-BioNTech para todas las personas de ≥12 años.
· Safety and Antibody Kinetics of COVID-19 Convalescent Plasma for the Treatment of Moderate to Severe Cases of SARS-CoV-2 Infection in Pediatric Patients. The Pediatric Infectious Disease Journal. 40(7):606-611, July 2021.
Se han evaluado las terapias contra el síndrome respiratorio agudo severo coronavirus-2 (SARS-CoV-2) y su infección respiratoria mortal coronavirus disease 2019 (COVID-19), incluyendo el plasma convaleciente de COVID-19 (CCP). Existen múltiples informes amplios sobre el tratamiento con CCP en adultos. Los datos pediátricos sobre la seguridad y eficacia del CCP son limitados.
Métodos: Ensayo abierto y prospectivo de un solo centro que analiza la seguridad, la cinética de los anticuerpos y los resultados del tratamiento con CCP (10 mL/kg, máximo 1 unidad) para COVID-19 en pacientes pediátricos hospitalizados con enfermedad moderada a grave o con alto riesgo de enfermedad grave.
Resultados: Se inscribieron trece pacientes. No se produjeron acontecimientos adversos relacionados con la infusión. No se observaron efectos adversos hematológicos o metabólicos durante la hospitalización ni a las 3 semanas. Diez pacientes presentaron una mejora clínica al séptimo día (escala de gravedad ordinal de ocho categorías de la OMS para COVID-19). Tras la PCC, la IgG antinucleocápside del SARS-CoV-2 aumentó significativamente a las 24 horas y los niveles altos se mantuvieron a los 7 y 21 días. Se observó una respuesta transitoria de IgM. Doce pacientes (92,3%) fueron dados de alta a casa, 9 (75%) al séptimo día después de la PCC. Uno permaneció con soporte ventilatorio invasivo 42 días después de la PCC y fue finalmente dado de alta a un centro de cuidados intermedios. Se confirmó retrospectivamente que el único paciente fallecido había tenido muerte cerebral antes de la PCC.
Conclusiones: La PCC fue bien tolerada en los pacientes pediátricos, dio lugar a un rápido aumento de anticuerpos y no pareció interferir con las respuestas inmunitarias medidas a los 21 días. Se necesitan más datos pediátricos para establecer la eficacia de la PCC, pero nuestros datos sugieren un beneficio en la COVID-19 de moderada a grave cuando se utiliza de forma temprana. Pueden añadirse otras intervenciones inmunológicas o antivirales según los datos que vayan surgiendo. Igual no, que hay mucho. Como veas… a mí me gusta
· COVID-19: children on the front line. Archives of Disease in Childhood 2021;106:e28.
El cobro de los servicios del NHS a las personas con estatus migratorio incierto se introdujo como parte del «entorno hostil» de Theresa May. El impago de las facturas puede dar lugar a que se denuncie al Ministerio del Interior y se utilice como motivo para no conceder el estatus de asentado. Este sistema sigue vigente durante la pandemia de COVID-19, desalentando activamente la búsqueda de asistencia sanitaria mediante la amenaza de la aplicación de la ley de inmigración. De las aproximadamente 618.000 personas que viven en el Reino Unido pero no tienen la documentación necesaria para demostrar un estatus migratorio regular, se calcula que 144.000 son niños1 , y la mitad han nacido aquí. La legislación sobre el cobro introducida por el gobierno con el espurio pretexto de atacar el «turismo sanitario» representó una desviación sin precedentes de los principios fundadores del NHS y, entre otros efectos adversos, tiene un impacto negativo en la salud infantil2.
A escala mundial, el número de personas desplazadas por la fuerza de sus hogares a causa de los conflictos, la persecución, los desastres naturales y la hambruna alcanzó los 68,5 millones a finales de 2017 y sigue aumentando. Los niños constituyen más de la mitad de los refugiados del mundo y, al igual que otros solicitantes de asilo y migrantes indocumentados, están expuestos a múltiples factores de riesgo de mala salud física y mental a lo largo de su experiencia migratoria.3 Las normas de cobro del NHS socavan los compromisos declarados del gobierno con la salud infantil, así como las obligaciones con los niños en virtud de la Convención de las Naciones Unidas sobre los Derechos del Niño (artículo 24). En él se establece que los gobiernos reconocen el derecho del niño al disfrute del más alto nivel posible de salud y a servicios para el tratamiento de las enfermedades y la rehabilitación de la salud y, además, que se esforzarán por garantizar que ningún niño se vea privado de su derecho de acceso a dichos servicios sanitarios. El cobro también contradice las recomendaciones señaladas en el Pacto Mundial para la Migración de la ONU, firmado por el Reino Unido en 2018.2
· Double-edged sword of limiting healthcare provision for children in times of COVID-19: the hidden price we pay. Archives of Disease in Childhood 2021;106:e29.
En la primera semana del cierre del Reino Unido, un niño de 2 años fue remitido para ser evaluado por una enfermedad inflamatoria intestinal (EII) de inicio muy temprano en el Departamento de Gastroenterología Pediátrica de un hospital de atención terciaria del Reino Unido. Al mismo tiempo, preparándose para la pandemia de COVID-19, el NHS estaba en proceso de dirigirse hacia una vía de provisión de atención sanitaria nacional de «sólo tratamientos esenciales». Para optimizar la capacidad en previsión de la esperada ola de emergencias de Sars-Cov-2, se pidió a los médicos que pospusieran todas las actividades clínicas no urgentes, incluidas las visitas ambulatorias presenciales, los procedimientos de diagnóstico y las terapias hospitalarias.
Esta estrategia se ha convertido rápidamente en una realidad: sólo en la primera semana de abril de 2020, dos niños de nuestra institución han recibido el diagnóstico clínico/presuntivo de la enfermedad de Crohn y, posteriormente, han comenzado el tratamiento sin la certeza diagnóstica de la endoscopia o la resonancia magnética.
El niño de 2 años fue discutido en una reunión virtual del equipo multidisciplinar, donde -como excepción- se tomó la decisión de incluir al niño en la lista de endoscopia gastrointestinal diagnóstica de la única lista de urgencias pediátricas. Sorprendentemente, la esofagogastroduodenoscopia y la colonoscopia revelaron un único pólipo rectal juvenil que fue extirpado endoscópicamente. El resto del procedimiento fue normal y el niño fue dado de alta sin más tratamiento médico.
¿Qué hubiera pasado si no hubiéramos instado a incluir al niño en una de las pocas listas de emergencia? Un «diagnóstico clínico» erróneo de EII habría conllevado importantes secuelas, incluida la inmunosupresión farmacológica con los posibles efectos secundarios y el sangrado continuado del pólipo aún no diagnosticado.
· Children Witnessing Domestic and Family Violence: A Widespread Occurrence during the Coronavirus Disease 2019 (COVID-19) Pandemic. J Pediatr. 2021 Aug;235:305-306.e2.doi: 10.1016/j.jpeds.2021.04.071.
En todo el mundo, los niños y adolescentes están expuestos diariamente a niveles tóxicos de comportamientos violentos, incluida la violencia doméstica y familiar. La violencia ha penetrado cada vez más y ha afectado profundamente a la vida de los niños, que son los miembros más vulnerables de la sociedad.
Las sociedades pediátricas de Europa y América del Norte han manifestado una gran preocupación por el efecto que las experiencias abusivas tendrán en las generaciones presentes y futuras.
La propagación mundial de la enfermedad por coronavirus 2019 (COVID-19) durante el año pasado ha empeorado drásticamente la situación, contribuyendo a un nuevo aumento de la violencia y la agresión en los hogares. Los informes sobre el abuso doméstico y la violencia familiar han aumentado en todo el mundo con el aislamiento social y las medidas de cuarentena, y los sistemas nacionales de salud y atención social en todo el mundo se han enfrentado a graves desafíos planteados por las crecientes tasas de abuso doméstico y familiar.
Los niños suelen ser las principales víctimas de la violencia familiar; sin embargo, los niños que viven en hogares en los que se producen malos tratos por parte de la pareja se describen como víctimas secundarias.
Los menores son cada vez más testigos de diversas formas de maltrato doméstico emocional y físico sin precedentes, que a menudo desembocan en el feminicidio, y están expuestos a los efectos emocionales, conductuales, físicos, sociales y cognitivos.
Actualidad bibliográfica junio 2021
Top Ten
- Cat Scratch Disease and Bartonellaceae: The Known, the Unknown and the Curious. The Pediatric Infectious Disease Journal. 40(5S):S11-S15, May 2021.
Desde principios del siglo XX, sólo se sabía que las especies de Bartonella causaban enfermedades humanas derivadas de influencias geográficas (bartonelosis) o ambientales muy restringidas («fiebre de las trincheras»). En los años 90, y de forma paralela, la enfermedad por arañazo de gato y la angiomatosis bacilar se vincularon definitivamente a las especies de Bartonella. Posteriormente, el uso generalizado de métodos de diagnóstico modernos reveló el amplio nicho ecológico de este organismo y amplió enormemente nuestros conocimientos sobre la epidemiología y las presentaciones clínicas asociadas a este género. Se ha identificado un gran número de reservorios y vectores implicados en la propagación y transmisión de Bartonella al ser humano; los gatos y varios artrópodos siguen siendo los más estudiados hasta la fecha. Aunque no se entiende del todo, parece que las interacciones inmunomoduladas específicas entre las especies infectantes y los factores relacionados con el huésped desempeñan un papel importante en la amplitud observada de los síndromes clínicos humanos asociados a las Bartonellas, las grandes diferencias en las características inmunopatológicas de las muestras de tejido entre los distintos síndromes y, potencialmente, las variadas respuestas a la terapia antimicrobiana. Además, el tratamiento clínico de la enfermedad por arañazo de gato, en particular, es bastante variable entre los médicos, lo que refleja una base de evidencia pobre. No se han desarrollado medidas preventivas más allá de las sugerencias de evitar comportamientos de riesgo con vectores conocidos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Postnatal Exposure to Herpes Simplex Virus: To Treat or Not to Treat? The Pediatric Infectious Disease Journal. 40(5S):S16-S21, May 2021.
La infección neonatal por el virus del herpes simple (VHS) conlleva una importante morbilidad y mortalidad. A diferencia de la exposición perinatal, no existen directrices claras para el tratamiento de la exposición postnatal al VHS. Esta revisión se centra en el riesgo de infección por VHS tras la exposición postnatal y sugiere un enfoque para el tratamiento. Aunque muchos lactantes están protegidos por los anticuerpos maternos anti-VHS transferidos por vía transplacentaria, los lactantes de madres seronegativas con una exposición postnatal significativa al VHS pueden estar en riesgo de padecer una enfermedad grave. En los recién nacidos expuestos postnatalmente, incluso si son asintomáticos, debe considerarse la evaluación individual del riesgo, las investigaciones apropiadas y el tratamiento empírico con aciclovir. En todos los casos, está indicado un estrecho seguimiento clínico, así como la educación de las familias sobre los síntomas de la enfermedad neonatal por VHS. Por último, deben considerarse medidas para reducir el riesgo de infección postnatal por VHS, como disuadir a las personas, especialmente a las que tienen antecedentes de herpes labial recurrente, de besar a los recién nacidos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Taking a Rational Approach to a Reported Antibiotic Allergy. The Pediatric Infectious Disease Journal. 40(5S):S22-S25, May 2021.
Hasta el 10% de los pacientes hospitalizados tienen una etiqueta de alergia a los antibióticos en su expediente médico, con mayor frecuencia en relación con las penicilinas. Sin embargo, la gran mayoría de las alergias a los antibióticos notificadas no representan una «verdadera» alergia, sino que se deben a una intolerancia al fármaco, a reacciones idiosincrásicas o a síntomas de la enfermedad infecciosa concurrente. Dado que las etiquetas de alergia a los antibióticos dan lugar a la desviación de la terapia antimicrobiana de primera elección, abordar el problema del etiquetado incorrecto de la alergia a los antibióticos, ya a una edad temprana, es un elemento central de la administración de antibióticos. En este artículo, describimos el enfoque estructurado del paciente con una presunta alergia a los antibióticos, haciendo hincapié en los elementos clave de la anamnesis específica de la alergia y el riesgo limitado de reacciones alérgicas cruzadas entre las subclases de betalactámicos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/TranslatorFactors
- That Influence Infant Immunity and Vaccine Responses. The Pediatric Infectious Disease Journal. 40(5S):S40-S46, May 2021.
El periodo neonatal y la primera infancia son épocas de mayor vulnerabilidad a las infecciones. El sistema inmunitario de los lactantes experimenta rápidos cambios y hay una serie de factores que pueden influir en la maduración y la función del sistema inmunitario de los primeros años de vida, entre los que se encuentran las infecciones y la inmunidad maternas. Los lactantes expuestos al VIH, pero no infectados, muestran importantes alteraciones inmunitarias, que probablemente estén relacionadas con el aumento de la morbilidad y la mortalidad observado en estos lactantes. Los anticuerpos de origen materno son cruciales en los primeros años de vida para proteger a los lactantes de las infecciones durante la época en que su propio sistema inmunitario está adquiriendo mayor experiencia y madurez. Sin embargo, los anticuerpos maternos también pueden interferir con las respuestas de los anticuerpos propios del lactante a la vacunación primaria. Los bebés prematuros son especialmente vulnerables a la infección, ya que no han tenido la oportunidad de beneficiarse de la transferencia transplacentaria de anticuerpos maternos al final del embarazo. Además, se han observado otras diferencias en el sistema inmunitario innato y adaptativo entre los bebés prematuros y los nacidos a término. Aquí nos centramos en las influencias maternas sobre el sistema inmunitario del lactante, utilizando el VIH y la vacunación materna como ejemplos y terminamos considerando cómo la prematuridad afecta a las respuestas inmunitarias del lactante a la vacunación.
Casos clínicos
- Osteomielitis costal por neumococo en lactante vacunado, un caso excepcional. Enferm Infecc Microbiol Clin. 2021;39:311-2.
- Nefritis focal aguda bilateral por Enterococcus faecalis asociada a enfermedad de Kawasaki en un paciente pediátrico. Rev Esp Quimioter 2021;34(3): 261-263
Estimado Editor: la infección del tracto urinario (ITU) constituye una de las infecciones bacterianas más frecuentes en pediatría. Las ITUs de vías altas engloban diferentes entidades como pielonefritis aguda (PNA), nefronía lobar aguda, absceso renal o pionefrosis [1]. El diagnóstico diferencial de estas entidades con diferente manejo es muy importante. Presentamos un niño de 8 años sin antecedentes de interés que acude a urgencias pediátricas por fiebre, vómitos y dolor abdominal de 24 horas de evolución. En la exploración destaca dolor en hemiabdomen derecho sin peritonismo. Entre las pruebas complementarias se realiza sistemático de orina normal, analítica sanguínea con leucocitosis y neutrofilia (22.730/mm3, 85%), PCR 92.7 mg/l, PCT 19.72 ng/ml, hemocultivo y urocultivo negativos y ecografía abdominal normal. Persiste febril y…
- First case of Arcobacter cryaerophilus in paediatric age in Spain. Rev Esp Quimioter 2021;34(3): 259-260.
Varón de 12 años que acude a consulta de Atención Primaria refiriendo desde hace dos meses, coincidiendo con el confinamiento derivado de la pandemia por COVID-19, deposiciones líquidas, en número de 3-4 al día, amarillentas, sin productos patológicos; refiere dolor leve intermitente previo a la emisión, sin náuseas, vómitos ni fiebre acompañante.
- Kingella kingae: An Unlikely Cause of Meningitis. The Pediatric Infectious Disease Journal. 40(6):e247-e249, June 2021.
Kingella kingae es la principal causa de infecciones osteoarticulares entre los 6 y los 48 meses, una causa bien conocida de bacteriemia y endocarditis pediátricas y se ha asociado raramente a la meningitis. Presentamos un caso de un niño sano de 10 años con meningitis por Kingella kingae que se presentó con una historia de cefalea intensa, vómitos y postración.
- Haemophagocytic lymphohistiocytosis restricted to the central nervous system. Archives of Disease in Childhood 2021;106:527.
Un niño de 8 años se presentó con fatiga, debilidad y alteración del estado mental que requirió intubación. La resonancia magnética (RM) cerebral con contraste reveló un realce perivascular multifocal en la sustancia blanca yuxtacortical supratentorial (figura 1A) y un realce leptomeníngeo cerebeloso difuso (figura 1B), sugestivo de vasculitis del sistema nervioso central (SNC) frente a infección o encefalomielitis aguda diseminada (EDA). La evaluación de la encefalitis infecciosa y autoinmune no fue significativa. Se inició la administración de metilprednisolona (20 mg/kg/día) para la presunta ADEM. La biopsia cerebral, obtenida debido al continuo deterioro del estado mental, reveló una meningoencefalitis extensa (figura 2A …
- Rare case of spontaneous simultaneous extensive subcutaneous emphysema, bilateral pneumothoraces, pneumomediastinum and pneumorrhachis. Archives of Disease in Childhood 2021;106:547.
Un niño de 12 años diagnosticado de leucemia linfoblástica aguda de células B precursoras desarrolló tos y coriza el día 8 de la inducción. El hisopo faríngeo posterior reveló una infección por el virus respiratorio sincitial. Se mantuvo bien y se procedió a la punción lumbar prevista y a la administración de metotrexato intratecal bajo anestesia general. Presentó una aparición súbita de dolor torácico y lumbar intenso que se irradiaba al cuello con rigidez nucal asociada. Su tos había persistido y de forma intermitente …
Para profundizar
- Perinatal Infections With Ureaplasma. The Pediatric Infectious Disease Journal. 40(5S):S26-S30, May 2021.
Las especies de Ureaplasma son cada vez más reconocidas como patógenos relevantes en la morbilidad prenatal, perinatal y postnatal. Suelen encontrarse como comensales en las membranas mucosas del tracto urogenital inferior de las mujeres embarazadas, pero cuando ascienden, pueden causar vaginosis bacteriana, corioamnionitis, partos prematuros y morbilidades postnatales como la displasia broncopulmonar, y sepsis neonatal de inicio temprano y meningitis. La detección de las especies de Ureaplasma es un reto y no está cubierta por los diagnósticos de rutina, y el tratamiento antibiótico empírico actual en neonatos con sospecha de infección no está dirigido contra las especies de Ureaplasma. El objetivo de esta revisión es discutir la fisiopatología de las infecciones por Ureaplasma, las consecuencias clínicas y las dificultades actuales en el diagnóstico y el tratamiento, proporcionando una visión general de la literatura actual.
- Posttreatment Lyme Disease Syndrome—What It Might Be and What It Is Not.The Pediatric Infectious Disease Journal. 40(5S):S31-S34, May 2021.
La enfermedad de Lyme es una enfermedad multisistémica causada por la infección por Borrelia burgdorferi y presenta manifestaciones bien definidas, que aparecen en una fase temprana o tardía. Una terapia antibiótica adecuada suele conducir a un resultado favorable. Sin embargo, algunos pacientes informan de la persistencia de síntomas inespecíficos, como fatiga, mialgia, artralgia o disfunción cognitiva, meses o años después del tratamiento adecuado. Su mecanismo fisiopatológico subyacente no está claro. Sin embargo, no hay pruebas de la persistencia microbiológica en estos casos y los intentos de resolver los síntomas mediante un tratamiento antibiótico repetido o prolongado no han tenido un éxito convincente, sino que más bien pueden ser perjudiciales. Para acotar la controvertida entidad del síndrome de la enfermedad de Lyme post-tratamiento (PTLDS) y evitar el sobrediagnóstico y el sobre-tratamiento, se han propuesto definiciones de casos, reconociendo el PTLDS como un complejo de síntomas subjetivos e inespecíficos, que no son causados por una infección en curso ni por ninguna otra enfermedad identificable. El SDPT es principalmente un diagnóstico de exclusión y requiere una evaluación cuidadosa del diagnóstico diferencial, seguida de un asesoramiento sobre el tratamiento óptimo a la luz de las opciones terapéuticas específicas que faltan.
- Tuberculosis en la edad pediátrica: una reflexión sobre la transmisión. An Pediatr (Barc). 2021;94:403-11
Introducción. La tuberculosis (TB) continúa siendo un reto en la edad pediátrica. Las dificultades en su diagnóstico y la escasa experiencia en su tratamiento en la infancia y adolescencia son algunas de las razones para considerar la necesidad de centros especializados en tuberculosis pediátrica y priorizar a la población pediátrica en los programas de control de tuberculosis, especialmente en países de baja incidencia. Descripción de casos de tuberculosis pediátrica tratados en un centro ambulatorio especializado en TB.
Pacientes y métodos. Análisis retrospectivo de datos epidemiológicos y clínicos de casos de TB en pacientes menores de 18 años en el período de enero de 2007 a junio de 2017.
Resultados. Se identificaron 46 casos de TB, con una edad media de 5 años (RIC: 1,75-13,25). Treinta casos (65,2%) se identificaron en contexto de cribado por exposición conocida a la TB. En 36 pacientes (78%), la duración mediana de los síntomas fue de 2 semanas, y los síntomas más frecuentes fueron tos (54%) y fiebre (48%). La radiografía de tórax fue anormal en el 73,9% de los pacientes, y se realizó TC en el 82,2%, cuyos hallazgos proporcionaron claves importantes para la decisión de tratar en el 85,3%. A pesar de recogerse distintas muestras microbiológicas, solo se confirmó el diagnóstico en 12 casos (26,1%). Las pruebas de cultivo y/o de amplificación de ácidos nucleicos fueron positivas en el 33,3% de las muestras de esputo, el 28,1% de las de lavado broncoalveolar y el 12,9% de las de aspirado gástrico. La TB pulmonar fue el diagnóstico más frecuente (n=31), seguida de la TB pleural (n=6), la linfadenitis tuberculosa (n=3), la uveítis (n=2), la TB ósea, la TB diseminada, la TB cerebelar y el eritema nudoso (cada uno, n=1).
Conclusiones. La TB en la edad pediátrica es un marcador epidemiológico de transmisión reciente de Mycobacterium tuberculosis en la comunidad. Debe hacerse todo lo posible para recoger muestras microbiológicas antes de iniciar el tratamiento. Un equipo pediátrico especializado permite la realización de un diagnóstico preciso incluso en ausencia de confirmación microbiológica.
- Diagnostic utility of fecal calprotectin in chronic diarrhea of bacterial etiology in pediatric patients. Enferm Infecc Microbiol Clin. 2021;39:307-8
En conclusión, nuestros resultados sugieren el uso de la calprotectina como como biomarcador de la diarrea crónica de etiología bacteriana en pacientes pediátricos. Sin embargo, el valor discriminatorio de la calprotectina puede verse en otras situaciones como la hematoquecia, la enfermedad intestinal inflamatoria, la enfermedad celíaca o la inclusión de niños menores de 1 año de edad. Por lo tanto, sus valores deben interpretarse junto con los síntomas clínicos y otras pruebas de laboratorio.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Upper Respiratory Tract Co-detection of Human Endemic Coronaviruses and High-density Pneumococcus Associated With Increased Severity Among HIV-Uninfected Children Under 5 Years Old in the PERCH Study. The Pediatric Infectious Disease Journal. 40(6):503-512, June 2021.
Antecedentes: La gravedad de las enfermedades respiratorias víricas puede aumentar con la coinfección bacteriana y puede variar según el sexo, pero se desconoce la influencia de la coinfección y el sexo en las especies de coronavirus (CoV) endémicas humanas, que generalmente causan enfermedades respiratorias de leves a moderadas. Se evaluó la codetección de CoV y neumococo por sexo en la neumonía infantil.
Métodos: En el estudio Pneumonia Etiology Research for Child Health 2011-2014, se recogieron hisopos nasofaríngeos y orofaríngeos (NP/OP) y otras muestras de 3981 niños <5 años hospitalizados con neumonía grave o muy grave en 7 países. Se evaluó la gravedad según el estado de detección en NP/OP del CoV (NL63, 229E, OC43 o HKU1) y del neumococo de alta densidad (≥6,9 log 10 copias/mL) por reacción en cadena de la polimerasa en tiempo real, según el sexo, utilizando una regresión logística ajustada por edad y lugar.
Resultados: Hubo 43 (1,1%) casos de CoV+/HDSpn+, 247 de CoV+/HDSpn-, 449 de CoV-/HDSpn+ y 3149 de CoV-/HDSpn-, sin diferencias significativas en la frecuencia de codetección por sexo (rango 51,2%-64,0% hombres, p = 0,06). Hubo más casos de neumonía CoV+/HDSpn+ muy graves en comparación con otros grupos, tanto en los varones (13/22, 59,1% frente al rango 29,1%-34,7%, P = 0,04) como en las mujeres (10/21, 47,6% frente al 32,5%-43,5%, P = 0. 009), pero sólo los varones con CoV+/HDSpn+ requirieron oxígeno suplementario con mayor frecuencia (45,0% frente a 20,6%-28,6%, P < 0,001) y tuvieron una mayor mortalidad (35,0% frente a 5,3%-7,1%, P = 0,004) que otros grupos. Para las mujeres con CoV+/HDSpn+, el oxígeno suplementario fue del 25,0% frente al 24,8%-33,3% ( P = 0,58) y la mortalidad fue del 10,0% frente al 9,2%-12,9% ( P = 0,69).
Conclusiones: La codetección de CoV endémico y HDSpn fue poco frecuente en los niños hospitalizados con neumonía, pero se asoció con una mayor gravedad y mortalidad en los varones. Los hallazgos pueden justificar la investigación de las diferencias de gravedad por sexo con la codetección de HDSpn y SARS-CoV-2.
- Diagnosis and Therapy of Infectious Encephalitis in Children: A Ten-Years Retrospective Study. The Pediatric Infectious Disease Journal. 40(6):513-517, June 2021.
Antecedentes: La encefalitis infecciosa representa una condición clínica rara pero potencialmente grave. Sin embargo, los datos internacionales disponibles en la edad pediátrica son limitados.
Métodos: Realizamos un estudio retrospectivo para revisar (a) la presentación clínica; (b) los hallazgos de laboratorio, radiología y neurofisiología; (c) las correlaciones entre estos exámenes y la evolución; y (d) la terapia realizada.
Resultados: Se incluyeron 56 pacientes [22 mujeres (39,6%), edad media 4,7 años, IQR 0,7-8,7 años], el 19,6% presentaba secuelas neurológicas. El VHS fue el patógeno más frecuentemente aislado (19,6%), aunque en la mayoría de los casos la etiología quedó sin definir. El 41,1% de los niños presentaron pródromos antes del desarrollo de los signos neurológicos. La fiebre fue el síntoma constitucional más frecuente (83,9% de los casos). El líquido cefalorraquídeo fue normal en el 48,5% de los casos y la electroencefalografía en el 24,5%. La tomografía computarizada cerebral fue normal en 33 (91,7%) casos, mientras que la resonancia magnética (RM) cerebral mostró hallazgos patológicos en el 62,5% de los casos. La RM fue el único parámetro asociado a las secuelas neurológicas [ P = 0,01; OR, 8,1 (IC 95%: 1,52-42,84)].
Conclusiones: La encefalitis pediátrica es una entidad heterogénea con hallazgos clínicos y de laboratorio inespecíficos, con etiologías indefinidas en la mayoría de las ocasiones. La resonancia magnética puede desempeñar un papel primordial, tanto desde el punto de vista diagnóstico como pronóstico, y su papel debe implementarse y hacerse más accesible. Se necesitan más estudios para definir el papel exacto y el momento de los esteroides.
- The Contemporary Epidemiology, Microbiology and Management of Chronic Osteomyelitis in US Children. The Pediatric Infectious Disease Journal. 40(6):518-524, June 2021.
Antecedentes: Aunque la mayoría de los casos de osteomielitis pediátrica son de naturaleza aguda, un subgrupo importante presenta síntomas prolongados que a menudo se asocian con una morbilidad sustancial. Existen pocos datos para orientar a los médicos en el tratamiento de estas infecciones. Nuestro objetivo es describir la epidemiología, las características clínicas y el tratamiento de la osteomielitis crónica (OC) en niños.
Métodos: Revisamos los ingresos hospitalarios por OC desde 2011 hasta 2018 en el Texas Children’s Hospital. Los casos se incluyeron si los síntomas duraron ≥28 días en la presentación. Los casos se clasificaron como aquellos asociados a: (1) un foco de infección contiguo; (2) un traumatismo penetrante; (3) hardware ortopédico; (4) CO postaguda (PACO, las que ocurren después de ≥28 días de terapia para la osteomielitis aguda); y (5) CO hematógena primaria.
Resultados: Ciento catorce casos cumplieron los criterios de inclusión. La mediana de edad de los pacientes fue de 11,8 años y el 35,9% tenía comorbilidades. El 70,2% de los pacientes fueron sometidos a ≥1 procedimiento quirúrgico. Se identificó una etiología microbiológica en el 72,8% de los casos y el Staphylococcus aureus fue el más común (39,4%). El foco de infección contiguo se asoció con mayor frecuencia a la enfermedad polimicrobiana con o sin Pseudomonas . La OC postaguda fue causada por S. aureus en el 95%. La duración media del tratamiento total fue de 210 días. El 26,3% de los pacientes experimentaron un fracaso del tratamiento, de los cuales el 46% tuvieron que repetir el ingreso hospitalario/la cirugía. No hubo asociación entre la duración de la terapia intravenosa para la OC y el fracaso del tratamiento.
Conclusiones: Los niños con CO representan un grupo diverso tanto en términos de patogénesis como de microbiología. La patogénesis y la presentación clínica pueden proporcionar pistas sobre la etiología microbiológica. El tratamiento intravenoso prolongado no parece mejorar los resultados en la OC.
- Distinct Laboratory and Clinical Features of Secondary Hemophagocytic Lymphohistiocytosis in Pediatric Visceral Leishmaniasis: A Retrospective Analysis of 127 Children in Andalusia, Spain (2004–2019). The Pediatric Infectious Disease Journal. 40(6):525-530, June 2021.
Antecedentes: La leishmaniosis visceral (LV) es una enfermedad endémica en el sur de Europa. Sin embargo, los detalles sobre la carga de la enfermedad, las presentaciones clínicas, los marcadores de laboratorio, el tratamiento y los resultados en los niños son escasos.
Métodos: Se revisaron retrospectivamente las historias clínicas de los niños (<14 años) ingresados con LV en 10 unidades pediátricas de Andalucía (2004-2019). El diagnóstico de LV se basó en la presentación clínica, la serología, la microscopía y los métodos moleculares. El diagnóstico de linfohistiocitosis hemofagocítica secundaria (LSH) se estableció mediante los criterios de linfohistiocitosis hemofagocítica-2004.
Resultados: Se identificaron un total de 127 pacientes. La mediana de edad fue de 14,5 meses; las principales presentaciones clínicas fueron fiebre y esplenomegalia (95,3% cada una). Las citopenias fueron las anomalías de laboratorio más frecuentes. Tanto el diagnóstico como los regímenes de tratamiento variaron en función del tiempo y de los centros participantes. La anfotericina B liposomal se prescribió en el 97,6%; rara vez se observaron recaídas ni acontecimientos adversos (3,1% cada uno). Treinta y siete pacientes, diagnosticados de sHLH requirieron un ingreso hospitalario más prolongado ( P = 0,001), un mayor número de transfusiones de plaquetas ( P < 0,006) y glóbulos rojos ( P = 0,0001) y el ingreso en la unidad de cuidados intensivos pediátricos ( P = 0,007). La monocitopenia ( P = 0,011) y los niveles elevados de proteína C reactiva ( P = 0,031), variables no incluidas en los criterios de linfohistiocitosis hemofagocítica-2004, se asociaron con la sHLH. Un paciente falleció en el contexto de la infección por Leishmania.
Conclusiones: Informamos de los datos de la mayor cohorte pediátrica de LV de Europa, comúnmente asociada a sHLH. Los niveles elevados de proteína C reactiva y la monocitopenia parecen estar asociados con el sHLH. Esto último puede ayudar a identificar a estos pacientes y a orientar las decisiones sobre la necesidad de cuidados clínicos de apoyo adicionales y de terapias inmunomoduladoras. La alta tasa de heterogeneidad observada en términos de diagnóstico y tratamiento justifica el establecimiento de directrices adecuadas.
- Effect of Prehospital Antibiotic Therapy on Clinical Outcome and Pathogen Detection in Children With Parapneumonic Pleural Effusion/Pleural Empyema. The Pediatric Infectious Disease Journal. 40(6):544-549, June 2021.
Antecedentes: El derrame pleural paraneumónico y el empiema pleural (EPP/PE) son complicaciones de la neumonía adquirida en la comunidad. El objetivo de este estudio fue analizar la terapia antibiótica prehospitalaria (PH-ABT) de los niños con EPP/EMP e investigar sus efectos sobre el resultado clínico y la detección de patógenos.
Métodos: Vigilancia activa prospectiva a nivel nacional en Alemania entre octubre de 2010 y junio de 2018. Se incluyeron niños y adolescentes <18 años de edad con EP asociada a neumonía o EPP que requirieron drenaje o con persistencia de EPP/PE >7 días.
Resultados: Se reportaron 1724 niños con EPP/PE, de los cuales 556 niños (32,3% de 1719 con datos disponibles) recibieron PH-ABT. Los niños con PH-ABT tuvieron una mediana de estancia hospitalaria más corta (15 frente a 18 días, p < 0,001), un mayor tiempo desde el inicio de los síntomas hasta el alta hospitalaria (25 frente a 23 días, p = 0,002), una menor tasa de ingreso en la unidad de cuidados intensivos (58,3% frente a 64,4%, p = 0,015) y menos complicaciones infecciosas (5,9% frente a 10,0%; p = 0,005). Se detectaron patógenos bacterianos en los cultivos de sangre o líquido pleural en 597 (34,5%) de 1513 niños. Los resultados positivos de los cultivos fueron menos frecuentes en los niños con que sin PH-ABT (81/466 [17,4%] frente a 299/1005 [29,8%]; P < 0,001), mientras que las tasas de detección en muestras de líquido pleural por reacción en cadena de la polimerasa fueron similares (91/181 [50,3%] frente a 220/398 [55,3%]; P = 0,263).
Conclusiones: En los niños con EPI/PE, la PH-ABT redujo significativamente la tasa global de detección de patógenos bacterianos por cultivo, pero no por reacción en cadena de la polimerasa. La PH-ABT se asoció a una menor tasa de complicaciones infecciosas, pero no afectó a la duración global de la enfermedad. Por lo tanto, especulamos que la duración de la PPE/PE es principalmente una consecuencia de un proceso inflamatorio inducido por la infección, que sólo puede ser influenciado parcialmente por el tratamiento antibiótico.
- Bacterial Meningitis in the Absence of Pleocytosis in Children: A Systematic Review. The Pediatric Infectious Disease Journal. 40(6):582-587, June 2021.
Una de las principales características de la meningitis bacteriana es la pleocitosis. Sin embargo, cuando los niños con meningitis se presentan a las pocas horas del inicio de los síntomas, existe la posibilidad de que las meninges aún no estén lo suficientemente inflamadas como para provocar un recuento elevado de glóbulos blancos en el líquido cefalorraquídeo (LCR). Se realizó una búsqueda sistemática para identificar estudios publicados que informaran sobre niños con meningitis bacteriana probada por cultivo o reacción en cadena de la polimerasa en ausencia de pleocitosis. Se identificaron 26 estudios que describían a 62 niños (18 neonatos). En aquellos en los que se especificó la duración de la fiebre, 32 (80%) de 40 tuvieron fiebre durante menos o igual a 24 horas antes de la punción lumbar (PL). En aquellos en los que se informó del nivel de glucosa, éste fue normal en 14 (82%) de 17 neonatos y en 33 (80%) de 41 lactantes y niños mayores. El nivel de proteínas fue normal en 8 (44%) de 17 neonatos y en 32 (80%) de 40 lactantes y niños mayores. En 12 de los 62 niños se realizó una tinción de Gram del LCR, que fue positiva en 2 (17%). Los hemocultivos simultáneos fueron positivos en 5 (28%) de los 18 neonatos y en 21 (68%) de los 31 lactantes y niños mayores. No hubo asociación entre la ausencia de pleocitosis y una bacteria concreta. Todos los 10 niños que tuvieron una segunda PL tenían un LCR anormal que incluía pleocitosis. Estos resultados indican que la ausencia de pleocitosis no excluye la meningitis bacteriana de forma fiable y debe interpretarse en el contexto de la duración de la enfermedad. Las muestras de LCR, especialmente las de casos con una duración relativamente corta de los síntomas, deben cultivarse incluso cuando el recuento celular y la bioquímica sean normales. Una segunda punción puede ser útil cuando se sospecha una meningitis bacteriana a pesar de un LCR inicial normal.
- The Outcome of Accidental Bacille Calmette-Guérin Overdose During Routine Neonatal Immunization. The Pediatric Infectious Disease Journal. 40(6):588-589, June 2021.
Informamos de un estudio retrospectivo sobre los resultados de 14 recién nacidos que recibieron 62,5 veces la dosis recomendada de Bacille Calmette-Guérin para la inmunización. A continuación, todos los bebés recibieron altas dosis de isoniazida y rifampicina (20 mg/kg/día cada una) como terapia preventiva durante 6 meses. Todos tuvieron reacciones adversas locales leves, un tercio de las cuales se resolvió en 16 semanas y todos en 6 meses.
- Effectiveness of “Priorix” Against Measles and Mumps Diseases in Children Born After 2004 in the United Kingdom: A Retrospective Case-control Study Using the Clinical Practice Research Datalink GOLD Database. The Pediatric Infectious Disease Journal. 40(6):590-596, June 2021.
Antecedentes: Las pruebas sobre la eficacia de las vacunas (EV) pueden fomentar la vacunación y ayudar a combatir la reaparición del sarampión y la parotiditis en Europa. Sin embargo, existen pocos datos sobre la eficacia en la vida real de las vacunas individuales contra el sarampión, las paperas y la rubéola (SPR). Este estudio evaluó la EV de la vacuna triple vírica de GSK («Priorix») contra el sarampión y la parotiditis.
Métodos: Este estudio retrospectivo de casos y controles utilizó datos del Reino Unido del Clinical Practice Research Datalink GOLD vinculados a la base de datos Hospital Episode Statistics para identificar a los niños de 1 a 13 años diagnosticados con sarampión o paperas desde enero de 2006 hasta diciembre de 2018. Los casos se emparejaron con los controles según el mes/año de nacimiento y la región de práctica. Los casos se identificaron utilizando códigos clínicos (sin confirmación de laboratorio). La exposición «Priorix» se identificó utilizando identificadores de lotes de vacunas. Se excluyeron los niños expuestos a otras vacunas SPR. La EV ajustada se estimó para ≥1 dosis de vacuna en todos los niños, y para 1 dosis y ≥2 dosis en niños ≥4 años en el momento del diagnóstico.
Resultados: En general, se consideraron 299 casos de sarampión emparejados con 1196 controles (87,6% <4 años), y 243 casos de parotiditis emparejados con 970 controles (74,2% <4 años). La EV para la dosis ≥1 en todos los niños fue del 78,0% (intervalo de confianza del 97,5%: 67,2%-85,3%) para el sarampión y del 66,7% (48,1%-78,6%) para las paperas. En los niños ≥4 años, la EV tras una dosis fue del 74,6% (-21,7% a 94,7%) para el sarampión y del 82,3% (32,7%-95,3%) para las paperas, y la EV tras ≥2 dosis fue del 94,4% (79,7%-98,5%) para el sarampión y del 86,5% (64,0%-94,9%) para las paperas.
Conclusiones: «Priorix» es eficaz en la prevención del sarampión y la parotiditis en entornos reales.
- Severe Acute Respiratory Syndrome Coronavirus 2 Infections in Primary School Age Children After Partial Reopening of Schools in England. The Pediatric Infectious Disease Journal. 40(6):e243-e245, June 2021.
En Inglaterra, la flexibilización del cierre nacional en respuesta a la pandemia de la enfermedad por coronavirus de 2019 incluyó la reapertura de algunos cursos de primaria el 1 de junio de 2020. La vigilancia nacional no identificó ningún aumento en los grupos de años que asisten a la escuela. La mayoría de los niños tenían un contacto familiar positivo al síndrome respiratorio agudo severo por coronavirus 2. Las hospitalizaciones por enfermedad por coronavirus 2019 fueron escasas, pero el 2,7% (7/259) tuvieron síntomas persistentes un mes después.
- Etiology of Infectious Diseases in Acutely Ill Children at a Pediatric Hospital in Finland. The Pediatric Infectious Disease Journal. 40(6):e245-e247, June 2021.
Este es un breve informe sobre la etiología de las enfermedades infecciosas en un servicio de urgencias pediátrico. Nuestro estudio de cohorte de 4.647 niños demostró que el rinovirus es la etiología más común en un servicio de urgencias pediátricas (23%) y de cuidados intensivos (48%). La incidencia poblacional de visitas relacionadas con rinovirus fue de 1796/100.000/año en niños <5 años. El patógeno bacteriano más común fue Escherichia coli (5%).
·Delayed Administration of Antibiotics Beyond the First Hour of Recognition Is Associated with Increased Mortality Rates in Children with Sepsis/Severe Sepsis and Septic Shock J Pediatr. 2021 Jun;233:183-190.e3. doi: 10.1016/j.jpeds.2020.12.035. Epub 2021 Jan 26. PMID: 33359300.
Objetivo: Comparar el riesgo de mortalidad y otros resultados clínicos en niños con sepsis, sepsis grave o shock séptico que recibieron antibióticos en la primera hora de reconocimiento (grupo de antibióticos tempranos) con los que recibieron antibióticos después de la primera hora (grupo de antibióticos tardíos).
Diseño del estudio: En este estudio de cohorte prospectivo, se inscribieron niños <17 años de edad que se presentaron a la emergencia pediátrica y fueron diagnosticados con sepsis o shock séptico sin terapia antibiótica previa. El resultado primario fue la mortalidad y los resultados secundarios fueron la puntuación de disfunción orgánica logística pediátrica del primer día, los días sin respirador y los días sin hospitalización. Estos resultados se compararon entre los grupos de antibióticos tempranos y tardíos. El punto de referencia para definir los grupos de antibióticos tempranos y tardíos fue el tiempo 0, que se midió desde el momento en que se diagnosticó que el paciente tenía sepsis, sepsis grave o shock séptico hasta el momento de la administración de la primera dosis de antibióticos.
Resultados: Alrededor de tres cuartas partes (77%) de los 441 niños inscritos presentaban un shock séptico. Un total de 241 (55%) y 200 (45%) niños se encontraban en los grupos de antibióticos retardados y tempranos, respectivamente. Los niños del grupo tardío tenían una probabilidad de mortalidad significativamente mayor que los del grupo temprano (29% frente a 20%; aOR 1,83; IC del 95%, 1,14-2,92; p = 0,01). El tiempo hasta la reversión del shock fue significativamente más corto, y los días sin respirador y sin hospitalización fueron significativamente mayores, en el grupo de antibióticos tempranos. No hubo diferencias entre los grupos con respecto a ninguno de los otros resultados clínicos.
Conclusiones: El retraso en la administración de antibióticos más allá de 1 hora del reconocimiento se asoció con mayores tasas de mortalidad en niños con sepsis, sepsis grave y shock séptico. Los antibióticos deben administrarse en la primera hora, junto con otras medidas de reanimación, en estos niños.
- Parental experience of prophylactic antibiotics. Archives of Disease in Childhood 2021;106:577-582.
Antecedentes y objetivos Los antibióticos profilácticos a largo plazo se utilizan a menudo para prevenir las infecciones bacterianas. Sin embargo, las pruebas que lo respaldan no siempre son sólidas. Incluir a los padres en las decisiones relacionadas con la medicación es clave para la optimización de los medicamentos. La preocupación de los padres por la medicación es un factor determinante de la mala adherencia. Este estudio explora las experiencias de los padres cuando se les prescriben antibióticos profilácticos a sus hijos y cómo esto afecta a su conducta de uso de antibióticos.
Métodos Se llevó a cabo un estudio cualitativo, exploratorio, prospectivo y monocéntrico en el Hospital Infantil de Sheffield. A través de 15 entrevistas, en las que participaron 18 personas, se exploraron las «experiencias vividas» y las actitudes de los padres hacia la profilaxis con azitromicina prescrita para diversas afecciones respiratorias. Se realizó un análisis temático.
Resultados El factor principal que influye en las decisiones de los padres sobre la toma de profilaxis antibiótica es el deseo de que su hijo esté bien ahora. La principal preocupación expresada por los padres es la de la resistencia a los antibióticos, dado que sus hijos son grandes consumidores de antibióticos. Sin embargo, esto se considera un problema para el futuro, no para el presente. Preparar adecuadamente a las familias ayuda a prevenir las dificultades prácticas relacionadas con la medicación. Facilitar la «normalización» de la profilaxis a través de las rutinas diarias y minimizar las interrupciones en el entorno familiar puede reducir la ansiedad de los padres, promover la adherencia y facilitar las posibles restricciones a las actividades diarias del niño.
Conclusión Basándonos en nuestro profundo conocimiento, proponemos un modelo de comportamiento que describe las fases por las que pasan los padres cuando tienen un hijo en tratamiento profiláctico con antibióticos. El tiempo invertido en abordar de forma holística la experiencia de los padres y ser conscientes de los posibles problemas a los que se enfrentan, puede facilitar la adherencia a la medicación, reducir la ansiedad y mejorar las relaciones entre el médico y los padres.
- Height of fever and invasive bacterial infection. Archives of Disease in Childhood 2021;106:594-596.
Objetivo: evaluar la asociación de la altura de la fiebre con la infección bacteriana invasiva (IBI) entre los lactantes febriles <=60 días de edad.
Métodos En un análisis secundario de un estudio multicéntrico de casos y controles de lactantes febriles sin apariencia de enfermedad <=60 días de edad, se comparó la temperatura máxima (en casa o en el servicio de urgencias) de los lactantes con y sin IBI. A continuación, se calcularon los cocientes de probabilidad de intervalo (iLR) para el diagnóstico de IBI en cada intervalo de medio grado centígrado.
Resultados La temperatura media fue mayor en los lactantes con IBI (38,8°C; IQR 38,4-39,2) en comparación con los que no tenían IBI (38,4°C; IQR 38,2-38,9) (p<0,001). Las temperaturas de 39°C-39,4°C y 39,5°C-39,9°C se asociaron con una mayor probabilidad de IBI (iLR 2,49 y 3,40, respectivamente), aunque el 30,4% de los lactantes febriles con IBI tenían temperaturas máximas <38,5°C.
Conclusiones Aunque la IBI es más probable con temperaturas más altas, la altura de la fiebre por sí sola no debe utilizarse para la estratificación del riesgo de los lactantes febriles.
Actualidad bibliográfica mayo 2021
Top Ten
- Tabla de dosis de antibióticos en pediatría. Versión 1.0
Grupo de trabajo PROA-SEIP en colaboración con la Sociedad Española de Farmacia Hospitalaria (SEFH)
Desde el Grupo de Trabajo de la Sociedad Española de Infectología Pediátrica sobre Programas de Optimización de Uso de Antimicrobianos (PROA-SEIP), en colaboración con la Sociedad Española de Farmacia Hospitalaria (SEFH), se ha revisado la bibliografía existente y se ha elaborado una tabla que incluye las dosis de los antibióticos de uso más frecuente. Esta tabla se actualizará periódicamente según la evidencia disponible.
·Think of the Children: Evaluation of SARS-CoV-2 Rapid Antigen Test in Pediatric Population. The Pediatric Infectious Disease Journal. 40(5):385-388, May 2021.
La reacción en cadena de la polimerasa cuantitativa con transcripción inversa en tiempo real (RT-qPCR) es el método de laboratorio de referencia para diagnosticar la infección por el SARS-CoV-2, pero requiere equipo y requiere mucho tiempo. Existe una demanda crucial de técnicas rápidas como la prueba de detección de antígenos. Teniendo en cuenta la diferente precisión diagnóstica de las pruebas con otros virus respiratorios en adultos y niños, la prueba de detección de antígenos del SARS-CoV-2 debe evaluarse específicamente en niños.
Métodos: El propósito de este estudio fue evaluar el rendimiento del dispositivo de prueba rápida Panbio COVID-19 Ag (Abbott) como prueba en el punto de atención para el diagnóstico del SARS-CoV-2 en comparación con la RT-qPCR en una población pediátrica.
Resultados: Se analizaron 440 hisopos nasofaríngeos. Entre las 18 muestras positivas a la RT-qPCR, 14 fueron detectadas por la prueba rápida de antígenos, lo que supuso una sensibilidad global del 77,7%. Todas las muestras detectadas como positivas con la prueba rápida de antígeno lo fueron también con la RT-qPCR.
Conclusión: La sensibilidad del test rápido Panbio COVID-19 Ag es menor en niños que en adultos. No obstante, teniendo en cuenta los buenos valores de especificidad, valores predictivos negativos y positivos, esta prueba podría utilizarse como prueba de primera línea para obtener resultados rápidos, aunque los valores negativos con COVID-19 de alta sospecha clínica deberían confirmarse mediante RT-qPCR.
-
Diagnostic Accuracy of the Panbio Severe Acute Respiratory Syndrome Coronavirus 2 Antigen Rapid Test Compared with Reverse-Transcriptase Polymerase Chain Reaction Testing of Nasopharyngeal Samples in the Pediatric Population. J Pediatr. 2021 May;232:287-289.e4. doi: 10.1016/j.jpeds.2021.01.027.
Realizamos un estudio multicéntrico de validez clínica de la prueba rápida de antígeno de la enfermedad por coronavirus 2019 de Panbio de muestras nasofaríngeas en pacientes pediátricos con síntomas compatibles con la enfermedad por coronavirus 2019 de ≤5 días de evolución. Nuestro estudio mostró una precisión limitada en la prueba de antígeno nasofaríngeo: la sensibilidad general fue del 45,4%, y el 99,8% de la especificidad, el valor predictivo positivo fue del 92,5%.
-
Clínica diferencial en niños infectados por SARS-CoV-2, trazabilidad de contactos y rentabilidad de pruebas diagnósticas: estudio observacional transversal. An Pediatr (Barc). 2021;94:318-26
Ante la posible coexistencia de la infección por el virus SARS-CoV-2 con otras infecciones estacionales, se pretende identificar síntomas diferenciales. Se ha estudiado el papel de los niños en el contagio intrafamiliar y la sensibilidad de la reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) en un área con baja transmisión comunitaria.
Material y métodos. Estudio observacional transversal. Pacientes entre 0-15 años estudiados por técnica RT-PCR por sospecha clínica de infección por virus SARS-CoV-2 en los meses de marzo-mayo del 2020. Encuesta sobre síntomas y contactos. Determinación de anticuerpos anti-SARS-CoV-2 al menos 21 días después del test RT- PCR.
Resultados. Se incluyó a 126 pacientes, 33 con infección confirmada y edad media 8,4 años (IC del 95%, 6,8-10,0), edad superior a los no infectados. La fiebre fue el síntoma más común y con mayor sensibilidad. Las diferencias encontradas fueron una mayor frecuencia de anosmia (p=0,029) y cefalea (p=0,009) entre los niños infectados con una especificidad del 96,7 y el 81,5% respectivamente. No hubo diferencias en la duración de los síntomas.
Un 81,8% de los infectados fue probablemente contagiado en el núcleo familiar, en un 85,2% por un progenitor que trabajaba fuera del hogar. La sensibilidad de RT-PCR fue 70,9% y su valor predictivo negativo 91,1%.
Conclusiones. El cuadro clínico es inespecífico y los síntomas más específicos difíciles de detectar en niños más pequeños. Los niños tuvieron un papel reducido en la transmisión intrafamiliar. La sensibilidad de la RT-PCR podría estar relacionada con una menor contagiosidad infantil tras una semana de infección.
-
Effects of the Off-Label Drug Prescription in the Paediatric Population in Spain from the Adoption of the Latest European Regulation: A Pre-Post Study. Pharmaceutics. 2021 Apr; 13(4): 588.
El año 2021 marca el 15º aniversario del Reglamento Pediátrico (1901/2006/CE) en Europa. El objetivo principal del estudio fue realizar una comparación pre-post sobre las tasas anuales de prescripción fuera de indicación en la población menor de 18 años en España y evaluar la posible influencia de la adopción del Reglamento Pediátrico. Se realizó un estudio observacional en la población pediátrica. Se compararon cuatro períodos anuales transversales, uno antes y los tres últimos después de la adopción del Reglamento. Las prescripciones en el ámbito de la atención primaria de salud se clasificaron por grupos de edad y se determinó el estado del medicamento y de la indicación no autorizada. El número de prescripciones fuera de indicación emitidas por los pediatras superaba los dos millones al año. Antes de la adopción del Reglamento Pediátrico, la tasa de prescripción fuera de indicación se estimaba en un 7% del total de prescripciones. Aunque el aumento de la tasa de prescripciones fuera de indicación durante los períodos de estudio fue leve, fue estadísticamente significativo (OR: 1,045; IC 95%: 1,043-1,046; p < 0,05). Uno de los grupos de población más vulnerables fue el de los neonatos y lactantes de hasta 1 año, en el que las tasas de prescripción fuera de indicación mostraron el mayor aumento durante el período posterior al seguimiento, que fue estadísticamente significativo (OR: 4,270; IC del 95%: 4,253-4,287; p < 0,05). Los hallazgos pueden ayudar a concienciar y abogar por el desarrollo y la autorización de medicamentos para niños en el ámbito de la atención primaria.
- Giardiosis en población pediátrica de la provincia de Castellón: clínica e impacto. An Pediatr (Barc). 2021;94:278-84
La giardiosis es una parasitosis gastrointestinal de impacto en salud pública.
Pacientes y métodos. Estudio observacional de los casos, en menores de 15 años, atendidos durante el periodo 2012-2019 en el Departamento 3 de Salud de la Provincia de Castellón (España).
Resultados. Se registraron 190 casos en menores de 15 años. El número de casos varió significativamente según grupo etario (55% en el grupo de 0-4 años) y momento del año (mayoría en agosto-noviembre). El índice de masculinidad resultó de 115. Los síntomas más frecuentes fueron diarrea y dolor abdominal. El tratamiento más empleado fue metronidazol en pauta estándar (80% de los pacientes). El 13% de los casos presentaron coinfección y el 36% comorbilidades, principalmente dermatitis atópica e intolerancia a la lactosa/fructosa. Se registró un 8% de recidivas/reinfecciones. Todos los casos se diagnosticaron por tests coproparasitológicos convencionales y algunos, además, con inmunocromatografía (63 casos). Treinta y cinco muestras fueron confirmadas para Giardia duodenalis por qPCR, descartándose sesgo diagnóstico. Se detectó un sesgo de notificación a escala nacional para el periodo 2012-2016. El coste sanitario directo por paciente resultó de 117€.
Conclusiones. La giardiosis es una enfermedad vigente en nuestra región que debe ser considerada (en el diagnóstico diferencial) como diagnóstico probable de patología gastrointestinal ante un niño menor de cuatro años con diarrea y dolor abdominal. Su correcto manejo clínico disminuiría la posibilidad de empeoramiento del paciente y evitaría la hospitalización, reduciendo el impacto económico de la patología en términos de costes directos sanitarios.
Casos clínicos
- Sífilis congénita precoz sintomática en recién nacido. An Pediatr (Barc). 2021;94:341-2
Presentamos el caso de una recién nacida (RN) a término, con bajo peso al nacimiento (2.050 g), que presenta lesiones cutáneas vesículoampollosas anulares, violáceo-grisáceas, no induradas, generalizadas, de predominio en espalda y los 4 miembros, con descamación de palmas y plantas (figs. 1-3). Muestra aspecto séptico y discreta hepatomegalia, irritabilidad y tremulaciones. Al ingreso se realiza una analítica sanguínea con elevación de reactantes de fase aguda, siendo la bioquímica del líquido cefalorraquídeo normal y el cultivo negativo.
- Images in paediatrics: Glandular fever, Epstein-Barr virus and hypoglossal nerve palsy. Arch Dis Child. 2020 Apr 27:archdischild-2020-318827. doi: 10.1136/archdischild-2020-318827
A 9-year-old girl presented with a 4-day history of fever, coryza, sore neck and throat. She was tachycardic, normotensive and had sore bilateral enlarged cervical lymphadenopathy with halitosis. A diagnosis of glandular fever was made, and she was admitted for observation and intravenous fluids.
Blood tests showed an elevated C reactive protein of 73 and monocyte count (2.22×109/L) and a positive monospot. Epstein-Barr virus (EBV) serology …
- Images in paediatrics: Unusual case presenting as viral induced wheeze. Arch Dis Child. 2020 Apr 30;archdischild-2020-318856.doi: 10.1136/archdischild-2020-318856
A 3-year-old boy presented with a 48-hour history of severe wheeze and increased work of breathing. He had a background of mild wheeze and an antenatal history of pericardial fluid drained at 35 weeks’ gestation, without long-term follow-up. Examination revealed subcostal and intercostal recession and bilateral wheeze, worse when lying flat. Blood tests revealed a haemoglobin level of 91 g/L and normal inflammatory markers. Chest radiograph …
Para profundizar
- Infecciones en la primera infancia como factor de riesgo de enfermedad celiaca. An Pediatr (Barc). 2021;94:293-300
Introducción. Dentro de los factores ambientales que favorecen la respuesta patológica al gluten en la enfermedad celiaca (EC), se proponen aquellos que modulan el tipo de respuesta inmune, como las infecciones y el uso de antibioterapia. El objetivo de este estudio es determinar la relación entre las infecciones en los primeros meses de vida y el riesgo de EC.
Pacientes y métodos. Estudio de casos y controles retrospectivo que incluye pacientes menores de 16 años con diagnóstico de EC entre los años 2014-2018. Se registran las infecciones documentadas en los primeros seis meses de vida clasificadas según el tipo de infección (respiratoria, gastrointestinal, urinaria, otras), microorganismo implicado y antibioterapia utilizada.
Resultados. Se analizaron 93 pacientes celiacos frente a 93 controles con 237 episodios infecciosos que afectaron al 67,7% de los pacientes celiacos y al 50,5% de controles (p = 0,017), con una media de 1,49 ± 1,53 episodios en los celiacos y 1,05 ± 1,5 en los controles (p = 0,016). La presencia de infección documentada en los primeros seis meses de vida duplica el riesgo de desarrollar EC (OR 2,05; IC95% 1,13-3,73), siendo este riesgo mayor para las infecciones respiratorias, que multiplican por 2,3 el riesgo (OR 2,30; IC95% 1,28-4,14). Además, tener tres o más infecciones respiratorias en los primeros seis meses de vida multiplica por 2,8 el riesgo (OR 2,79; IC95% 1,03-7,54). No se han encontrado diferencias significativas entre ambos grupos respecto al tipo de microorganismo implicado, ni al uso de antibioterapia.
Conclusiones. La presencia de infecciones en los primeros seis meses de vida aumenta el riesgo de desarrollar EC, siendo este riesgo superior para las infecciones respiratorias y, en mayor medida si se producen tres o más episodios. No se ha demostrado que el uso de antibioterapia en dicho periodo se asocie a un aumento del riesgo de EC.
·Isolated neutropenia appears unlikely to require intervention. J Pediatr
2021 May;232:307-310. doi: 10.1016/j.jpeds.2021.02.056.
Comentario
La neutropenia aislada puede ser un hallazgo de laboratorio alarmante y determinar su etiología puede ser un reto dado el amplio diagnóstico diferencial y la falta de pruebas sensibles y específicas para las causas habituales.1 En esta cohorte, al 54% de los pacientes no se les confirmó un diagnóstico específico a pesar del acceso a la atención subespecializada. El significado clínico de la neutropenia, o su ausencia, puede ser aún más difícil de dilucidar. Por lo tanto, los resultados comunicados de los niños remitidos por neutropenia leve son de especial interés. Ninguno de estos pacientes evolucionó a una neutropenia grave ni tuvo complicaciones infecciosas importantes. Incluso los pacientes con neutropenia muy grave que recibieron tratamiento con factor estimulante de colonias de granulocitos lo hicieron en el marco de una enfermedad aguda, obviando la necesidad de intervenciones en niños que, por lo demás, estaban bien. En realidad, la influencia de las enfermedades típicas de la infancia, la genética y las variaciones fisiológicas normales que dan lugar a una neutropenia leve pueden dar lugar a la realización de pruebas repetidas o invasivas y a la derivación a especialistas que probablemente no beneficien al niño. Como concluyen los autores, la neutropenia leve-moderada aislada rara vez es un presagio de enfermedad o infección grave. Más bien, la mayoría de los niños evolucionan bien y la neutropenia se resuelve con el tiempo.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Severity predictors in pediatric SARS-CoV-2 and MIS-C. J Pediatr. 2021 May; 232: 307–310. Creo que es un comentario sobre otro artículo.
Resultados principales
De 281 pacientes, el 51%/25%/25% tenían enfermedad respiratoria/MIS-C/otras manifestaciones (incluyendo enfermedad gastrointestinal o fiebre). En los análisis multivariantes, la obesidad (OR 3,4; IC del 95%: 1,3-9,1) y la hipoxia al ingreso (OR 4,01; IC del 95%: 1,1-14,2) se asociaron con la enfermedad grave; un menor recuento absoluto de linfocitos (OR 8,33 por unidad de disminución de 109 células/L; IC del 95%: 2,3-33,3) y una mayor proteína C reactiva (OR 1,06 por unidad de aumento de mg/dL; IC del 95%: 1,0-1,1) se asociaron con el MIS-C. La raza no se asoció con la enfermedad grave.
- Neonatal SARS-CoV-2 Infections in Breastfeeding Mothers. Pediatrics, May 2021, 147 (5) e2020010918
OBJETIVOS: Evaluar las tasas de infección antes y después del alta en recién nacidos alimentados con leche materna y con madres positivas al síndrome respiratorio agudo severo 2 (SARS-CoV-2) que fueron separados de sus madres después del parto y dadas de alta del hospital. También se pretende evaluar las tasas de lactancia materna antes y después del alta.
MÉTODOS: Se obtuvieron hisopos nasofaríngeos para SARS-CoV-2 de mujeres sintomáticas y de alto riesgo en la sala de partos. Las madres con resultados positivos a la prueba del SARS-CoV-2 se separaron de los recién nacidos. Los recién nacidos fueron sometidos a cribado en las 48 horas siguientes al parto, y se impartieron directrices antiinfecciosas a las madres antes del alta. El nuevo cribado tuvo lugar ≥14 días después del alta. Los datos relativos a los miembros de la familia con SARS-CoV-2 y a la lactancia materna se obtuvieron mediante llamadas telefónicas de seguimiento.
RESULTADOS: Un total de 73 recién nacidos de madres positivas al SARS-CoV-2 nacieron en Israel durante el período de ∼3 meses estudiado. En total, 55 participaron en este estudio. Todos los neonatos dieron negativo en las pruebas de detección del virus después del parto. El 74,5% de los neonatos fueron alimentados con leche materna extraída no pasteurizada durante la separación posparto hasta el alta. El 89% de los neonatos fueron dados de alta después de que sus madres fueran instruidas en las medidas antiinfecciosas. En el 40% de los hogares había residentes adicionales positivos al SARS-CoV-2. El 85% de los recién nacidos fueron amamantados después del alta. Los resultados de todos el 60% de los recién nacidos sometidos a nuevas pruebas de detección del SRAS-CoV-2 después del alta fueron negativos.
CONCLUSIONES: No se identificó ninguna infección vírica en los neonatos nacidos y separados de sus madres seropositivas al SRAS-CoV-2 al nacer y alimentados posteriormente con leche materna no pasteurizada. Todos los lactantes amamantados en casa siguieron siendo negativos al SARS-CoV-2. Estos resultados pueden aportar información sobre la redundancia de la separación posparto de la madre y el recién nacido en las mujeres seropositivas al SRAS-CoV-2 y, suponiendo que se respeten las precauciones, apoyan la seguridad de la leche materna.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- COVID-19 Infections Among Students and Staff in New York City Public Schools. Pediatrics, May 2021, 147 (5) e2021050605
ANTECEDENTES: La pandemia de la nueva enfermedad por coronavirus (COVID-19) de 2019 llevó a muchas jurisdicciones a cerrar la enseñanza en las escuelas.
MÉTODOS: Recopilamos datos sobre los casos de COVID-19 asociados a las escuelas públicas de la ciudad de Nueva York (NYC) a partir de las pruebas de reacción en cadena de la polimerasa realizadas en cada escuela en una muestra de estudiantes y personal asintomáticos y de los informes de rutina. Se comparó la prevalencia de las pruebas realizadas en las escuelas con las estimaciones de prevalencia en la comunidad a partir de modelos estadísticos. Se comparó la incidencia acumulada de los casos asociados a la escuela con todos los casos notificados a la ciudad. Se realizó un seguimiento de los contactos escolares para estimar la tasa de ataques secundarios y la posible dirección de la transmisión.
RESULTADOS: Para evaluar la prevalencia, analizamos los datos de 234 132 personas sometidas a pruebas de infección por el síndrome respiratorio agudo severo 2 en 1594 escuelas públicas de la ciudad de Nueva York entre el 9 de octubre y el 18 de diciembre de 2020; 986 (0,4%) dieron positivo. La prevalencia de COVID-19 en las escuelas fue similar o menor que las estimaciones de prevalencia en la comunidad para todas las semanas. Para evaluar la incidencia acumulada, se analizaron los datos de 2231 casos de COVID-19 que se produjeron en los estudiantes y el personal en comparación con las 86 576 personas en la ciudad de Nueva York diagnosticadas con COVID-19 durante el mismo período; la incidencia general fue menor para las personas en las escuelas públicas en comparación con la comunidad en general. De 36.423 contactos cercanos en la escuela, 191 (0,5%) dieron posteriormente un resultado positivo para COVID-19; el caso índice probable fue un adulto para el 78,0% de los casos secundarios.
CONCLUSIONES: Encontramos que el aprendizaje presencial en las escuelas públicas de la ciudad de Nueva York no se asoció con una mayor prevalencia o incidencia general de la infección por COVID-19 en comparación con la comunidad general.
Pediatrics, May 2021, 147 (5) e2020037812
ANTECEDENTES Y OBJETIVOS: En los niños con infección por el coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2), las características virológicas y la correlación con la gravedad de la enfermedad no se han estudiado ampliamente. El objetivo principal de este estudio es determinar la correlación entre la carga viral (CV) del SARS-CoV-2 en niños infectados con la edad, la gravedad de la enfermedad y las comorbilidades subyacentes.
MÉTODOS: En este estudio se incluyeron niños <21 años, sometidos a cribado para detectar el SARS-CoV-2 en el momento de la hospitalización, que dieron positivo por reacción en cadena de la polimerasa. Se determinó la CV en diferentes lugares y se comparó entre grupos.
RESULTADOS: De los 102 niños incluidos en este estudio, el 44% de la cohorte tenía infección asintomática, y los niños con >1 comorbilidad eran los que corrían más riesgo de padecer enfermedad grave. La CV en los niños con infección sintomática fue significativamente mayor que en los niños con infección asintomática (3,0 × 105 frente a 7,2 × 103 copias por mL; P = 0,001). La CV en el tracto respiratorio fue significativamente mayor en los niños <1 año, en comparación con los niños mayores (3,3 × 107 frente a 1,3 × 104 copias por mL, respectivamente; P < 0,0001), a pesar de que la mayoría de los lactantes presentaban una enfermedad más leve. Además del tracto respiratorio, el ARN del SARS-CoV-2 también se detectó en muestras del tracto gastrointestinal (saliva y recto) y en la sangre. En 13 niños de los que se disponía de datos sobre la duración de la positividad de la reacción en cadena de la polimerasa, 12 de los 13 dieron positivo 2 semanas después del diagnóstico inicial, y 6 de los 13 siguieron dando positivo 4 semanas después del diagnóstico inicial.
CONCLUSIONES: En los niños hospitalizados con SARS-CoV-2, los que tenían más de una afección comórbida presentaban una enfermedad grave. La CV del SRAS-CoV-2 en las vías respiratorias es significativamente mayor en los niños con enfermedad sintomática y en los niños de menos de un año de edad.
- Why is COVID-19 less severe in children? A review of the proposed mechanisms underlying the age-related difference in severity of SARS-CoV-2 infections . Arch Dis Child 2020 Dec 1;archdischild-2020-320338 (1 December, 2020)
A diferencia de otros virus respiratorios, los niños presentan síntomas menos graves cuando se infectan con el nuevo coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2). En esta revisión, se analizan las hipótesis propuestas para explicar la diferencia de gravedad de la enfermedad por coronavirus 2019 (COVID-19) relacionada con la edad.
– Los factores propuestos para explicar la diferencia en la gravedad de la COVID-19 en niños y adultos incluyen los que ponen a los adultos en mayor riesgo y los que protegen a los niños. Los primeros incluyen: (1) el aumento del daño endotelial relacionado con la edad y los cambios en la función de coagulación; (2) la mayor densidad, la mayor afinidad y la diferente distribución de los receptores de la enzima convertidora de angiotensina 2 y de la serina proteasa transmembrana 2 (3) anticuerpos preexistentes contra el coronavirus (incluida la potenciación dependiente de anticuerpos) y células T; (4) inmunosenescencia e inflamación, incluidos los efectos de la infección crónica por citomegalovirus; (5) mayor prevalencia de comorbilidades asociadas a la COVID-19 grave y (6) menores niveles de vitamina D. Los factores que podrían proteger a los niños incluyen: (1) diferencias en la inmunidad innata y adaptativa; (2) infecciones recurrentes y concurrentes más frecuentes; (3) inmunidad preexistente a los coronavirus; (4) diferencias en la microbiota; (5) mayores niveles de melatonina; (6) efectos protectores fuera del objetivo de las vacunas vivas y (7) menor intensidad de la exposición al SARS-CoV-2.
- Clinical characteristics, treatment and outcomes of paediatric COVID-19: a systematic review and meta-analysis Arch Dis Child. 2021. PMID: 33593743
Objetivo Comparar las características, el tratamiento y los resultados de la enfermedad pediátrica COVID-19 según el nivel de ingresos del país del Banco Mundial y la gravedad de la enfermedad.
Diseño Revisión sistemática y metanálisis.
Marco Entre el 1 de diciembre de 2019 y el 8 de enero de 2021, se identificaron 3350 artículos. Dos revisores realizaron el cribado de los estudios, la extracción de datos y la evaluación de la calidad de forma independiente y por duplicado. Se consideraron para su inclusión los estudios observacionales que describían la COVID-19 pediátrica (0-19 años) confirmada por laboratorio.
Resultados y medidas principales Se compararon las proporciones agrupadas de los hallazgos clínicos, el tratamiento y los resultados según el nivel de ingresos del país del Banco Mundial y la gravedad de la enfermedad notificada.
Resultados Se incluyeron 129 estudios de 31 países con 10 251 niños, de los cuales el 57,4% fueron hospitalizados. La edad media fue de 7,0 años (DE 3,6), y el 27,1% tenía una comorbilidad. La fiebre (63,3%) y la tos (33,7%) eran frecuentes. De los 3.670 casos, el 44,1% presentaba anomalías radiográficas. La mayoría de los casos se recuperaron (88,9%); sin embargo, 96 niños hospitalizados murieron. En comparación con los países de ingresos altos, en los países de ingresos bajos y medios, una menor proporción de casos ingresó en unidades de cuidados intensivos (UCI) (9,9% frente a 26,0%), aunque la proporción conjunta de muertes entre los niños hospitalizados fue mayor (riesgo relativo 2,14; IC del 95%: 1,43 a 3,20). Los niños con enfermedad grave recibieron antimicrobianos, inotrópicos y antiinflamatorios con más frecuencia que los que no tenían enfermedad grave. Los análisis de subgrupos mostraron que una mayor proporción de niños con síndrome inflamatorio multisistémico (SMI-C) fueron ingresados en la UCI (47,1% frente al 22,9%) y una mayor proporción de niños hospitalizados con SMI-C murieron (4,8% frente al 3,6%) en comparación con la muestra global.
Conclusión La COVID-19 pediátrica tiene un pronóstico favorable. Se necesita una mayor caracterización de la enfermedad grave en los niños a nivel global.
- Health Outcomes in Young Children Following Pertussis Vaccination During Pregnancy. Pediatrics, May 2021, 147 (5) e2020042507
– ANTECEDENTES Y OBJETIVOS: La inmunización materna con la vacuna contra el tétanos, la difteria y la tos ferina acelular (Tdap) se recomienda de forma rutinaria en muchos países como estrategia para proteger a los bebés pequeños contra la infección grave por tos ferina; pocos estudios han evaluado si la exposición prenatal a la vacuna se asocia con algún efecto adverso a largo plazo para la salud de los niños. Se evaluó la seguridad a largo plazo de la exposición a la vacuna Tdap durante el embarazo.
MÉTODOS: Estudio de cohorte retrospectivo basado en la población realizado en Ontario, Canadá, utilizando múltiples bases de datos administrativas de salud vinculadas en toda la provincia. Se incluyeron todos los nacidos vivos entre abril de 2012 y marzo de 2017, y los niños fueron seguidos hasta 6 años para determinar los resultados del estudio. Los niños expuestos a la Tdap prenatal fueron emparejados por puntuación de propensión con niños no expuestos en una proporción de 1:5. La vacunación con Tdap durante el embarazo se determinó mediante el uso de códigos de tarifas específicos de la vacuna. Se evaluaron los resultados relacionados con la inmunidad (enfermedades infecciosas, asma) y no relacionados con la inmunidad (neoplasias, trastornos sensoriales) y un resultado de morbilidad no específico (uso de servicios de salud urgentes o de hospitalización) desde el nacimiento hasta el final del seguimiento.
RESULTADOS: De 625 643 nacidos vivos, 12 045 (1,9%) estuvieron expuestos al Tdap in utero. No hubo un aumento significativo del riesgo de resultados adversos en la infancia y la exposición prenatal al Tdap; sin embargo, se observaron asociaciones inversas (razón de tasas de incidencia ajustada [intervalo de confianza del 95%]) con las infecciones de las vías respiratorias superiores (0,94 [0,90-0,99]), las infecciones gastrointestinales (0,85 [0,79-0,91]) y el uso de servicios sanitarios urgentes y hospitalarios (0,93 [0,91-0,96]).
CONCLUSIONES: La exposición a la vacunación Tdap en el embarazo no se asoció con un mayor riesgo de resultados adversos para la salud en la primera infancia, apoyando la seguridad a largo plazo de la administración de Tdap en el embarazo.
Lo que se sabe sobre este tema: La inmunización materna con la vacuna contra el tétanos, la difteria y la tos ferina acelular (Tdap) proporciona a los bebés una inmunidad pasiva contra la tos ferina durante sus primeros meses de vida; sin embargo, pocos investigadores han evaluado los resultados de salud a más largo plazo en los niños pequeños.
Lo que añade este estudio: La exposición a la Tdap durante el embarazo no se asoció con un mayor riesgo de resultados adversos para la salud o el uso de servicios de salud urgentes y de hospitalización en la primera infancia, lo que apoya la seguridad a largo plazo de la administración de Tdap en el embarazo.
- COVID-19 and Changes in Child Obesity. Pediatrics, May 2021, 147 (5) e2021050123
La pandemia de la enfermedad por coronavirus 2019 (COVID-19) ha causado dificultades económicas, cierres de escuelas, paros, actividades físicas limitadas y un aumento de la inseguridad alimentaria para muchas familias. En diciembre de 2020, la Academia Americana de Pediatría publicó una guía provisional sobre cómo los pediatras pueden ayudar a los niños y a las familias a abordar estilos de vida saludables y el manejo de la obesidad durante la pandemia.1 Para apoyar mejor los esfuerzos de prevención y manejo de la obesidad del sistema de salud pediátrico, se necesita una mejor comprensión de las disparidades emergentes para identificar las poblaciones en riesgo y desarrollar intervenciones enfocadas.2 A través de una gran red de atención primaria pediátrica, evaluamos las tasas cambiantes de obesidad para los pacientes que asisten a las visitas y exploramos las disparidades basadas en la edad, la raza y el origen étnico, el seguro y los ingresos.
·Epidemiology and Antimicrobial Susceptibility of Invasive Bacterial Infections in Children—A Population-Based Study From Norway. The Pediatric Infectious Disease Journal. 40(5):403-410, May 2021.
Objetivo: Describir la epidemiología y los datos de las pruebas de susceptibilidad antimicrobiana (AST) de las bacterias causantes de infecciones invasivas en niños noruegos (0-18 años).
Métodos: Estudio observacional basado en la población utilizando datos de AST recogidos prospectivamente del Sistema Noruego de Vigilancia de la Resistencia Antimicrobiana desde 2013 hasta 2017. Se incluyeron todos los aislamientos bacterianos clínicamente relevantes (sangre y líquido cefalorraquídeo), y se comparó la incidencia de infecciones invasivas y los datos de AST en los aislamientos de niños y adultos.
Resultados: Se incluyeron 1173 aislamientos de niños y 44.561 aislamientos de adultos. Staphylococcus aureus representó 220/477 (46,2%, IC del 95%: 41,6-50,7) de todos los aislamientos en niños en edad escolar (6-18 años). En comparación con los aislados de neumonía por Streptococcus pneumoniae procedentes de adultos (N = 2674), se observaron mayores tasas de no susceptibilidad a la penicilina en los aislados de niños (N = 151), 11,9% frente a 5. 8%, P < 0,01; también mayores tasas de resistencia a la eritromicina (11,3% frente a 4,9%, P < 0,01), a la clindamicina (9,3% frente a 3,6%, P < 0,001) y al trimetoprim/sulfametoxazol (17,9% frente a 6,4%, P < 0,001). En comparación con los aislamientos de Escherichia coli en adultos (N = 9073), encontramos tasas más bajas de BLEE en los aislamientos de niños (N = 212), 2,4% frente a 6,4%, P < 0,05.
Conclusión: El estudio indica la importancia de las estrategias de vigilancia microbiológica en niños y pone de manifiesto la necesidad de datos de BSA pediátricos. Las elevadas tasas de no susceptibilidad a los antibióticos comúnmente utilizados entre los S. pneumoniae en los niños y la elevada carga de infecciones invasivas por S. aureus en los escolares exigen la modificación de las directrices noruegas.
·Repeated Emergency Department Visits Among Children with Invasive Bacterial Infections. The Pediatric Infectious Disease Journal. 40(5):e205-e207, May 2021.
Se realizó un estudio de cohorte retrospectivo de 271 niños menores de 14 años, previamente sanos, diagnosticados de infección bacteriana invasiva en un servicio de urgencias. De ellos, 72 (26,6%) habían visitado previamente el servicio de urgencias. No identificar a los niños con una infección bacteriana invasiva y no administrarles antibióticos en la primera visita se asoció con un resultado grave.
- Using Clinical History Factors to Identify Bacterial Infections in Young Febrile Infants. J Pediatr . 2021 May;232:192-199.e2. doi: 10.1016/j.jpeds.2020.12.079.
Objetivo. Desarrollar un nuevo modelo predictivo que utilice principalmente factores de la historia clínica y comparar su rendimiento con el modelo de bajo riesgo de Rochester (RLR), ampliamente utilizado.
Diseño del estudio. En este estudio transversal, identificamos a los bebés llevados a un departamento de emergencias pediátricas desde enero de 2014 hasta diciembre de 2016. Se incluyeron lactantes de 0 a 90 días de edad, con temperatura ≥38°C, y con edad gestacional y duración de la enfermedad documentadas. El resultado principal fue la infección bacteriana. Se utilizaron 10 predictores para desarrollar modelos de aprendizaje automático de regresión y conjunto, que se entrenaron y probaron utilizando una validación cruzada de 10 veces. Se compararon las áreas bajo la curva (AUC), las sensibilidades y las especificidades de los modelos de RLR, regresión y conjunto.
Resultados. De 877 lactantes, 67 tenían una infección bacteriana (7,6%). Las AUC de los modelos RLR, de regresión y de conjunto fueron de 0,776 (IC del 95%: 0,746, 0,807), 0,945 (0,913, 0,977) y 0,956 (0,935, 0,975), respectivamente. Utilizando un umbral de riesgo de infección bacteriana de 0,01, la sensibilidad y especificidad del modelo de regresión fue del 94,6% (87,4%, 100%) y del 74,5% (62,4%, 85,4%), en comparación con el 95,5% (87,5%, 99,1%) y el 59,6% (56,2%, 63,0%) utilizando el modelo RLR.
Conclusiones. En comparación con el modelo RLR, las sensibilidades de los nuevos modelos predictivos fueron similares, mientras que las AUC y las especificidades fueron significativamente mayores. Si se validan externamente, estos modelos, al producir una estimación individualizada del riesgo de infección bacteriana, pueden ofrecer un enfoque dirigido a los lactantes febriles jóvenes que no es invasivo y es barato.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Association of Bacteremia with Vaccination Status in Children Aged 2 to 36 Months. J Pediatr. 2021 May;232:207-213.e2. doi: 10.1016/j.jpeds.2021.01.005. Epub 2021 Jan 13.
Objetivo. Determinar la asociación entre la bacteriemia y el estado de vacunación en niños de 2-36 meses que acuden a un servicio de urgencias pediátricas.
Diseño del estudio. Estudio de cohorte retrospectivo de niños de 2-36 meses con hemocultivos obtenidos en el servicio de urgencias pediátricas entre enero de 2013 y diciembre de 2017. La exposición de interés fue el estado de inmunización, definido como el número de vacunas contra Haemophilus influenzae tipo B (Hib) y Streptococcus pneumoniae, y el resultado principal cultivo de sangre positivo. Se excluyeron los sujetos con condiciones médicas de alto riesgo.
Resultados. De 5534 encuentros, 4742 cumplieron los criterios de inclusión. La incidencia de bacteriemia fue del 1,5% y la de hemocultivos contaminados del 5,0%. El riesgo relativo de bacteriemia fue de 0,79 (IC del 95%: 0,39-1,59) para los niños no vacunados y de 1,20 (IC del 95%: 0,52-2,75) para los niños subvacunados, en comparación con los que habían recibido las vacunas adecuadas para su edad. Se encontró que cinco niños tenían bacteriemia por S pneumoniae y 1 niño tenía bacteriemia por Hib; todos estos sujetos tenían al menos 3 series de vacunas. No se aislaron patógenos prevenibles por vacunación en los hemocultivos de los niños no vacunados. No se encontró S pneumoniae ni Hib en los niños de 2 a 6 meses de edad que no estaban totalmente vacunados debido a la edad (IC del 95%: 0-0,13%) y la tasa de contaminación en este grupo fue alta en comparación con los niños de 7 a 36 meses (6,6% frente a 3,7%).
Conclusiones. La bacteriemia en niños pequeños es un acontecimiento poco frecuente. Los hemocultivos contaminados fueron más frecuentes que los patógenos. La bacteriemia por S pneumoniae o Hib es infrecuente y, en esta cohorte, fue independiente del estado vacunal.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Septic Arthritis of Facet Joint in Children: A Systematic Review and a 10-year Consecutive Case Series. The Pediatric Infectious Disease Journal. 40(5):411-417, May 2021.
Debido a la baja resolución de las tecnologías de imagen históricas, las descripciones de la artritis séptica de la articulación facetaria (SAFJ) en niños son escasas, aunque se conocen casos graves. En primer lugar, nos propusimos estimar la tasa de incidencia de la AFS en los niños; además, nos propusimos especificar los hallazgos clínicos, de imagen y de laboratorio de la AFS, e identificar las vías para un tratamiento adecuado.
Métodos: Una serie de casos consecutivos de SAFJ durante 10 años utilizando la base de datos de nuestro centro de imagen combinada con una revisión sistemática de casos de la literatura durante 50 años.
Resultados: La incidencia media ± DE del SAFJ pediátrico fue de 0,23 ± 0,4/100.000 niños-año. Los síntomas clave fueron el rechazo al orinal (en los niños pequeños) o el dolor al sentarse (78%) y los signos lateralizados (sensibilidad y/o hinchazón paravertebral, 88%). El diagnóstico y la extensión del SAFJ se obtuvieron mediante resonancia magnética (RM) (94%), y se encontró una extensión epidural en 8/16 casos. La duración media del tratamiento antibiótico fue de 5,1 semanas. El cumplimiento de las directrices fue del 79% para los tratamientos antibióticos empíricos y del 62% para los dirigidos.
Conclusiones: La incidencia de SAFJ en niños es mucho mayor de lo esperado por la literatura. La mitad de los casos se complicaron con una infección epidural. Los síntomas clínicos simples detectados desde la cabecera permiten una fuerte sospecha de SAFJ, lo que justifica el uso de una RMN de primera línea para confirmar el diagnóstico y describir con precisión la extensión. Centrarse en los signos clínicos simples es clave para justificar el traslado de un niño o el acortamiento de la demora para obtener una RMN. Sin embargo, a medida que aumenta la disponibilidad de la RMN en la mayoría de los países occidentales y la capacidad de diagnóstico, debe difundirse el conocimiento de la SAFJ para evitar que se pierdan casos.
- Application of a Pneumococcal Serotype-specific Urinary Antigen Detection Test for Identification of Pediatric Pneumonia in Burkina Faso. Pediatr Infect Dis J . 2021 May 1;40(5):418-425. doi: 10.1097/INF.0000000000003065
Antecedentes: El diagnóstico específico del serotipo de la neumonía neumocócica adquirida en la comunidad en niños menores de 5 años supondría un gran avance para entender la epidemiología del neumococo y apoyar la toma de decisiones sobre la vacuna.
Métodos: Se desarrolló un ensayo de diagnóstico de detección de antígenos urinarios múltiplex basado en la tecnología Luminex y posteriormente se validó en adultos, pero se desconoce su aplicabilidad en niños. El objetivo de este estudio es establecer los puntos de corte apropiados para el uso del UAD en una población pediátrica sana y aplicar estos puntos de corte en niños con neumonía en el África subsahariana. Los puntos de corte se determinaron evaluando 379 orinas obtenidas de niños sanos menores de 5 años de la zona de Bobo-Dioulasso para los serotipos incluidos en la vacuna neumocócica conjugada 13-valente (UAD-1) y los otros 11 serotipos exclusivos de la vacuna neumocócica polisacárida 23-valente (UAD-2).
Resultados: Según los valores de corte asignados, entre 108 niños que cumplían los criterios de consolidación de la Organización Mundial de la Salud, la UAD-1 y la UAD-2 fueron positivas en el 23,3% y el 8,3%, respectivamente; entre 364 niños con sospecha clínica de neumonía que no cumplían los criterios de la Organización Mundial de la Salud, la UAD-1 y la UAD-2 fueron positivas en el 6,6% y el 3,6%, respectivamente. La prevalencia de portadores de neumococo fue similar entre los casos de neumonía (30%) frente a los controles (35%), al igual que la densidad de portadores semicuantitativa.
Conclusiones: La UAD-1 y la UAD-2 fueron capaces de distinguir los controles de la comunidad de los niños con neumonía, en particular la neumonía con consolidación. Se necesitan estudios futuros para confirmar estos resultados y evaluar más a fondo la contribución del transporte neumocócico y la infección viral concurrente.
·High Rates of SARS-CoV-2 Family Transmission in Children of Healthcare Workers During the First Pandemic Wave in Madrid, Spain: Serologic Study. The Pediatric Infectious Disease Journal. 40(5):e185-e188, May 2021.
Los datos sobre la transmisión del SRAS-CoV-2 entre los niños que conviven con los trabajadores sanitarios son escasos.
Métodos: Se realizó un estudio transversal en un Hospital terciario de Madrid, que incluyó a los hijos de trabajadores sanitarios que sufrieron la infección por SARS-CoV-2 entre marzo y mayo de 2020. A los niños se les realizó un estudio serológico inmunoenzimático para la detección de anticuerpos contra el SARS-CoV-2: Ensayo VIRCELL IgG.
Resultados: Se reclutaron ciento trece niños de 69 HCW con infección confirmada por SARS-CoV-2: 47 niños tenían IgG positivas (41,6%). La tasa de ataque secundario de los niños fue del 43,7% (25% si ambos padres habían tenido una infección asintomática; 39,5% si uno de los padres era sintomático; y 47% cuando ambos padres tenían síntomas). Tener un hermano positivo se asoció con un resultado positivo de IgG (odds ratio = 12,2; intervalo de confianza del 95%: 4,4-33,7, P < 0,001). La mediana de edad fue mayor en los niños con IgG positiva (p = 0,022). Los niños que refirieron anosmia presentaron títulos de IgG más altos (P < 0,04).
Conclusiones: Observamos una transmisión muy elevada de SARS-CoV-2 en hijos de TCH durante la primera ola pandémica, especialmente cuando ambos padres eran sintomáticos. Tener un hermano positivo se asoció con la seroconversión, lo que apoya el importante papel de los grupos familiares en la transmisión del SARS-CoV-2.
- Prevalence of thrombotic complications in children with SARS-CoV-2. Arch Dis Child. 2021 Apr 30;archdischild-2020-321351. doi: 10.1136/archdischild-2020-321351
Los conocimientos sobre la trombosis en niños con SRAS-CoV-2 son escasos. En esta cohorte nacional multicéntrica de niños con SARS-CoV-2 en la que participaron 49 hospitales, 4 pacientes de 537 niños infectados desarrollaron una complicación trombótica (prevalencia del 0,7% (IC del 95%: 0,2% a 1,9%) de la cohorte global y del 1,1% (IC del 95%: 0,3% a 2,8%) de los pacientes hospitalizados). Describimos sus características y revisamos otros casos pediátricos publicados. Tres de los cuatro pacientes eran niñas adolescentes, y sólo dos casos tenían factores de riesgo trombótico significativos. En esta cohorte pediátrica, el valor del dímero D no fue lo suficientemente específico para predecir las complicaciones trombóticas. La adolescencia y los factores de riesgo trombótico previos pueden tenerse en cuenta a la hora de iniciar la profilaxis anticoagulante en niños con enfermedad por SARS-CoV-2 (COVID-19).
·Coronavirus Disease 2019 in Pregnancy and Outcomes Among Pregnant Women and Neonates: A Literature Review. The Pediatric Infectious Disease Journal. 40(5):473-478, May 2021.
Se dispone de datos limitados sobre los resultados de la enfermedad por coronavirus 2019 (COVID-19) durante el embarazo y el riesgo de transmisión vertical en los neonatos expuestos. Se revisaron los estudios publicados desde el 1 de febrero de 2020 hasta el 15 de agosto de 2020 sobre los resultados en mujeres embarazadas con COVID-19 y neonatos con exposición perinatal. Entre las mujeres embarazadas con COVID-19, 181 (11%) requirieron ingreso en la unidad de cuidados intensivos y 123 (8%) requirieron ventilación mecánica. Hubo 22 muertes maternas. La mayoría de las infecciones se produjeron en el tercer trimestre. Entre las mujeres que dieron a luz, el 28% tuvo un parto prematuro y al 57% se le practicó una cesárea. Sesenta y uno (4%) de los 1222 neonatos con pruebas notificadas tenían al menos una prueba de reacción en cadena de la polimerasa del síndrome respiratorio agudo severo 2 positiva. El síntoma más común entre los neonatos fue la dificultad respiratoria (n = 126; 21%). Hubo 14 muertes neonatales, una de las cuales ocurrió en un neonato con pruebas positivas. Para optimizar la atención materna y neonatal, es esencial seguir estudiando el COVID-19 en las mujeres embarazadas y los neonatos, incluyendo la notificación estandarizada de los resultados, las pruebas y los protocolos de tratamiento.
·Commentary: Perinatal Coronavirus Disease 2019 and Maternal Vaccination: What More Do We Need to Know?. The Pediatric Infectious Disease Journal. 40(5):e193, May 2021.
Actualidad bibliográfica abril 2021
-
Impact of Pneumococcal Vaccination in the Nasopharyngeal Carriage of Streptococcus pneumoniae in Healthy Children of the Murcia Region in Spain. Vaccines 2021, 9, 14. https://doi.org/10.3390/vaccines9010014
Antecedentes: cinco años después de la introducción de la vacuna antineumocócica conjugada 13-valente (PCV13) se llevó a cabo un estudio epidemiológico de transporte nasofaríngeo de Streptococcus pneumoniae en niños sanos. Objetivos: Estudiar el impacto de la vacunación pediátrica con PCV13 y otros factores epidemiológicos asociados sobre el estado de portador nasofaríngeo, los serotipos neumocócicos circulantes y la susceptibilidad antibiótica a los antibióticos de uso más frecuente. Métodos: se realizó un estudio multicéntrico en Atención Primaria de Salud, que incluyó a 1.821 niños sanos de 1 a 4 años. Todos los aislamientos se enviaron al Laboratorio Español de Referencia de Neumococos para la serotipificación y las pruebas de sensibilidad a los antimicrobianos. Resultados: El 71,9% de los niños había recibido al menos una dosis de PCV13 y la prevalencia de portadores de neumococos fue del 19,7%. La proporción de serotipos de PCV13 fue baja (14,4%), con predominio observado de serotipos no vacunales, siendo 23B, 11A, 10A, 35B / F y 23A los cinco más frecuentes. Se encontró una alta tasa de resistencia a penicilina, eritromicina y trimetoprima sulfametoxazol. Conclusiones: Se detectó una baja proporción de serotipos de PCV13, lo que confirma el impacto de la vacunación pediátrica en la reducción del transporte de serotipos vacunales. Se observaron altas tasas de resistencia a antibióticos clínicamente importantes.
-
Análisis de 37 casos de leishmaniasis en niños, diagnosticados en una comarca de Valencia, España. Rev Pediatr Aten Primaria. 2021;23:33-41.
Introducción: el objetivo fue analizar el aumento de incidencia de leishmaniasis observado en el Departamento Xàtiva-Ontinyent de la Comunidad Valenciana, España, y establecer un patrón clínico, valorando la forma de presentación, diagnóstico y respuesta al tratamiento.
Métodos: estudio epidemiológico retrospectivo en niños menores de 15 años, con diagnóstico de leishmaniasis visceral y cutánea, en el hospital Lluís Alcanyís de Xàtiva, desde enero de 2009 a diciembre de 2018.
Resultados: se recogieron 37 casos de leishmaniasis, 15 viscerales y 22 cutáneos. La mediana de edad fue de 17 meses para viscerales y de 2 años y 8 meses para cutáneos. En el momento del diagnóstico de leishmaniasis visceral, todos presentaron fiebre, anemia y esplenomegalia. En la leishmaniasis cutánea se presentaron en forma de placa o pápula eritematosa. Su confirmación diagnóstica se realizó en el 68% de los casos por visualización directa en la biopsia de la lesión de amastigotes, y en el 32% mediante reacción en cadena de la polimerasa (PCR) de frotis o biopsia de piel. En las leishmaniasis viscerales, el aspirado de médula ósea fue positivo en el 25% de los casos y en la PCR en sangre periférica en el 100%. Todas las leishmaniasis viscerales fueron tratadas con anfotericina B liposomal, con desaparición de la fiebre a las 72 horas. El 91% de las leishmaniasis cutáneas fueron tratadas con antimoniato de meglumina, y todas evolucionaron favorablemente.
Conclusiones: se confirma el aumento de incidencia de leishmaniasis en los años recogidos y se analiza el perfil clínico de estos pacientes de edad pediátrica, que es diferente al del adulto, y presentan una buena respuesta al tratamiento.
-
Delayed Antibiotic Prescription for Children With Respiratory Infections: A Randomized Trial. Pediatrics March 2021, 147 (3) e20201323; DOI: https://doi.org/10.1542/peds.2020-1323.
Objetivos: Evaluar la efectividad y la seguridad de la prescripción de antibióticos diferida (DAP) en comparación con la prescripción de antibióticos inmediata (IAP) y sin prescripción de antibióticos (NAP) en niños con infecciones respiratorias no complicadas.
MÉTODOS: Ensayo clínico aleatorizado que compara 3 estrategias de prescripción de antibióticos. Los participantes fueron niños con infecciones respiratorias agudas no complicadas atendidos en 39 centros de atención primaria. Los niños fueron asignados al azar a los brazos de prescripción de la siguiente manera: (1) DAP, (2) IAP o (3) NAP. Los resultados primarios fueron la duración y la gravedad de los síntomas. Los resultados secundarios fueron el uso de antibióticos, la satisfacción de los padres, las creencias de los padres, las visitas adicionales de atención primaria y las complicaciones a los 30 días.
RESULTADOS: En total, 436 niños fueron incluidos en el análisis. La duración media (DE) de los síntomas graves fue de 10,1 (6,3) para IAP, 10,9 (8,5) para NAP y 12,4 (8,4) para DAP (p = 0,539), aunque las diferencias no fueron estadísticamente significativas. La mediana (rango intercuartílico) de la mayor gravedad para cualquier síntoma fue similar para los 3 brazos (puntuación mediana [rango intercuartílico] de 3 [2-4]; p = 0,619). El uso de antibióticos fue significativamente mayor para IAP (n = 142 [96%]) en comparación con DAP (n = 37 [25,3%]) y NAP (n = 17 [12,0%]) (P <0,001). Las complicaciones, las visitas adicionales a la atención primaria y la satisfacción fueron similares para todas las estrategias. Los efectos adversos gastrointestinales fueron mayores para la IAP.
CONCLUSIONES: No hubo diferencias estadísticamente significativas en la duración o gravedad de los síntomas en los niños con infecciones respiratorias no complicadas que recibieron DAP en comparación con las estrategias NAP o IAP; sin embargo, DAP redujo el uso de antibióticos y los efectos adversos gastrointestinales.
-
Variabilidad entre áreas sanitarias en el consumo extrahospitalario de antibióticos de uso sistémico en la población pediátrica del Principado de Asturias, España (2005-2018) Rev Esp Quimioter 2021; 34(2): 107-114.
Introducción. Más del 90% de las prescripciones de antibióticos en España se realizan en ámbito extrahospitalario, con una alta variabilidad entre regiones sanitarias. El objetivo de este estudio es describir la variabilidad entre áreas sanitarias del consumo extrahospitalario de antibióticos en la población pediátrica asturiana entre 2005 y 2018.
Material y métodos. Análisis comparativo y retrospectivo del consumo de antibacterianos de uso sistémico (grupo J01 de la clasificación ATC, Anatomical Therapeutic Chemical Classification) en ámbito extrahospitalario en la población pediátrica de las ocho áreas sanitarias del Principado de Asturias entre 2005 y 2018, expresado en número de dosis diarias definida (DDD) por mil habitantes y día (DHD).
Resultados. El consumo medio de antibacterianos en la población pediátrica asturiana (2005-2018) fue de 14 DHD (IC95% 13,4 – 14,6), con un aumento hasta 2009 (15,2 DHD) y descenso a partir de 2015 (11,9 DHD en 2018) y predominio del grupo β-lactámicos penicilinas (10,7 DHD). El consumo medio experimentó diferencias estadísticamente significativas entre las áreas de mayor y menor consumo (Avilés, 19 DHD; Oviedo, 11,5 DHD). Se observó una amplia variabilidad entre áreas en el análisis temporal (diferencia de 11,8 DHD en 2011) y de grupos terapéuticos. El consumo de macrólidos en el área de Langreo y de quinolonas en el área de Jarrio fue 2,3 y 4,1 veces superior, respectivamente, que dichos consumos en el área de Gijón.
Conclusiones. Existe una amplia variabilidad cuantitativa y cualitativa en el consumo extrahospitalario de antibióticos en la población pediátrica de las diferentes áreas sanitarias de Asturias.
-
Acute onset supraclavicular lymphadenopathy coinciding with intramuscular mRNA vaccination against COVID-19 may be related to vaccine injection technique, Spain, January and February 2021. Euro Surveill. 2021;26(10):pii=2100193. https://doi.org/10.2807/1560-7917.ES.2021.26.10.2100193
El seguimiento de las reacciones adversas después de la inmunización es fundamental, especialmente para las nuevas vacunas, como las vacunas contra COVID-19. Describimos 20 casos de inicio agudo de una única linfadenopatía supraclavicular que se manifiestan entre 24 h y 9 días después de la administración intramuscular ipsolateral de una vacuna COVID-19 basada en ARNm, remitidos a nuestro Centro Colaborador de la OMS para la Seguridad de las Vacunas. Nuestros resultados indican que la inflamación de los ganglios linfáticos supraclaviculares después de la vacunación puede constituir una condición benigna y autolimitada, relacionada con un lugar de inyección más alto que el recomendado.
-
PCR urgente de Bordetella en lactantes menores de 3 meses, una herramienta útil en el Servicio de Urgencias Pediátricas Enferm Infecc Microbiol Clin. 2021;39:174-8
Introducción. En pacientes menores de 3 meses con sospecha de tosferina se recomienda ingreso y tratamiento con azitromicina debido a su mayor morbimortalidad, por lo que muchos pacientes con tos sin otros signos de alarma ingresan con antibioterapia hasta obtener el resultado de la PCR de Bordetella. La realización de esta técnica de forma urgente proporciona el diagnóstico en pocas horas. Nuestro objetivo fue determinar si su introducción en los servicios de Urgencias mejoraba el manejo de estos pacientes.
Métodos. Estudio de cohortes histórico de pacientes menores de 3 meses a los que se realizó en Urgencias la PCR de Bordetella de secreciones respiratorias desde marzo de 2011 hasta diciembre de 2017. A partir de diciembre de 2015 era procesada de forma urgente.
Resultados. Se realizaron 158 PCR, 16 (10%) de las cuales resultaron positivas para B. pertussis. Los resultados negativos (142; 90%) se dividen en 2 grupos de estudio: PCR-convencional, con 74 casos, y PCR-urgente, con 68 casos. Los 2 grupos son homogéneos en cuanto a características clínicas y analíticas. En el grupo PCR-urgente se realizaron un 18% menos de radiografías de tórax (p=0,008) e ingresaron 33 pacientes (48,5%), frente a 49 (66,2%) en el grupo PCR-convencional (p=0,042). Recibió tratamiento antibiótico el 32% en el grupo PCR-urgente frente al 67% en el PCR-convencional (p=0,000047), sin aumento significativo de las reconsultas en Urgencias ni peor evolución.
Conclusiones. La PCR urgente de Bordetella es una herramienta útil en los servicios de Urgencias para el manejo de los lactantes menores de 3 meses con sospecha de tosferina, ya que puede evitar ingresos, pruebas y tratamientos antibióticos innecesarios.
Casos clínicos
-
Escabiosis en lactante: diagnóstico dermatoscópico y test de Müller. Rev Pediatr Aten Primaria. 2021;23:83-6.
La escabiosis o sarna es la infestación cutánea por el ácaro Sarcoptes scabiei var. hominis, cuyo diagnóstico generalmente es clínico, pudiendo confirmarse mediante el test de Müller o, de forma sencilla y fiable, mediante estudio dermatoscópico. Se presenta un caso representativo de escabiosis en lactante y los hallazgos dermatoscópicos patognomónicos en un lactante de 6 meses de edad. Con la sospecha de escabiosis se realizó estudio con dermatoscopia de luz polarizada, confirmando el diagnóstico al visualizar surcos acarinos y lesiones en ala delta. Además, se realizó el test de Müller, observando el ácaro en el examen directo al microscopio óptico tras raspado de piel lesionada. Con este caso se pretende recordar la clínica típica con las características distintivas de la escabiosis en lactantes, y los principales métodos que permiten confirmar el diagnóstico, con especial relevancia de la dermatoscópica como técnica sencilla e inocua.
-
Mistaken MIS-C: A Case Series of Bacterial Enteritis Mimicking MIS-C The Pediatric Infectious Disease Journal. 40(4):e159-e161, April 2021.
El síndrome inflamatorio multisistémico en niños después de una infección por SARS-CoV-2 se caracteriza por fiebre, marcadores inflamatorios elevados y afectación de varios órganos. Las presentaciones son variables, pero a menudo incluyen síntomas gastrointestinales. Describimos 5 niños con fiebre y síntomas gastrointestinales en los que inicialmente se sospechó el síndrome inflamatorio multisistémico que finalmente fueron diagnosticados de enteritis bacteriana, destacando los desafíos diagnósticos presentados por la pandemia del coronavirus 2 del síndrome respiratorio agudo severo.
Para profundizar
-
Risk Factors for Severe COVID-19 in Children The Pediatric Infectious Disease Journal. 40(4):e137-e145, April 2021Graff, Kelly; Smith, Christiana; Silveira, Lori; Jung, Sarah; Curran-Hays, Shane; Jarjour, Jane; Carpenter, Lauren; Pickard, Kasey; Mattiucci, Michael; Fresia, JoEllen; McFarland, Elizabeth J.; Dominguez, Samuel R.; Abuogi, Lisa Less
Antecedentes: hay datos pediátricos limitados con respecto a la enfermedad COVID-19 grave. Nuestro estudio tiene como objetivo describir la epidemiología e identificar los factores de riesgo de la enfermedad grave COVID-19 en los niños.
Métodos: Este es un estudio de cohorte retrospectivo entre niños con PCR positiva para el SARS-CoV-2 de marzo a julio de 2020 en el Children’s Hospital Colorado. Los factores de riesgo de enfermedad grave se analizaron según la definición de ingreso hospitalario, asistencia respiratoria o cuidados intensivos. Se realizaron análisis univariables y multivariables.
Resultados: Entre los 454 pacientes identificados con SARS-CoV-2, 191 (42,1%) eran mujeres, con una mediana de edad de 11 años. El cincuenta y cinco por ciento de todos los pacientes identificados como hispanos en comparación con el 29% entre todas las visitas al hospital en 2019 (P <0.0001). En análisis multivariables, edad de 0 a 3 meses o> 20 años [razón de posibilidades ajustada (ORa), 7,85; P <0,0001 y aOR, 5,1; P = 0,03, respectivamente], antecedentes de nacimiento prematuro (ORa, 3,7; P = 0,03), comorbilidades [incluida la inmunodepresión (ORa, 3,5; P = 0,004), afección gastrointestinal (ORa, 2,7; P = 0,009), diabetes (ORa, 6,6; P = 0,04), asma (ORa, 2,2; P = 0,04)] y síntomas específicos en el momento de la presentación fueron predictores de ingreso. La edad de 0 a 3 meses o> 20 años, el asma, la afección gastrointestinal y síntomas similares en el momento de la presentación también fueron predictores de asistencia respiratoria. La proteína C reactiva elevada se asoció con la necesidad de cuidados intensivos con una mediana de 17,7 mg / dL (IQR, 5,3-22,9) versus 1,95 mg / dL (IQR, 0,7-5,5) entre los pacientes que requieren cuidados críticos versus no críticos (OR, 1,2; P = 0,02).
Conclusiones: Los extremos de edad, las condiciones comórbidas y la PCR elevada son predictores de enfermedad grave en los niños. Los hallazgos de este estudio pueden informar a los proveedores pediátricos y a los funcionarios de salud pública para adaptar el manejo clínico, la planificación de una pandemia y la asignación de recursos.
-
Epidemiología de la infección SARS-CoV-2 en Navarra (España). Rev Pediatr Aten Primaria. 2021;23:53-61.
Introducción: desde el inicio de la epidemia de COVID-19, se han publicado numerosos estudios, pero la información sobre el impacto de la infección por SARS-CoV-2 en población pediátrica es todavía limitada. La incidencia y características en población pediátrica siguen siendo inciertas, por lo que se necesitan más estudios para entender el COVID-19 pediátrico.
Material y métodos: estudio multicéntrico retrospectivo en el que se describen la incidencia y características clínicas de los niños con COVID-19 confirmada en Navarra (España) durante la primera ola epidémica (28 de febrero-31 de mayo de 2020).
Resultados: la incidencia acumulada de COVID-19 pediátrico en Navarra en tres meses fue de tres casos por 1000 niños. De los 309 casos confirmados, el 85,7% tenían contacto domiciliario positivo; el 32,1% fueron asintomáticos; los síntomas fueron variados y solo el 15,8% tenían presentación “típica” de fiebre y síntomas respiratorios; 49% recibió atención telefónica y solo 11,6% requirió estudio complementario. Trece pacientes ingresaron en hospital (4,2%), dos fueron casos moderados (un cuadro respiratorio que requirió oxigenoterapia y un cuadro convulsivo tratado con antiepilépticos) y uno grave con el síndrome inflamatorio multisistémico pediátrico vinculado a SARS-CoV-2 que ingresó en la unidad de cuidados intensivos (UCIP). Evolución favorable en todos los casos sin secuelas. Un 45,2% no necesitó tratamiento, el resto tratados con analgésicos, inhaladores o antibióticos en caso de sobreinfección; 2,3% recibió hidroxicloroquina.
Conclusiones: los reportes epidemiológicos son importantes para mejorar el conocimiento sobre COVID-19 en niños, ayudando a los pediatras a reconocer y tratar mejor la enfermedad.
-
¿Nuevo horizonte tras el reinicio escolar? Estudio de 45 casos de COVID-19 en un centro de salud. Rev Pediatr Aten Primaria. 2021;23:63-70.
Introducción: desde la aparición del SARS-CoV-2 se está observando que los niños de todo el mundo no parecen vulnerables a la infección, pero casi todos los datos se recogieron durante periodos de cierre escolar y medidas de distancia social. El temor a un colapso de los sistemas sanitarios lleva a los Gobiernos a mantener políticas restrictivas globales que pueden causar más daño que beneficio, especialmente en los niños y sus familias. Por ello, es necesario confirmar el papel epidemiológico de los menores en esta pandemia, en condiciones de vida cotidiana, tras la reapertura de los colegios, que conlleva un aumento de sus contactos físicos y sociales.
Pacientes y métodos: se presenta el análisis de 45 casos consecutivos diagnosticados de COVID-19 entre las semanas 34 y 44 de 2020 –que incluyen los primeros dos meses del reinicio escolar– recogidos entre los 5250 niños adscritos a los cuatro cupos de Pediatría de un centro de salud urbano de la Comunidad de Madrid. Se constata que los niños presentan una clínica leve e inespecífica y apenas transmiten la infección en el entorno familiar, al igual que han mostrado otros estudios publicados desde el inicio de 2020.
Conclusión: son necesarios y urgentes amplios estudios poblacionales para crear una base sólida que permita relajar las medidas restrictivas sobre los niños y sus familias. Atención Primaria es una plataforma privilegiada para llevarlos a cabo, pues permite observar de cerca y en condiciones reales el papel que juegan los niños en la dinámica de la infección.
-
Sensitivity of Nasopharyngeal Swabs and Saliva for the Detection of Severe Acute Respiratory Syndrome Coronavirus 2, Clinical Infectious Diseases, Volume 72, Issue 6, 15 March 2021, Pages 1064–1066, https://doi.org/10.1093/cid/ciaa848
Se reclutan 91 pacientes hospitalizados consecutivos con COVID-19 en 6 hospitales de Toronto, Canadá, y se analizamos muestras pareadas de hisopado nasofaríngeo / saliva de cada paciente mediante RT-PCR en tiempo real para el coronavirus 2 del síndrome respiratorio agudo severo. La sensibilidad fue del 89% para los hisopados nasofaríngeos y 72% para los de saliva (p = 0,02). La diferencia en la sensibilidad fue mayor para los pares de muestras recolectados más tarde en la enfermedad.
-
Prior infection by seasonal coronaviruses, as assessed by serology, does not prevent SARS-CoV-2 infection and disease in children, France, April to June 2020. Euro Surveill. 2021;26(13):pii=2001782. https://doi.org/10.2807/1560-7917.ES.2021.26.13.2001782
Conclusión: Según la evaluación serológica la infección previa por coronavirus estacionales, no interfiere con la infección por SARS-CoV-2 y el MIS relacionado en niños.
-
Childhood Outcomes Following Parechovirus Infections in a US Young Infant Cohort The Pediatric Infectious Disease Journal. 40(4):295-299, April 2021.
El parechovirus A tipo 3 (PeV-A3) está asociado con la infección del sistema nervioso central en lactantes pequeños. Hay datos limitados con respecto a los resultados a largo plazo, en su mayoría informados en poblaciones de Australia y Europa. El objetivo de este estudio fue evaluar la frecuencia de deterioro del desarrollo neurológico (NDI) después de la infección por PeV-A3 en nuestra cohorte de EE. UU.
Métodos: Los bebés hospitalizados durante el brote de 2014 con infección por PeV-A3 confirmada por laboratorio fueron evaluados con historia clínica, examen neurológico, respuestas de los padres al Cuestionario de Edades y Etapas y evaluación del desarrollo utilizando los cocientes cognitivos, motores y del idioma de las Escalas de Bayley de Desarrollo de Lactantes y Niños, tercera edición. La determinación del NDI se basó en criterios publicados. La relación de la gravedad de la enfermedad por PeV con las medidas de resultado se determinó utilizando la prueba exacta de Fisher, χ2 y la prueba U de Mann-Whitney, según fuera apropiado.
Resultados: Diecinueve niños, nacidos a término, fueron evaluados a los ~3 años de edad; La enfermedad por PeV-A3 fue no complicada para 6 (32%), compleja, no neurológica para 9 (47%) y con encefalitis / convulsiones para 4 (21%). No se observaron diferencias en los cocientes medios de las Escalas de desarrollo para Lactantes y niños de, tercera edición, entre bebés según la presentación clínica. Los cocientes para todos estaban dentro de 1 desviación estándar de las normas poblacionales. Dos (11%) niños tenían NDI leve; 1 con parálisis cerebral leve. Los resultados del Cuestionario de Edades y Etapas incluyeron un 11% a nivel de derivación y un 37% de sospecha de preocupación. Los padres de 6 (32%) notaron problemas de comportamiento. Estos hallazgos no estaban relacionados con la gravedad de la enfermedad por PeV-A3.
Conclusiones: Se identificaron con frecuencia preocupaciones de los padres tras la enfermedad PeV-A3 de los lactantes. El once por ciento tenía deterioro del desarrollo neurológico a los 3 años de edad. La gravedad en la presentación no se correlacionó con los resultados adversos de la niñez. Está justificada la monitorización longitudinal del desarrollo después de la enfermedad infantil PeV-A3.
-
Schools Closures During the COVID-19 Pandemic: A Catastrophic Global Situation The Pediatric Infectious Disease Journal. 40(4):e146-e150, April 2021.
A principios de 2020, el cierre de escuelas (SC) fue una de las primeras intervenciones no farmacéuticas adoptadas en todo el mundo como estrategia de contención de la enfermedad COVID-19. Con la excepción de Asia oriental, que comenzó SC en enero-febrero, a finales de marzo SC afectó la rutina académica normal de 1.500 millones de estudiantes (84% del total mundial) en 169 países. La justificación de la utilidad de SC se pudo encontrar en diferentes estudios de modelización que sugirieron aplicar esta medida de salud pública para las pandemias de virus de influenza, con la Organización Mundial de la Salud recomendando SC con la pandemia H1N1 en 2009. Estas consideraciones parecían justificar los daños evidentes relacionados con SC a corto a medio plazo.
-
The Impact of the Novel Coronavirus Disease 2019 on Therapy Service Delivery for Children with Disabilities J Pediatr . 2021 Apr;231:168-177.e1. doi: 10.1016/j.jpeds.2020.12.060. Epub 2020 Dec 25.
Evaluar el impacto de la pandemia de la enfermedad del nuevo coronavirus 2019 (COVID-19) en la prestación y la satisfacción de los padres con los servicios de terapia para niños con discapacidades en entornos de atención temprana, escolares y ambulatorios.
Diseño del estudio: 207 padres de niños con discapacidades completaron una encuesta en línea sobre el acceso de sus hijos a los servicios de terapia y su satisfacción con ellos durante el la COVID-19. Los padres también completaron la Escala de Asociación Familia-Proveedor y la Escala de Satisfacción de Telesalud. Se comparó la satisfacción entre las familias que recibieron terapias en la escuela, atención temprana, pacientes ambulatorios y múltiples entornos.
Resultados El cuarenta y cuatro por ciento de los padres informaron una baja satisfacción con los servicios de terapia de sus hijos durante la pandemia. El acceso a telesalud predijo positivamente la satisfacción general y la satisfacción con la asociación familia-proveedor, mientras que recibir terapias basadas en la escuela predijo negativamente la satisfacción general y la satisfacción con la asociación familia-proveedor.
Conclusiones: Las terapias basadas en la escuela son obligatorias por ley para los estudiantes que cumplen los requisitos, gratuitas para las familias, integradas en el entorno académico y menos gravosas para los padres que otros servicios. Por lo tanto, dada la disparidad en la satisfacción de los padres con respecto a la prestación de servicios basados en la escuela, abordar la prestación de terapia en entornos escolares durante la duración del COVID-19 es fundamental para prevenir el aumento de las disparidades y satisfacer de manera más eficaz las necesidades de los niños. La telesalud parece ser una opción prometedora para continuar con los servicios de alta calidad durante la duración de la pandemia de COVID-19 y para las familias que se enfrentan a las barreras de acceso a los servicios en general. Se justifican la realización de futuros estudios con muestras más amplias y diversas, así como estudios longitudinales que monitoreen el acceso a los servicios y la satisfacción de los padres durante el resto de la pandemia.
-
Coronavirus Disease 2019 and Vaccination of Children and Adolescents: Prospects and Challenges J Pediatr. 2021 Apr; 231: 254–258.
La pandemia actual de la enfermedad por coronavirus 2019 (COVID-19) ha causado más de 1000000 de muertes en todo el mundo y más de 200000 muertes en los EE. UU. Hasta la fecha la mayoría, pero no todas, las muertes y las consecuencias más graves del COVID-19 se encuentran entre personas mayores. Sin embargo, además de las cifras directas de morbilidad y mortalidad, ha habido enormes trastornos en la vida de personas de todas las edades, con las consiguientes tensiones emocionales, económicas y sociales sobre lo que se conoce como intervenciones no farmacéuticas (NPI), como el distanciamiento social, el uso de máscaras, el lavado de manos y las pruebas y el rastreo de contactos. Estos enfoques pueden ser efectivos para mitigar el daño causado por COVID-19, pero solo si son ampliamente aceptados e implementados, lo que generalmente no ha sido el caso en los EE. UU. Las NPI a menudo se caracterizan como medidas provisionales, «hasta que se disponga de una vacuna o cura». De hecho, se han realizado esfuerzos sin precedentes para desarrollar vacunas para prevenir la infección debido al síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2), el virus que causa el COVID-19. En el momento de redactar este informe (octubre de 2020), había 44 vacunas candidatas en ensayos clínicos en humanos, con 11 en ensayos de fase 3.5 Como resultado, existe una gran expectativa de que pronto estará disponible una vacuna. Sin embargo, la vacunación, al igual que las NPI, no será eficaz sin políticas de salud pública bien diseñadas, una comunicación clara de salud pública y una aceptación generalizada entre la población. Además, todavía no sabemos qué eficacia tendrá una vacuna o cuánto tiempo durará la inmunidad inducida por la vacuna o si la vacunación deberá ser estacional, como la vacunación contra la influenza. Además, es esencial que exista un plan para la asignación equitativa de cualquier vacuna que esté disponible, incluso para niños y adolescentes, para garantizar que todos estén protegidos y que las disparidades de salud existentes por COVID-19 no empeoren…
Conclusiones
Existe una sólida justificación para incluir a niños y adolescentes en los ensayos clínicos de la vacuna contra el SARS-CoV-2 y para incluir a los menores como objetivos importantes de la vacunación, principalmente para proteger a los adultos mayores con los que interactúan y para lograr una posible protección comunitaria. Al mismo tiempo, es esencial que moderemos las expectativas de que la disponibilidad de una o más vacunas contra el SARS-CoV-2 permitirá a los niños, adolescentes y adultos retomar una vida normal anterior al COVID-19. Las muchas incertidumbres sobre COVID-19, sobre la eficacia y seguridad de las vacunas candidatas y sobre la duración de la inmunidad inducida por vacunas hacen que sea particularmente importante que seamos lo más claros posible en nuestras comunicaciones sobre COVID-19, posibles vacunas y la situación casi segura de que las NPI seguirán siendo necesarias durante algún tiempo. Esta claridad de comunicación a nivel nacional y comunitario también ayudará a mantener la confianza en otras vacunas para niños y adolescentes. El desarrollo y la disponibilidad de las vacunas contra el SARS-CoV-2 representarán pasos importantes en el manejo de la pandemia COVID-19, pero probablemente sean un elemento en un conjunto multifacético de estrategias que necesitaremos emplear.
-
Hay razones para preparar la vacunación de los niños frente al COVID. Rev Pediatr Aten Primaria. Editorial. 2021;23:11-3.
Las vacunas actuales frente al Covid están autorizadas para ser administradas en personas a partir de los 16 (o 18) años de edad, según el tipo de vacuna. Pero la investigación en adolescentes de 12-17 años está muy avanzada11 y posiblemente puedan estar disponibles si cumplen con los exigentes e imprescindibles estándares de seguridad y eficacia, en el otoño próximo (las vacunas para niños menores de 12 años tardarán unos meses más). La vacunación infantil es posible.
De modo que la vacunación infantil frente al COVID es una necesidad práctica, será factible en los próximos meses, y es, finalmente y por todo ello, una obligación ética. Una vez asegurada la vacunación de la población más vulnerable (los mayores de 60 años y las personas de cualquier edad con comorbilidades de riesgo) y la de la población adulta en general, la vacunación infantil, también escalonada en función de la disponibilidad de vacunas, debe ser el siguiente paso. Es el momento de hacer los preparativos necesarios para ello12.
-
Evaluation of COVID-19 Vaccine Refusal in Parents. The Pediatric Infectious Disease Journal. 40(4):e134-e136, April 2021.
La frecuencia del rechazo de la vacuna, que se asocia con muchos factores, está aumentando en todo el mundo. El objetivo de este estudio fue predecir la frecuencia de rechazo de la vacuna contra las vacunas COVID-19 nacionales y extranjeras e identificar los factores subyacentes al rechazo.
Métodos: Se realizó una encuesta que constaba de 16 preguntas sobre la vacunación COVID-19, ya sea en persona o en línea, con 428 padres que aceptaron participar en el estudio. Los padres tenían hijos hospitalizados o ambulatorios en el Hospital Infantil del Hospital de la ciudad de Ankara. En la encuesta, se preguntó a los padres sobre las características sociodemográficas de la familia, las opiniones sobre las vacunas COVID-19 nacionales y extranjeras y los motivos del rechazo de la vacuna.
Resultados: Si bien el 66,1% de los padres se mostró reacio a recibir vacunas COVID-19 extranjeras, solo el 37,4% se mostró reacio a recibir vacunas COVID-19 nacionales. La preferencia de los participantes por la vacuna nacional fue significativamente mayor para ellos y sus hijos (P <0.05). Las mujeres tenían menos probabilidades de estar dispuestas a recibir vacunas extranjeras que los hombres (P <0,05). A medida que aumentó el nivel de educación, menos padres prefirieron la vacuna doméstica para ellos (P = 0,046) y sus hijos (P = 0,005). La aceptabilidad de la vacuna tanto nacional como extranjera para los padres y sus hijos fue mayor entre los padres con altos niveles de ansiedad con respecto a la infección por COVID-19 (P <0,05). Las razones más comunes para el rechazo fueron la ansiedad por los efectos secundarios de las vacunas, la falta de conocimiento sobre la efectividad de las vacunas y la desconfianza en las vacunas fabricadas en el extranjero.
Conclusión: La mayoría de los participantes dudaban sobre las vacunas COVID-19. Este estudio demuestra que la aceptación de la vacuna se puede incrementar considerando la mayor preferencia por las vacunas nacionales.
-
In Search of an Ideal Protocol to Distinguish Risk for Serious Bacterial Infection in Febrile Young Infants J Pediatr . 2021 Apr;231:32-34. doi: 10.1016/j.jpeds.2020.10.069. Epub 2020 Nov 2.
La evaluación y el tratamiento del lactante febril se realiza habitualmente de forma ambulatoria. El subconjunto de los menores de 8 semanas de edad se ha distinguido tradicionalmente de los niños febriles relativamente mayores por una variedad de factores clínicos únicos que afectan el riesgo de infección bacteriana grave (IBG). Estos incluyen: desarrollo inadecuado de las defensas del huésped, dificultad para clasificar con precisión la apariencia clínica del paciente debido a la inmadurez neurológica y un perfil único de patógenos bacterianos potenciales que causan IBG para los cuales carecemos de vacunas preventivas.
El consenso sobre la gestión adecuada ha evolucionado con el tiempo. Inicialmente, era habitual realizar una evaluación completa de la sepsis y hospitalizar a todos los lactantes febriles de 0 a 8 semanas para recibir antibióticos parenterales empíricos en espera de los resultados del cultivo. Después de determinar que la tasa de IBG se reduce aproximadamente a la mitad en los niños de 4 a 8 semanas frente a los <4
semanas de edad, varios estudios ambulatorios probaron los protocolos de criterios de IBG de bajo riesgo para estratificar con precisión el riesgo de infección para los bebés febriles relativamente mayores. Los criterios utilizados fueron similares en cada estudio, incluida una combinación de: antecedente de nacimiento a término, sin afecciones médicas subyacentes, apariencia de estar bien sin un foco de infección bacteriana en el examen físico y una evaluación negativa de sepsis. Varios estudios incluyeron los criterios de análisis del líquido cefalorraquídeo (LCR) normal; otros no. Era común una presentación de perfil de bajo riesgo, que representa aproximadamente el 30% de todos los lactantes febriles de 4 a 8 semanas. La utilización eficaz de estos criterios promovió importantes ahorros en los costos de atención médica y evitó la hospitalización innecesaria para la terapia con antibióticos parenterales, sin sacrificar la sensibilidad por el resultado de la IBG. Este enfoque parece haber sido ampliamente adoptado para el tratamiento ambulatorio de lactantes febriles de 4 a 8 semanas, aunque un informe de 2016 indicó que las desviaciones del tratamiento son comunes y solo el 59% de los lactantes febriles de 0 a 4 semanas se presentan a una gran organización de mantenimiento de la salud de California recibe una evaluación completa de la sepsis.1
Los protocolos adicionales excluyeron la realización de una punción lumbar (PL) / análisis de LCR, basándose exclusivamente en el análisis de la apariencia clínica del paciente, el análisis de orina y los resultados de los análisis de sangre (incluidos los marcadores inflamatorios séricos) para distinguir el riesgo de IBG. Uno de estos estudios de la Red de investigación aplicada de atención de emergencia pediátrica informó un valor predictivo negativo del 99,6% para sus criterios de bajo riesgo para el resultado de IBG; incluyeron lactantes febriles de 0 a 4 semanas; y analizó solo 10 casos de meningitis bacteriana. Para resaltar la dificultad de aplicar con precisión tal enfoque, un estudio posterior al probar estos mismos criterios, se encontró que el 10,2% de los pacientes con IBG fueron clasificados erróneamente como de «bajo riesgo», incluido el 13% de los bebés con infecciones bacterianas invasivas (4 con bacteriemia y 2 con meningitis bacteriana). Los 5 pacientes clasificados erróneamente tenían un buen aspecto clínico y valores «normales» del recuento sanguíneo completo, el recuento absoluto de neutrófilos y la concentración sérica de procalcitonina.
-
Cost Analysis of Emergency Department Criteria for Evaluation of Febrile Infants Ages 29 to 90 Days. J Pediatr . 2021 Apr;231:94-101.e2. doi: 10.1016/j.jpeds.2020.10.033. Epub 2020 Oct 31.
Objetivo: comparar los costos médicos asociados con los criterios de estratificación de riesgo utilizados para evaluar a lactantes febriles de 29 a 90 días de edad.
Diseño del estudio: se realizó un estudio de análisis de costos que evaluó los criterios de Boston, Rochester, Filadelfia, paso a paso y PECARN. El porcentaje de lactantes considerados de bajo riesgo y las tasas de infecciones pasadas por alto se obtuvieron de la literatura publicada. Los costos del departamento de emergencias se estimaron a partir de los Centros de Servicios de Medicare y Medicaid. Las bases de datos del Proyecto de Utilización y Costo de la Atención Médica se utilizaron para estimar el número de bebés de entre 29 y 90 días que presentan fiebre anualmente y los costos de las admisiones relacionadas con infecciones no detectadas. Se usó un modelo probabilístico de Markov con uno previo de Dirichlet para estimar las distribuciones de probabilidad de transición para cada resultado, y se usó una distribución gamma para modelar los costos. Una simulación de Markov estimó la distribución de los costos anuales esperados por bebé y los costos anuales totales.
Resultados: Para los bebés de bajo riesgo, el costo promedio por bebé para los criterios fue Rochester: $ 1050 (IQR $ 1004- $ 1092), Filadelfia: $ 1416 (IQR, $ 1365- $ 1465), Boston: $ 1460 (IQR, $ 1411- $ 1506), paso a paso $ 942 (IQR, $ 899- $ 981) y PECARN $ 1004 (IQR, $ 956- $ 1050). Se estima que 18 522 bebés febriles de 1 a 3 meses de edad se presentan anualmente y los costos medios totales estimados para su atención por criterios fueron: Rochester, $ 127,3 millones (IQR, $ 126,1- $ 128,5); Filadelfia, $ 129,9 millones (IQR, $ 128,7- $ 131,1); Boston, $ 128,7 millones (IQR, $ 127,5- $ 129,9); Paso a paso, $ 126,6 millones (IQR, $ 125,4- $ 127,8); y PECARN, $ 125,8 millones (IQR, $ 124,6- $ 127).
Conclusiones: Los criterios de Rochester, Paso a paso y PECARN son los menos costosos cuando se evalúa a bebés de 29 a 90 días con fiebre.
-
Coronavirus Disease 2019 (COVID-19) Pharmacologic Treatments for Children: Research Priorities and Approach to Pediatric Studies, Clinical Infectious Diseases, Volume 72, Issue 6, 15 March 2021, Pages 1067–1073, https://doi.org/10.1093/cid/ciaa885
Los ensayos clínicos de tratamientos farmacológicos de la enfermedad por coronavirus 2019 (COVID-19) se están diseñando e implementando rápidamente en adultos. A menudo, no se tiene en cuenta a los niños durante el desarrollo de nuevos tratamientos para enfermedades infecciosas hasta muy tarde. Aunque los niños parecen tener un riesgo menor en comparación con los adultos de enfermedad grave por COVID-19, una cantidad sustancial de niños en todo el mundo se beneficiará de los tratamientos farmacológicos. Será razonable extrapolar la eficacia de la mayoría de los tratamientos de los ensayos en adultos a los niños. Los ensayos pediátricos deben centrarse en caracterizar la farmacocinética, la dosis óptima y la seguridad de un tratamiento en todo el espectro de edades. Estos ensayos deben utilizar un diseño adaptativo para agregar o eliminar brazos de manera eficiente en lo que será un panorama de tratamiento en rápida evolución, y deben involucrar a una gran cantidad de sitios en todo el mundo en un esfuerzo colaborativo para facilitar una implementación eficiente. Todas las partes interesadas deben comprometerse a un acceso equitativo a cualquier tratamiento eficaz y seguro para los niños en todas partes.
-
Prevalence of SARS-CoV-2-Antibodies in Danish Children and Adults. Pediatr Infect Dis J . 2021 Apr 1;40(4):e157-e159.
En Dinamarca, se evaluaron los anticuerpos del coronavirus 2 del síndrome respiratorio agudo severo en un estudio transversal entre 1033 niños que visitaron departamentos de pediatría y 750 donantes de sangre en junio de 2020, utilizando una prueba en el lugar de atención. Se detectaron anticuerpos en 17 niños (1,6%) y 15 donantes de sangre (2,0%) (P = 0,58). En conclusión, los niños y los adultos se infectaron en un grado similar bajo.
Comentario: datos a interpretar teniendo en cuenta la baja sensibilidad de los test POC de anticuerpos…En https://www.finddx.org/sarscov2-eval-antibody/ le da una sensibilidad del 66,6%
-
Strikingly Decreased Community-acquired Pneumonia Admissions in Children Despite Open Schools and Day-care Facilities in Switzerland The Pediatric Infectious Disease Journal. 40(4):e171-e172, April 2021.
En marzo de 2020, cuando se aplicaron estrictas medidas de distanciamiento y cierres de escuelas para contrarrestar la pandemia (el resumen de todas las medidas anteriores y actuales figura en línea3), el número de admisiones disminuyó considerablemente. Basándose en la observación del año anterior, se habría esperado un aumento de las admisiones para octubre de 2020. Sin embargo, debido al aumento del número de casos de la enfermedad por coronavirus en 2019,3 el gobierno federal suizo reintrodujo restricciones más estrictas a mediados y finales de octubre de 2020 de forma gradual, incluyendo la recomendación de trabajar desde casa y el cambio de la educación superior a la educación a distancia. Es importante destacar que las escuelas y las guarderías no cerraron. Aunque la mediana de las cifras de admisiones en el PAC desde mediados de septiembre hasta mediados de octubre no difirió entre 2019 y 2020 (Fig. 1B, prueba t emparejada P = 0,299), observamos que aún no se ha producido el esperado aumento estacional de las admisiones y, por el contrario, las cifras han mostrado incluso cierto descenso. Por lo tanto, las cifras actuales de admisiones de 2020 son significativamente más bajas (por sitio y semana en aproximadamente un 67% en promedio) que en el período respectivo de 2019 (Fig. 1B, prueba t emparejada P < 0,001).
FIGURA 1.
Número de ingresos semanales por NAC. A: Total de ingresos en todos los centros del estudio por semana natural. Las barras gris claro y gris oscuro representan las semanas comparadas en (B). B: Admisiones de NAC por semana y centro de ensayo en las 4 semanas de mediados de septiembre a mediados de octubre (recuadros gris claro) y en las 6 semanas de mediados de octubre a finales de noviembre (recuadros gris oscuro), octubre de 2019 a noviembre de 2019 en promedio 2,06 admisiones de NAC por semana y centro, 2020 0,67 por semana y centro, diferencia media 1,40 (intervalo de confianza del 95%: 0,76-2,03, P < 0,001).
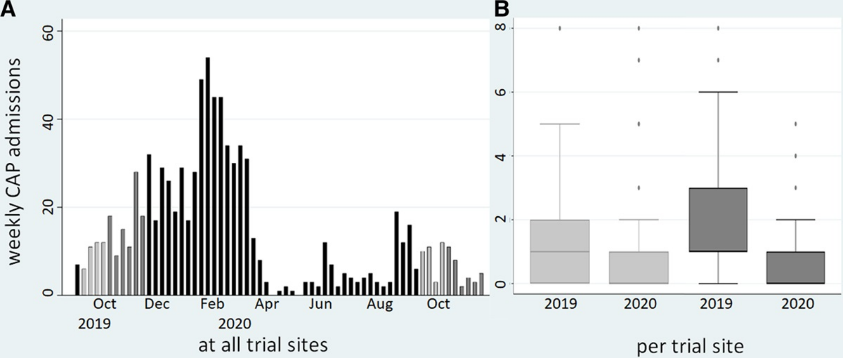
-
Fosfomycin: Salt is what really matters. Enferm Infecc Microbiol Clin. 2021;39:206-7.
-
Valoración económica de la consulta por correo electrónico y su importancia en COVID-19; experiencia de cinco años. Rev Pediatr Aten Primaria. 2021;23:43-51.
Introducción: este trabajo expone la experiencia del uso del correo electrónico en consulta de un centro de salud de Aragón (España) durante cinco años. Se valora el impacto económico, la satisfacción del usuario y su utilización durante la pandemia de COVID-19.
Métodos: en la primera consulta con los padres se ofrece el uso del correo electrónico para consultas no urgentes con pediatra y enfermera. Se entregan instrucciones. Trascurridos dos años se valora el uso del servicio realizando encuestas de satisfacción del usuario. Tras tres años se analiza el número de consultas realizadas y el ahorro de tiempo y recursos que supone. Finalmente, valoramos su uso durante el tiempo de confinamiento de la pandemia de 2020.
Resultados: el uso del correo electrónico aumenta los primeros meses y posteriormente se mantiene constante. Durante la pandemia el uso ha sido masivo. Los padres demuestran estar muy satisfechos con su uso, incluso solicitan que se aplique a otras consultas del centro. Respecto al impacto económico, calculamos un ahorro de 37 271,5 € anuales, por el menor tiempo que requiere al pediatra la respuesta por correo respecto a la presencial. Pero al estimar el número de consultas que se hubieran atendido sin correo, se observa que no revierte en disminución de consultas presenciales, quizás por la mayor accesibilidad que reporta. Pero en la pandemia su uso ha sido clave para mantener el aislamiento.
Conclusiones: la consulta por correo electrónico en Pediatría está muy bien valorada, y el ahorro económico es significativo. Durante la pandemia de COVID-19 ha resultado muy útil.
Actualidad bibliográfica marzo 2021
TOP TEN
·Tuberculosis in Children Hospitalized in a Low-burden Country: Description and Risk Factors of Severe Disease. The Pediatric Infectious Disease Journal. 40(3):199-204, March 2021.
En los países de ingresos altos, son pocos los estudios pediátricos que han descrito la expresión clínica de la tuberculosis (TB) según la edad, y sus resultados son discordantes. Normalmente se considera que los pacientes de menos de 2 años tienen más riesgo de padecer una enfermedad grave que los niños de más edad. Nuestro objetivo fue describir mejor la gravedad de la enfermedad tuberculosa pediátrica en un país de baja incidencia.
Métodos: Se incluyeron todos los niños (<18 años de edad) admitidos con enfermedad tuberculosa en el Hospital Universitario Robert Debré, París, entre 1992 y 2015. Los pacientes se clasificaron según la gravedad de la enfermedad tuberculosa basándose en la clasificación original de Wiseman et al. Se analizaron los factores de riesgo asociados a la gravedad.
Resultados: Se incluyeron 304 pacientes con una mediana de edad de 9,9 años (rango intercuartil 3,3-13,3) y una proporción de hombres a mujeres de 1,04. En general, se clasificaron 280/304 (92%): 168/304 (55%) se clasificaron como tuberculosis grave y 112/304 (37%) como tuberculosis no grave. La enfermedad del sistema nervioso central fue más frecuente entre los pacientes de <2 años de edad que entre los de 2-17 años (5/54; 9% frente a 5/229; 2% P = 0,024). Una edad de ≥10 años (P = 0,001) y haber nacido en el extranjero (P = 0,011) se asociaron a la gravedad de la enfermedad en el análisis univariante. En el análisis multivariante, el diagnóstico mediante cribado basado en los síntomas se asoció de forma independiente con la gravedad (odds ratio 7,1; intervalo de confianza del 95%: 3,9-12,9; P < 0,0001).
Conclusiones: Esta descripción del espectro clínico de la tuberculosis pediátrica en un entorno de baja carga demuestra que los adolescentes son el grupo con mayor riesgo de padecer tuberculosis grave.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Pneumonia in Hospitalized Children During SARS-CoV-2 Pandemic. Is it All COVID-19? Comparison Between COVID and Non-COVID Pneumonia. The Pediatric Infectious Disease Journal. 40(3):e111-e113, March 2021.
En nuestro estudio se describen más de 100 niños hospitalizados con neumonía durante el confinamiento de la primera oleada pandémica, siendo atribuibles al SARS-CoV-2 sólo el 20%. El estudio serológico durante el seguimiento sólo permitió detectar el 4%. Otras etiologías fueron comunes. La mayor edad, la presencia de cefalea, los vómitos, la linfopenia y la trombopenia se asociaron a la neumonía por COVID-19.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Epidemiología, manejo y riesgo de transmisión de SARS-CoV-2 en una cohorte de hijos de madres afectas de COVID-19. An Pediatr (Barc). 2021;94:173-8
La repercusión de la infección materna por SARS-CoV-2 y su riesgo de transmisión vertical es aún poco conocido. Las recomendaciones de las sociedades científicas buscan proporcionar seguridad para el recién nacido sin comprometer los beneficios del contacto precoz. El objetivo del estudio es describir las características y la evolución de recién nacidos de madres infectadas por SARS-CoV-2, así como las medidas implementadas siguiendo las recomendaciones de la Sociedad Española de Neonatología.
Material y métodos: Estudio observacional, prospectivo y unicentro de cohortes. Se diseñó un circuito específico para madres con infección por SARS-CoV-2 y sus hijos. Se recogieron datos epidemiológicos y clínicos de las madres y sus recién nacidos. Se realizó PCR al nacer y a los 14 días.
Resultados: Se incluyeron 73 madres y 75 neonatos. El 95,9% de infecciones maternas fueron diagnosticadas durante el tercer trimestre, el 43,8% fueron asintomáticas. La mediana de edad gestacional fue de 38 semanas (RIC: 37-40), el 25,9% de los neonatos requirió ingreso. En el 68% se realizó contacto piel con piel en paritorio y el 80% recibieron lactancia materna o donada exclusiva durante su estancia. No se objetivaron resultados positivos de PCR en la primera muestra obtenida nada más nacer, se objetivó un caso de PCR positiva en un neonato asintomático a los 14 días.
Conclusiones: El riesgo de transmisión de la infección por SARS-CoV-2 es bajo cumpliendo los protocolos de la Sociedad Española de Neonatología, permitiendo el alojamiento conjunto de madre e hijo, el contacto precoz y el establecimiento eficaz de la lactancia materna.
·Respiratory Tract Infection Management and Antibiotic Prescription in Children: A Unique Study Comparing Three Levels of Healthcare in The Netherlands. The Pediatric Infectious Disease Journal. 40(3):e100-e105, March 2021.
Las infecciones del tracto respiratorio (ITR) son frecuentes en los niños con enfermedades febriles que acuden al médico de cabecera o al servicio de urgencias. Se estudió el tratamiento de los niños con fiebre e ITR en 3 niveles diferentes de atención sanitaria en los Países Bajos, centrándose en la prescripción de antibióticos.
Métodos: Este estudio observacional prospectivo forma parte del estudio Management and Outcome of Febrile children in Europe. Se utilizaron datos de consultas presenciales de niños con enfermedades febriles en tres entornos sanitarios en Nijmegen, Países Bajos, durante 2017. Estos entornos eran de atención primaria (GP), secundaria (hospital general) y terciaria (hospital universitario).
Resultados: De 892 casos con ITR sin comorbilidades complejas, las tasas globales de prescripción de antibióticos fueron del 29% sin diferencias entre los 3 niveles de atención sanitaria, lo que llevó a un número absoluto de 5031 prescripciones por cada 100.000 niños al año en la atención primaria en comparación con 146 en la atención secundaria y terciaria combinadas. La tasa de prescripción en la otitis media fue similar en todos los niveles: 60%. En los casos con ITR inferior que recibieron nebulizaciones las tasas de prescripción variaron entre el 19% y el 55%.
Conclusiones: Las tasas de prescripción de antibióticos para las ITR en niños fueron comparables entre los 3 niveles asistenciales, lo que lleva a que la mayoría de los antibióticos se prescriban en atención primaria. Se encontraron tasas de prescripción relativamente altas para todos los focos de ITR, lo que no concuerda con las directrices nacionales. La administración de antibióticos debe mejorar en los tres niveles de atención sanitaria. Las directrices para la prescripción de antibióticos de pequeño espectro estrecho para las ITR deben aplicarse mejor en los entornos de atención hospitalaria.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Understanding Primary Ciliary Dyskinesia and Other Ciliopathies. J Pediatr. 2021 Mar;230:15-22.e1. doi: 10.1016/j.jpeds.2020.11.040.
Las ciliopatías son un conjunto de trastornos relacionados con la disfunción de los cilios. Los cilios son orgánulos especializados que se proyectan desde la superficie de la mayoría de las células. Los cilios móviles y primarios (sensoriales) son estructuras esenciales y tienen una amplia gama de funciones. Nuestro conocimiento de la genética, la fisiopatología y las manifestaciones clínicas de las ciliopatías móviles, incluida la discinesia ciliar primaria (DCP), ha avanzado rápidamente desde que la enfermedad se relacionó con defectos ultraestructurales de los cilios hace casi 5 décadas. Proporcionaremos una visión general de los diferentes tipos de cilios, su papel en la salud y la enfermedad del niño, centrándonos en las ciliopatías móviles, y describiremos los avances recientes que han permitido mejorar el diagnóstico y que pueden dar lugar a objetivos terapéuticos para restaurar la estructura y la función ciliar.
·Impact of Coronavirus Disease 2019 (COVID-19) Pandemic on Pediatric Infectious Disease Research. J Pediatr. 2021 Mar;230:279-281.e2. doi: 10.1016/j.jpeds.2020.11.052. Epub 2020 Nov 30. PMID: 33271191; PMCID: PMC7834229.
Desde marzo de 2020, todos los continentes se han visto afectados por la pandemia del síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2), que ha provocado una considerable crisis sanitaria.
La magnitud de los retos planteados por la pandemia superó las expectativas de la comunidad científica y de las autoridades públicas, que desarrollaron rápidamente estrategias para gestionar adecuadamente la enfermedad.
Sin embargo, las medidas adoptadas para hacer frente a la pandemia difieren entre los países europeos, incluyendo el tipo de confinamiento, el cierre de fronteras, el cierre de escuelas, el uso de mascarillas faciales, la protección de los accesorios, el uso de la reacción en cadena de la polimerasa de transcripción inversa del SARS-CoV-2 y las pruebas de diagnóstico en los puntos de atención para la detección rápida de antígenos.
En este contexto, muchas unidades de investigación pediátrica de toda Europa y particularmente aquellas involucradas en enfermedades infecciosas y epidemiología han dedicado sus fondos y recursos humanos a la investigación del COVID-19. Esta situación elevó la preocupación de las sociedades europeas de pediatría, que están preocupadas por el futuro de la investigación en el área de las enfermedades infecciosas pediátricas. El objetivo de este comentario es dar una breve descripción general del impacto de la pandemia COVID-19 sobre la investigación de enfermedades infecciosas pediátricas e informar en la experiencia francesa.
- Impact of Pneumococcal Vaccination in the Nasopharyngeal Carriage of Streptococcus pneumoniae in Healthy Children of the Murcia Region in Spain. Vaccines (Basel). 2020 Dec 28;9(1):14. doi: 10.3390/vaccines9010014. PMID: 33379235; PMCID: PMC7823743.
Antecedentes: Se realizó un estudio epidemiológico de la portación nasofaríngea de Streptococcus pneumoniae en niños sanos cinco años después de la introducción de la vacuna neumocócica conjugada 13-valente (PCV13).
Objetivos: Estudiar el impacto de la vacunación pediátrica con PCV13, y otros factores epidemiológicos asociados sobre el estado de la portación nasofaríngea, los serotipos neumocócicos circulantes y la susceptibilidad antibiótica a los antibióticos más frecuentemente utilizados.
Métodos: Se realizó un estudio multicéntrico en Atención Primaria, que incluyó a 1821 niños sanos de 1 a 4 años de edad. Todas las muestras aisladas se enviaron al Laboratorio Español de Referencia de Neumococo para la serotipificación y la prueba de susceptibilidad antimicrobiana.
Resultados: El 71,9% de los niños había recibido al menos una dosis de PCV13 y la prevalencia de la portación de neumococo fue del 19,7%. La proporción de serotipos de PCV13 fue baja (14,4%), observándose un predominio de los serotipos no vacunales, siendo 23B, 11A, 10A, 35B/F y 23A los cinco más frecuentes. Se encontró una alta tasa de resistencia a la penicilina, la eritromicina y el trimetoprim sulfametoxazol.
Conclusiones: Se detectó una baja proporción de serotipos de PCV13, lo que confirma el impacto de la vacunación pediátrica para reducir la portación de serotipos vacunales. Se observaron altas tasas de resistencia a antibióticos de importancia clínica.
- Severe Acute Respiratory Syndrome Coronavirus 2 Testing in Children in a Large Regional US Health System During the Coronavirus Disease 2019 Pandemic. The Pediatric Infectious Disease Journal. 40(3):175-181, March 2021.
El objetivo fue evaluar los patrones de las pruebas de enfermedad por coronavirus pediátrico 2019 en un gran sistema de salud a lo largo de la pandemia, antes y después de la reapertura de las escuelas.
Métodos: Este fue un estudio transversal de series de tiempo de los resultados de virología clínica de los niños sometidos a pruebas de coronavirus del síndrome respiratorio agudo severo 2 en el sur de Connecticut y áreas de Nueva York y Rhode Island. Los datos recogidos incluyen datos demográficos, ingresos hospitalarios, cambios en el porcentaje de pruebas positivas a lo largo del tiempo, intervalos de detección en niños persistentemente positivos y valores de umbral de ciclo. El escenario fue el Sistema de Salud de Yale New Haven, que cuenta con 6 hospitales en 4 localidades de Connecticut, 1 hospital en Rhode Island y localidades ambulatorias en Connecticut, Rhode Island y Nueva York. Los participantes incluyeron veintitrés mil ciento treinta y siete niños ≤ 18 años de edad, sometidos a pruebas de la enfermedad por coronavirus 2019 en un sitio de pruebas ambulatorias, el departamento de emergencias o en una unidad de hospitalización dentro del Sistema de Salud de Yale New Haven.
Resultados: Entre todas las pruebas, el 3,2% fueron positivas. Los niños mayores constituyeron sistemáticamente la mayor parte de los casos pediátricos positivos, independientemente de la prevalencia en la comunidad. El aumento de los casos pediátricos más tarde en la pandemia, cuando la prevalencia en los adultos era relativamente baja, se correlaciona con un mayor número de pruebas realizadas en los niños y no con una mayor tasa de positividad. No se detectaron cambios significativos en las tendencias de positividad tras la reapertura de las escuelas. Los niños sintomáticos y asintomáticos tuvieron valores de umbral de ciclo similares, independientemente de la edad, y un subconjunto de niños demostró una detección viral persistente, algunos durante hasta 6 semanas.
Conclusión: El aumento de los casos pediátricos documentados a finales del verano se debió predominantemente a un mayor acceso de los niños a las pruebas. El porcentaje de positividad en los niños no cambió en las primeras 3 semanas tras la apertura del colegio. Un subconjunto de niños tiene ARN detectable del síndrome respiratorio agudo severo 2 en el tracto respiratorio superior durante semanas después de la infección inicial.
- Neonatal Erythroderma as an Early Sign of Primary Immunodeficiency. J pediatr 2021 Mar; 230: 260-261. doi: 10.1016 / j.jpeds.2020.10.075.
Una neonata de 20 días, nacida de padres sanos primogénitos de Pakistán, se presentó en nuestro servicio de urgencias pediátricas con eritrodermia y descamación (Figura 1). Presentaba un correcto aumento de peso adecuado y estaba afebril. La exploración física mostraba eritrodermia con descamación de la piel y alopecia en parches, sin linfadenopatías ni hepatoesplenomegalia. Los análisis de sangre mostraron…
- Subacute Multifocal Abscesses Related to a Mycobacterium marinum Infection in a Child. J Pediatr . 2021 Mar;230:255-256. doi: 10.1016/j.jpeds.2020.11.066.
Un niño de 8 años de edad se presentó con múltiples lesiones cutáneas inflamatorias en ambas manos que habían evolucionado durante 4 semanas. Al inicio, el niño recibió un tratamiento de 10 días de amoxicilina/ácido clavulánico sin que mejorara. La exploración física reveló múltiples abscesos en ambas manos (figura 1) y una adenopatía supurativa en el brazo derecho (figura 2). El niño no tenía antecedentes de fiebre y gozaba de buena salud. No presentaba otros síntomas ni signos clínicos. No se detectaron anomalías de laboratorio. El examen bacteriológico convencional de una biopsia de piel de la mano reveló…
- Systemic Cat-Scratch Disease: a “Troublesome” Diagnosis. Pediatr Infect Dis J
. 2021 Mar 1;40(3):e117-e119. doi: 10.1097/INF.0000000000002996.
El diagnóstico de la enfermedad por arañazo de gato sistémica puede ser difícil. Aquí describimos un caso de una niña inmunocompetente que presentaba fiebre y abscesos hepatoesplénicos multifocales. Las pruebas de diagnóstico de la infección por Bartonella henselae (inmunoensayo enzimático y reacción en cadena de la polimerasa) fueron constantemente negativas y el diagnóstico, sospechado en base a los criterios de Margilet, se confirmó finalmente mediante anticuerpos inmunofluorescentes indirectos.
- Giant Urticaria and Acral Peeling in a Child with Coronavirus Disease 2019. J Pediatr. 2021 Mar; 230: 261–263.
Una niña sana de 6 años se presentó con erupciones cutáneas pruriginosas. La niña estaba en el sexto día de aislamiento, y su madre padecía una forma leve de enfermedad por coronavirus 2019 (COVID-19) con ageusia y un único episodio febril.
Al día siguiente, la niña presentó fiebre y faringodinia…
- Images in paediatrics: Secondary syphilis presenting as oral ulcers Archives of Disease in Childhood 2021; 106: 282.
Un niño de 12 años, según sus abuelos cuidadores, presenta lesiones orales asintomáticas desde hace 2 meses, precedidas de dolor de garganta. No se encontraron antecedentes de erupción cutánea asociada o precedente. Inicialmente se diagnosticó como liquen plano oral y su pediatra lo trató con corticoides tópicos. Sin embargo, las lesiones siguieron empeorando. El examen local reveló múltiples placas blanco-grisáceas, lisas, de aspecto empapado y bien definidas, desprovistas de papilas y estrías de encaje, sobre el dorso de la lengua con numerosas pápulas eritematosas que predominaban en su parte anterior …
- 12. A 5 year old girl with fever and rash. BMJ 2021;372:n381 doi:https://doi.org/10.1136/bmj.n381
Es un caso clínico de una niña con fiebre y exantema pero no os puedo enviar foto porque no está en abierto pero muy interesante por su rareza hoy en día, pero que sigue presente y no debemos olvidar.
Para profundizar
- It is time for pediatric antimicrobial stewardship programs. Enferm Infecc Microbiol Clin. 2021;39:113-4
- Severe Acute Respiratory Syndrome Coronavirus 2 Clinical Syndromes and Predictors of Disease Severity in Hospitalized Children and Youth. J Pediatr . 2021 Mar;230:23-31.e10.doi: 10.1016/j.jpeds.2020.11.016.
Determinar las características demográficas y clínicas de los síndromes pediátricos de síndrome respiratorio agudo severo por coronavirus 2 (SARS-CoV-2) e identificar las variables de ingreso que predicen la gravedad de la enfermedad.
Diseño del estudio: Se realizó un estudio multicéntrico, retrospectivo y prospectivo de pacientes pediátricos hospitalizados con infecciones agudas por SARS-CoV-2 y síndrome inflamatorio multisistémico en niños (MIS-C) en 8 centros de Nueva York, Nueva Jersey y Connecticut.
Resultados: Se identificaron 281 pacientes hospitalizados con infecciones por SARS-CoV-2 y se dividieron en 3 grupos en función de las características clínicas. En general, 143 (51%) tenían enfermedad respiratoria, 69 (25%) tenían SMI-C y 69 (25%) tenían otras manifestaciones, como enfermedad gastrointestinal o fiebre. Los pacientes con SMI-C tenían más probabilidades de identificarse como negros no hispanos en comparación con los pacientes con enfermedad respiratoria (35% frente a 18%, P = 0,02). Siete pacientes (2%) murieron y 114 (41%) fueron ingresados en la unidad de cuidados intensivos. En los análisis multivariables, la obesidad (OR 3,39; IC del 95%: 1,26-9,10; P = 0,02) y la hipoxia al ingreso (OR 4,01; IC del 95%: 1,14-14,15; P = 0,03) fueron predictores de enfermedad respiratoria grave. Un menor recuento absoluto de linfocitos (OR 8,33 por unidad de disminución de 109 células/L, IC del 95%: 2,32-33,33; P = 0,001) y una mayor proteína C reactiva (OR 1,06 por unidad de aumento de mg/dL, IC del 95%: 1,01-1,12; P = 0,017) fueron predictores de CMI grave. La raza/etnia o el nivel socioeconómico no fueron predictivos de la gravedad de la enfermedad.
Conclusiones: Se identificaron variables en el momento de la hospitalización que pueden ayudar a predecir el desarrollo de manifestaciones graves de la enfermedad por SARS-CoV-2 en niños y jóvenes. Estas variables pueden tener implicaciones para futuras herramientas de pronóstico que informen sobre el ingreso hospitalario y el manejo clínico.
- 16. Oropharyngeal Carriage of Kingella kingae and Transient Synovitis of the Hip in Young Children: A Case-control Study. The Pediatric Infectious Disease Journal. 40(3):182-185, March 2021.
La sinovitis transitoria de la cadera afecta sobre todo a los niños en edad preescolar, y su etiología es desconocida. Recientemente se ha identificado a Kingella kingae como un agente etiológico común de las infecciones osteoarticulares (OAI) en niños pequeños y podría estar potencialmente asociado a la sinovitis transitoria de cadera. El objetivo principal de este estudio fue evaluar la asociación entre la sinovitis transitoria de la cadera y el transporte orofaríngeo de K. kingae entre los niños preescolares.
Métodos: Se trata de un estudio prospectivo de casos y controles realizado en un servicio de urgencias pediátricas de atención terciaria. Los casos fueron niños de entre 6 y 71 meses de edad con diagnóstico de sinovitis transitoria de cadera. Para cada caso de sinovitis transitoria, se reclutó un grupo de control de la misma edad entre los niños que presentaban un traumatismo. Un segundo grupo de control incluía niños con cualquier OAI. La variable independiente fue la presencia de K. kingae orofaríngeo identificado mediante un ensayo específico de reacción en cadena de la polimerasa. El análisis primario fue la asociación entre la presencia de K. kingae orofaríngeo y el diagnóstico final
Resultados: Un total de 73 niños fueron incluidos en el estudio. Entre ellos, 25 tenían una sinovitis transitoria, 16 una OAI y 22 controles. Los datos demográficos iniciales fueron similares entre los grupos. No hubo diferencias en la portación orofaríngea de K. kingae en los niños con sinovitis transitoria (5/25; 0,20) en comparación con los controles (3/22; 0,14), mientras que fue mayor en los niños con OAI (10/16; 0,63).
Conclusiones: No existe una asociación entre K. kingae orofaríngeo y la sinovitis transitoria de cadera entre los niños preescolares.
·Ten Years of National Seasonal Surveillance for Severe Complications of Influenza in Australian Children. The Pediatric Infectious Disease Journal. 40(3):191-198, March 2021.
Las complicaciones graves de la gripe en los niños son infrecuentes, pero pueden provocar el ingreso en el hospital o en una unidad de cuidados intensivos (UCI) y la muerte.
Métodos: Vigilancia prospectiva activa utilizando la Unidad de Vigilancia Pediátrica Australiana con la notificación mensual por parte de los pediatras de los datos demográficos y clínicos nacionales de los niños con <15 años de edad hospitalizados con complicaciones graves de la gripe confirmada por laboratorio durante diez temporadas de gripe 2008-2017.
Resultados: De 722 niños notificados, 613 tenían gripe confirmada por laboratorio y al menos una complicación grave. La mayoría (60%) tenía menos de 5 años de edad; el 10% tenía menos de 6 meses, por lo que no era elegible para la vacunación. Casi la mitad de los casos fueron ingresados en la UCI y 30 murieron. La mayoría de los niños estaban previamente sanos: El 40,3% tenía al menos una enfermedad subyacente. Se notificaron sesenta y cinco complicaciones graves diferentes; la neumonía fue la más común, pues se produjo en más de la mitad de los casos. La gripe A representó el 68,6% de las hospitalizaciones; sin embargo, la gripe B se asoció con mayor frecuencia a la insuficiencia renal aguda (P = 0,014), la rabdomiólisis (P = 0,019), la miocarditis (P = 0,015), la pericarditis (P = 0,013) y la miocardiopatía (P = 0,035). Los niños que murieron tenían más probabilidades de ser mayores (5-14 años), tener enfermedades subyacentes, estar ingresados en la UCI y tener encefalitis, insuficiencia renal aguda o miocarditis. Sólo el 36,1% de todos los niños notificados recibió medicación antiviral, y el 8,5% se sabía que estaba vacunado contra la gripe estacional.
Conclusiones: Las complicaciones graves de la gripe causan morbilidad y mortalidad en los niños, que pueden aumentar si la coinfección con COVID-19 se produce en la temporada 2020 y más allá. Es necesario aumentar las tasas de vacunación, incluso en niños sanos, el diagnóstico precoz y el tratamiento antiviral oportuno para reducir las complicaciones graves y la mortalidad.
- The Interseasonal Resurgence of Respiratory Syncytial Virus in Australian Children Following the Reduction of Coronavirus Disease 2019-Related Public Health Measures. Clin Infect Dis . 2021 Feb 17;ciaa1906. doi: 10.1093/cid/ciaa1906.
Yeoh et al. informaron del dramático impacto de las medidas de salud pública introducidas durante la pandemia de la enfermedad por coronavirus 2019 (COVID-19) en las detecciones de gripe y virus sincitial respiratorio (VSR) en los niños de Australia Occidental (WA) [1]. Aquí presentamos datos de la vigilancia prospectiva local en curso. Tras el final del invierno, ha habido una ausencia persistente de transmisión comunitaria del coronavirus del síndrome respiratorio agudo severo 2 y no ha aumentado la detección de la gripe. Se han mantenido las medidas limitadas de distanciamiento físico, sin apenas restricciones en el tamaño de las reuniones y sin la obligación de llevar mascarilla [2]. Las escuelas han permanecido abiertas. Se ha mantenido la cuarentena estricta para las llegadas del extranjero, con una persistente y marcada disminución del número de visitantes en comparación con las cifras anteriores [3]. Las restricciones fronterizas para los viajeros procedentes de otros estados dentro de Australia se han reducido a partir del 14 de noviembre de 2020, no siendo necesaria la cuarentena para los viajeros procedentes de estados sin transmisión comunitaria del síndrome respiratorio agudo severo por coronavirus 2 [4].
Al igual que en el informe anterior, los datos de laboratorio recogidos prospectivamente como parte de la vigilancia rutinaria de la salud pública regional se cotejaron por semana desde enero de 2012 hasta el 13 de diciembre de 2020. Los casos se definieron como detecciones de VRS mediante pruebas validadas de amplificación de ácidos nucleicos o kits de detección de antígenos en niños (<16 años de edad) en el área metropolitana. Los resultados de laboratorio fueron proporcionados por PathWest Laboratory Medicine, el único proveedor público de patología del estado. Las muestras se extrajeron de todos los hospitales públicos y departamentos de emergencia. Se calcularon las curvas epidémicas promedio para el período 2012 a 2019 utilizando un método descrito por la Organización Mundial de la Salud [5]. La mediana de edad se comparó mediante la prueba de Wilcoxon de 2 muestras.
Como se muestra en la Figura 1, la actividad del VRS aumentó a partir de finales de septiembre, en el marco de la relajación de las recomendaciones de distanciamiento físico, antes de la apertura de las fronteras interestatales. El número de casos ha aumentado aún más, superando la mediana del pico estacional de 2012 a 2019. Esto se ha observado sin ningún cambio significativo en las prácticas de pruebas. La mediana de edad de los pacientes este año fue de 18,4 meses, significativamente mayor que el rango superior entre 2012 y 2019 (7,3-12,5 meses) (P <0,001).
- Epidemiology of pneumococcal diseases in Spain after the introduction of pneumococcal conjugate vaccines. Enferm Infecc Microbiol Clin. 2021;39:142-50
En España, el uso de las vacunas conjugadas neumocócicas (VCN) ha significado una disminución en la incidencia de los serotipos vacunales causantes de enfermedades invasivas y no invasivas, tanto en niños vacunados como en no vacunados y en adultos. Además, al estar la mayoría de los serotipos con resistencia antibiótica cubiertos por las vacunas, su uso se ha visto acompañado de una disminución global de la resistencia.
Como efecto no deseable se ha constatado un aumento de los serotipos no vacunales causantes de infección, especialmente de los serotipos 1, 7F y 19A después de la comercialización de la VCN7 y del serotipo 8 después de la autorización de VCN13, lo que ha hecho que el efecto beneficioso de la vacunación fuera menos aparente.
La inclusión de las VCN en los programas de vacunación infantil, su autorización para su uso en adultos sanos y el creciente número de serotipos cubiertos por las vacunas en desarrollo son estrategias importantes en la lucha contra la enfermedad neumocócica. Sin embargo, aún se debe vigilar la epidemiología de las infecciones por Streptococcus pneumoniae para detectar nuevos cambios como consecuencia de la alta capacidad de recombinación y adaptabilidad de este siempre sorprendente microorganismo.
- COVID-19 Diagnostic Test Accuracy Group. Signs and symptoms to determine if a patient presenting in primary care or hospital outpatient settings has COVID-19. Cochrane Database of Systematic Reviews 2021, Issue 2. Art. No.: CD013665. DOI: 10.1002/14651858.CD013665.pub2.
Esta es una actualización de la revisión, la primera versión se publicó en julio de 2020.
Se identificaron 44 estudios con 26 884 participantes en total. La prevalencia de la covid-19 varió del 3 % al 71 %, con una mediana de 21 %. Tres estudios provienen de ámbitos de atención primaria (1824 participantes), nueve estudios de centros ambulatorios de pruebas para la covid-19 (10 717 participantes), 12 estudios se realizaron en servicios ambulatorios hospitalarios (5061 participantes), siete estudios en pacientes hospitalizados (1048 participantes), diez estudios en servicios de urgencias (3173 participantes) y tres estudios no especificaron el contexto (5061 participantes). Los estudios no distinguieron claramente la covid-19 leve de la grave, por lo que se presentan juntos los resultados para todos los grados de gravedad de la enfermedad.
La mayoría de los signos y síntomas individuales incluidos en esta revisión parecen tener una exactitud diagnóstica muy deficiente, aunque esto debe interpretarse en el contexto del sesgo de selección y la heterogeneidad entre los estudios. Sobre la base de los datos disponibles actualmente, ni la ausencia ni la presencia de signos o síntomas son lo suficientemente exactas como para confirmar o descartar la covid-19. La presencia de anosmia o ageusia podría ser útil como síntoma de alarma para la covid-19, ya que por sí solas tienen especificidad > 90%. La presencia de fiebre o tos, dadas sus altas sensibilidades, también podría ser útil para identificar a las personas para realizarles más pruebas. Solo dos estudios evaluaron combinaciones de diferentes signos y síntomas, principalmente combinando la tos y la fiebre con otros síntomas. Estas combinaciones tenían una especificidad superior al 80%, pero a costa de una sensibilidad muy baja (<30%).
Todavía se necesitan urgentemente estudios prospectivos en una población no seleccionada que acuda a los centros de atención primaria o a los servicios ambulatorios hospitalarios, que examinen combinaciones de signos y síntomas para evaluar el cuadro sindrómico inicial de la covid-19. Los resultados de esos estudios podrían servir de base para posteriores decisiones de gestión.
- Chloroquine or hydroxychloroquine for COVID-19. Cochrane Database of Systematic Reviews 2020, Issue 4. Art. No.: CD013587. DOI: 10.1002/14651858.CD013587
Se incluyeron 12 ensayos en los que participaron 8569 personas, todas ellas adultas. Los estudios procedían de China (cuatro); Brasil, Egipto, España, Irán, Reino Unido, Taiwán y Norteamérica (un estudio cada uno); y un estudio global en 30 países (un estudio). Nueve fueron en pacientes hospitalizados y tres en la atención ambulatoria. La gravedad de la enfermedad, la prevalencia de comorbilidades y el uso de cointervenciones variaron considerablemente entre los ensayos. Se encontraron posibles riesgos de sesgo en todos los dominios en varios ensayos.
La HCQ en las personas infectadas con covid-19 tiene poco o ningún efecto sobre el riesgo de muerte y probablemente no tenga efectos sobre la progresión a la ventilación mecánica. Los eventos adversos se triplican en comparación con el placebo, pero se encontraron muy pocos eventos adversos graves. No se deberían realizar más ensayos de la cloroquina ni la hidroxicloroquina para el tratamiento de la covid-19.
Estos resultados hacen menos probable que el fármaco sea eficaz para proteger a las personas de la infección, aunque no se excluye por completo. Es probable que sea sensato completar los ensayos que examinan la prevención de la infección, y asegurarse de que se realizan con un alto nivel de calidad para proporcionar resultados inequívocos.
- Antibiotic therapy versus no antibiotic therapy for children aged 2 to 59 months with WHO-defined non-severe pneumonia and wheeze. Cochrane Database of Systematic Reviews 2021, Issue 1. Art. No.: CD009576. DOI: 10.1002/14651858.CD009576.pub3.
**Revisión en mi opinión, muy discutible. En primer lugar, por el criterio diagnóstico utilizado para definir los casos (bien podrían tratarse de bronquiolitis aguda); en segundo lugar, el ciclo utilizado de antibiótico son tres días de amoxicilina (pauta no utilizada en ninguna de nuestra guías actuales de tratamiento).
Se trató de identificar si había una diferencia en los desenlaces de los niños de dos a 59 meses de vida con neumonía no grave y sibilancias, tratados con o sin antibióticos.
En esta revisión se utilizó la definición de la OMS de neumonía no grave de 2014: un episodio agudo de tos o de dificultad para respirar, combinado con respiración rápida y hundimiento del pecho.
Se incluyeron tres ensayos (3256 niños). Estos ensayos se realizaron en cuatro hospitales de tres ciudades de Pakistán (Islamabad, Lahore y Rawalpindi) y en departamentos de pacientes ambulatorios de hospitales de la India y Malawi. Los niños fueron tratados con un ciclo de tres días de amoxicilina (antibiótico) o placebo, y se les hizo un seguimiento durante dos semanas. Un ensayo está a la espera de clasificación.
Actualmente no hay evidencia suficiente que apoye o cuestione el uso continuado de antibióticos para el tratamiento de la neumonía no grave. Es evidente la necesidad de que los ECA aborden esta cuestión en los niños de dos a 59 meses con neumonía no grave definida por la OMS en 2014 y sibilancias.
- Tuberculosis preventive therapy for children and adolescents: an emergency response to the COVID-19 pandemic. The Lancet Child & Adolescent Health Vol 5 March 2021 2021; 5:159-161. https://doi.org/10.1016/S2352-4642(21)00003-1
COVID-19, el síndrome clínico causado por el SARS-CoV-2, ha causado una gran carga de morbilidad y mortalidad global. Se prevé que la COVID-19 tenga un impacto devastador en otras infecciones mundiales, sobre todo la tuberculosis. Se teme que la importante disminución de los diagnósticos de tuberculosis pueda conducir a un exceso de enfermedad, hasta 6 millones de enfermos por tuberculosis en los próximos 5 años, y a 400.000 muertes adicionales relacionadas con la tuberculosis solo en 2020. Las medidas tomadas para controlar la propagación de COVID-19 podrían haber contribuido a la transmisión de la tuberculosis en los hogares por los confinamientos prolongados en domicilios, al mismo tiempo que las medidas de control de infecciones más efectivas (es decir, diagnóstico rápido de tuberculosis e inicio rápido de la terapia) se vieron obstaculizadas.
Los niños y adolescentes son una población vulnerable que se ha pasado por alto en las cuestiones sobre el COVID-19 y la tuberculosis en todo el mundo. En estos grupos de edad la biología de la tuberculosis y las dificultades, bien documentadas, para su diagnóstico en la edad pediátrica, el efecto del COVID-19 sobre la transmisión de la tuberculosis y los servicios de atención médica para niños y adolescentes puede ser especialmente importante.
- Covid-19: Children less likely to report fever, persistent cough, or appetite loss, large UK study finds. BMJ 2021;372:n408; https://www.bmj.com/content/372/bmj.n408
Este artículo es un resumen de un estudio en curso en el Reino Unido de más de un millón de personas (estudio React-1), que implica realizar pruebas con hisopos en más de 150 000 personas seleccionadas al azar en Inglaterra cada mes. Encontraron: -Los síntomas variaban con la edad, de forma que los niños de 5 a 17 años tenían más probabilidades de sufrir dolores de cabeza, mientras que las mialgias y la pérdida del apetito eran más comunes en las personas de 18 a 54 años. -Los escalofríos se relacionaron con las pruebas positivas en todas las edades. -Alrededor del 60% de las personas infectadas no informaron ningún síntoma en la semana previa a su prueba positiva. -Una de cada cuatro personas con evidencia de infección previa por covid-19 eran completamente asintomáticas. -El 40% no tenía uno de los tres síntomas clásicos utilizados para determinar si alguien necesita pruebas: fiebre, tos seca persistente o pérdida del sentido del gusto o del olfato. -La nueva variante más transmisible (B.1.1.7) se convirtió en la cepa dominante en enero de 2021 y era responsable de más del 80% de las infecciones en ese momento en comparación con el 16% a mediados de noviembre de 2020. Los infectados con esta variante tenían menos probabilidades de informar pérdida o cambio del gusto u olfato, pero más probabilidades de informar tos. Los autores de la preimpresión concluyeron que se podrían detectar más casos de covid-19 en la comunidad si se agregaran síntomas adicionales como escalofríos, dolor de cabeza, pérdida de apetito y dolores musculares a los criterios de prueba del Reino Unido.
Actualidad bibliográfica Febrero 2021
TOP ten
- Acceso a pruebas complementarias para el diagnóstico de enfermedades infecciosas en las consultas de pediatría de atención primaria An Pediatr (Barc). 2021; 94:82-91
En los procesos infecciosos la realización de pruebas complementarias puede aumentar la precisión diagnóstica, la adecuación de los tratamientos, así como dar a conocer la epidemiología y patrón de resistencias bacterianas de la comunidad. El Grupo de Patología Infecciosa de la Asociación Española de Pediatría de Atención Primaria (GPI-AEPap) diseñó este estudio para conocer la accesibilidad a pruebas complementarias (PC) y sus resultados que tienen los pediatras que trabajan en atención primaria en el ámbito de la salud pública.
Material y métodos Estudio observacional transversal descriptivo de ámbito nacional, a través de una encuesta de cumplimentación voluntaria, distribuida on line a todos los socios de AEPap y a los suscriptores de la lista de distribución PEDIAP entre los meses de abril y mayo de 2017.
Resultados Se obtienen 517 respuestas. Se analizan datos del entorno profesional, así como los referidos a la solicitud de pruebas complementarias básicas (hemograma, bioquímica, sistemático de orina), utilización de Test Rápido Detección de Antígeno para Streptococo grupo A (TRDA), sobre cultivos bacterianos, serologías, pruebas diagnósticas de tosferina y tuberculosis (Mantoux) y pruebas de imagen.
Conclusiones Hay variabilidad entre CCAA y áreas asistenciales. Se detectan claras áreas de mejora en la accesibilidad a diferentes PC, tiempo de recogida y envío de muestras, demora en la recepción, en los resultados y en tiempos de espera para pruebas de imagen no urgentes. Esto interfiere en la capacidad de intervención y resolución del pediatra de atención primaria.
·Epidemiology of COVID-19 infection in young children under five years: A systematic review and meta-analysis Vaccine . 2021 Jan 22;39(4):667-677. doi: 10.1016/j.vaccine.2020.11.078.
Introducción: Las nuevas evidencias sugieren que los niños pequeños tienen un mayor riesgo de infección por COVID-19 de lo que se preveía inicialmente. Sin embargo, sigue sin estar claro el conocimiento exhaustivo de la epidemiología de la infección por COVID-19 en los niños pequeños menores de cinco años, el grupo de edad de mayor riesgo para las infecciones respiratorias. Se realizó una revisión sistemática y un meta-análisis de las características epidemiológicas y clínicas de la infección por COVID-19 en niños menores de cinco años.
Método: Siguiendo los Preferred Reporting Items for Systematic Reviews and Meta-analyses , se realizaron búsquedas en varias bases de datos electrónicas (Pubmed, EMBASE, Web of Science y Scopus) sin restricción de idioma de estudios epidemiológicos publicados y de informes de casos que informaran de la infección por COVID-19 confirmada por laboratorio en niños menores de cinco años hasta el 4 de junio de 2020. Se evaluó la prevalencia agrupada para las características demográficas y clínicas clave mediante el modelo de efectos aleatorios de doble arcoseno de Freeman-Tukey para los estudios, excepto los informes de casos. Se evaluó el riesgo de sesgo por separado para los informes de casos y otros estudios.
Resultados: Se identificaron 1.964 artículos, de los cuales, 65 artículos fueron elegibles para la revisión sistemática que representaban a 1.214 niños menores de cinco años con infección por COVID-19 confirmada por laboratorio. Las estimaciones agrupadas mostraron que el 50% de los casos de COVID-19 jóvenes eran lactantes (IC del 95%: 36% – 63%, 27 estudios); el 53% eran varones (IC del 95%: 41% – 65%, 24 estudios); el 43% eran asintomáticos (IC del 95%: 15% – 73%, 9 estudios) y el 7% (IC del 95%: 0% – 30%, 5 estudios) tenían una enfermedad grave que requería el ingreso en una unidad de cuidados intensivos. De 139 recién nacidos de madres infectadas por COVID-19, cinco (3,6%) fueron positivos a COVID-19. Sólo se registró una muerte.
Discusión: Esta revisión sistemática informa del mayor número de niños menores de cinco años con infección por COVID-19 hasta la fecha. Nuestro meta-análisis muestra que casi la mitad de los casos de niños pequeños con COVID-19 eran asintomáticos y la mitad eran lactantes, lo que pone de relieve la necesidad de una vigilancia continua para comprender mejor la epidemiología, el patrón clínico y la transmisión de COVID-19 para desarrollar estrategias preventivas eficaces contra la enfermedad de COVID-19 en la población pediátrica de esta edad.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Optimización del manejo de la mordedura de garrapata: estudio pre-postintervención An Pediatr (Barc). 2021;94:109-11
Las enfermedades infecciosas transmitidas por garrapatas más frecuentes en España son la fiebre botonosa mediterránea, la enfermedad de Lyme y TIBOLA. Su interés en España es creciente desde que se diagnosticara en agosto de 2016 el primer caso autóctono de fiebre hemorrágica por el virus de Crimea-Congo. Sin embargo, la mordedura de garrapata no deja de ser un motivo infrecuente de consulta en urgencias, motivo por el cual el pediatra general no suele estar familiarizado con su manejo. El objetivo de nuestro estudio fue evaluar si la instauración de un protocolo de extracción, la consulta telefónica inmediata con el experto, el análisis microbiológico de la garrapata y el seguimiento al alta en todos los casos suponían una mejora significativa en el manejo de esta entidad.
Casos clínicos
- Linfadenopatía transmitida por garrapatas, una enfermedad emergente en Europa An Pediatr (Barc). 2021;94:120-1
Se presenta el caso de una niña de 7 años, sin antecedentes de interés, que acudió al servicio de urgencias con una escara negra en la región occipital aparecida 3 semanas antes tras sufrir una picadura de garrapata en un monte en el sur de España. La paciente presentó febrícula y astenia de 4 días de evolución, pero sin exantema, artralgia o mialgia. En el examen físico se observó una escara de 1×1cm, rodeada de piel con eritema y dolorosa a la palpación. La palpación también reveló inflamación de múltiples ganglios linfáticos cervicales laterales y posteriores. Los análisis de sangre mostraron conteos normales y una velocidad de sedimentación globular (VSG) de 14 mm. La madre había extraído la garrapata del cuero cabelludo y la entregó dentro de una cajita (figs. 1 y 2).
·Unilateral Laterothoracic Exanthema. J Pediatr. 2021 Feb;229:306-307. doi: 10.1016/j.jpeds.2020.09.033. Epub 2020 Sep 18.PMID: 32956697
Un niño caucásico de 10 años fue remitido para la evaluación de una erupción aguda que se había desarrollado durante los últimos 8 días. La erupción comenzó en el hueco poplíteo derecho, y luego se unió y se extendió a lo largo del lado derecho de su cuerpo. Tres días antes de la aparición de las lesiones cutáneas, el paciente presentó aba fiebre de hasta 38ºC y dolores articulares. La exploración física mostró máculas y pápulas eritematosas y edematosas en el hemicuerpo derecho (figura). El hemicuerpo izquierdo no presentaba lesiones cutáneas. Las pruebas de laboratorio mostraron positividad de IgM para parvovirus B19….
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
·Disseminated Tuberculosis Complicated With Pneumatoceles in 2 Infants The Pediatric Infectious Disease Journal. 40(2):e94-e97, February 2021.
Los neumatoceles son complicaciones poco frecuentes de la tuberculosis pulmonar en los niños. Presentamos 2 casos en lactantes de tuberculosis diseminada complicada con neumatoceles con diferente evolución. Esta complicación debe considerarse si se produce un empeoramiento de los síntomas respiratorios tras iniciar el tratamiento antituberculoso. El tratamiento de los neumatoceles suele ser conservador y el tratamiento quirúrgico debe utilizarse en los pacientes con quistes gigantes que provocan dificultad respiratoria.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator.
·Purpurona: A Novel Report of COVID-19-Related Henoch-Schonlein Purpura in a Child The Pediatric Infectious Disease Journal. 40(2):e93-e94, February 2021.
La pandemia mundial de la enfermedad por coronavirus 2019 está reconfigurando nuestra comprensión de la medicina, incluido el enfoque diagnóstico de las presentaciones médicas comunes. Describimos el caso de un varón de 3 años con un diagnóstico clínico de vasculitis Henoch-Schonlein Purpura con infección concurrente por SARS-CoV-2. Este caso destaca una presentación potencialmente nueva de la infección por coronavirus 2019.
- Conjuntivitis hiperaguda en paciente joven Enferm Infecc Microbiol Clin. 2021;39:98-9.
- Conjuntivitis y COVID-19: la importancia de un reconocimiento precoz Enferm Infecc Microbiol Clin. 2021;39:111
Para profundizar
·Antibiotic Choice and Clinical Outcomes in Ambulatory Children with Community-Acquired Pneumonia. J Pediatr. 2021 Feb;229:207-215.e1. doi: 10.1016/j.jpeds.2020.10.005.
Objetivos. Describir los patrones de prescripción de antibióticos en niños ambulatorios con neumonía adquirida en la comunidad y evaluar la relación entre la selección de antibióticos y los resultados clínicos.
Diseño del estudio. Este fue un estudio de cohorte retrospectivo de niños ambulatorios inscritos en Medicaid de 0 a 18 años de edad diagnosticados con neumonía adquirida en la comunidad desde 2010 hasta 2016. La exposición fue la clase de antibiótico: de espectro estrecho (aminopenicilinas), de amplio espectro (amoxicilina/clavulanato y cefalosporinas), monoterapia con macrólidos, macrólidos con antibióticos de espectro estrecho o macrólidos con antibióticos de amplio espectro. Se evaluaron las asociaciones entre la selección de antibióticos y los resultados de la hospitalización posterior y el desarrollo de neumonía grave (procedimiento de drenaje torácico, ingreso en cuidados intensivos, ventilación mecánica), controlando las medidas de gravedad de la enfermedad.
Resultados. En 252 177 consultas externas por neumonía, se utilizó monoterapia con macrólidos en el 43,2%, antibióticos de espectro estrecho en el 26,1% y antibióticos de amplio espectro en el 24,7%. Un total de 1.488 niños (0,59%) fueron hospitalizados posteriormente y 117 (0,05%) desarrollaron una neumonía grave. En comparación con los niños que recibieron antibióticos de espectro estrecho, las probabilidades de hospitalización posterior fueron mayores en los niños que recibieron antibióticos de amplio espectro (aOR, 1,34; IC del 95%, 1,17-1,52) y menores en los niños que recibieron monoterapia con macrólidos (aOR, 0,64; IC del 95%, 0,55-0,73) y macrólidos con antibióticos de espectro estrecho (aOR, 0,62; IC del 95%, 0,39-0,97). Los niños que recibieron monoterapia con macrólidos tuvieron menos probabilidades de desarrollar neumonía grave que los niños que recibieron antibióticos de espectro estrecho (aOR, 0,56; IC del 95%, 0,33-0,93). Sin embargo, la diferencia de riesgo absoluto fue <0,5% en todos los análisis.
Conclusiones. Los macrólidos son el antibiótico más prescrito para los niños ambulatorios con neumonía adquirida en la comunidad. La hospitalización posterior y la neumonía grave son poco frecuentes. Los esfuerzos futuros deben centrarse en reducir la prescripción de antibióticos de amplio espectro y macrólidos.
·Antibiotic Prescriptions for Children With Community-acquired Pneumonia: Findings From Italy. The Pediatric Infectious Disease Journal. 40(2):130-136, February 2021.
La neumonía adquirida en la comunidad (NAC) es uno de los motivos más comunes de prescripción de antibióticos en niños, a menudo con un uso excesivo de antibióticos de amplio espectro. El objetivo de este estudio es describir las prescripciones de antibióticos para los niños italianos con NAC, en el ámbito de la atención primaria.
Diseño del estudio: Estudio de cohorte retrospectivo realizado entre niños de 3 meses a 14 años de edad con NAC, inscritos en Pedianet (http://www.pedianet.it) desde el 1 de enero de 2009 hasta el 31 de diciembre de 2018. El tratamiento antibiótico se definió como de espectro estrecho (NS-ABT) si era amoxicilina y de amplio espectro (BS-ABT) si era amoxicilina/ácido clavulánico, cefalosporinas o cualquier combinación. Se realizaron regresiones logísticas crudas y ajustadas para las probabilidades de recibir NS-ABT (todos los episodios de NAC y por paciente). Un valor P <0,05 se consideró estadísticamente significativo.
Resultados: Entre 9691 NAC, se analizaron 7260 episodios de 6409 niños seguidos por 147 pediatras. El 16,7% de las NAC [1216/7260, intervalo de confianza (IC) del 95%: 15,9%-17,6%] recibieron un NS-ABT mientras que el 53,3% (3863/7260, IC del 95%: 52%-54,4%) recibieron BS-ABT y el 30% (2181/7260, IC del 95%: 28,9%-31,1%) macrólidos. En un plazo de 10 años, se observó una ligera pero creciente tendencia a la prescripción de NS-ABT (P < 0,001). Los factores asociados de forma independiente con la reducción de las probabilidades de recibir una NS-ABT en comparación con la BS-ABT que incluía macrólidos fueron tener más de 5 años [odds ratio (OR) 0,45, IC 95%: 0,39-0,52], vivir en el centro/sur de Italia (OR 0,13, IC 95%: 0,10-0,16) y estar expuesto a la ABT 3 meses antes (OR 0,61, IC 95%: 0,53-0,70). Estos resultados se confirmaron al comparar NS-ABT frente a BS-ABT excluyendo los macrólidos (n = 5079) y cuando el análisis se limitó a la NAC índice.
Conclusión: Nuestros resultados informan de una prescripción muy limitada de antibióticos de espectro estrecho para los niños italianos con NAC.
- Pyuria and Urine Concentration for Identifying Urinary Tract Infection in Young Children Pediatrics, Feb 2021, 147 (2) e2020014068
OBJETIVOS: La precisión de la piuria para la infección del tracto urinario (ITU) varía con la concentración de la orina. El objetivo de este estudio fue determinar el punto de corte óptimo de leucocitos (WBC) para la ITU en niños pequeños con diferentes concentraciones de orina, medidas por la gravedad específica de la orina.
MÉTODOS: Estudio transversal retrospectivo de niños <24 meses de edad evaluados en el servicio de urgencias por sospecha de ITU con urianálisis y urocultivo emparejados durante un período de 6 años. El resultado primario fue el resultado positivo del urocultivo descrito en los umbrales de cultivo de la guía de práctica clínica de la Academia Americana de Pediatría. Se calcularon las características de la prueba para los puntos de corte de la piuria microscópica y la esterasa leucocitaria (LE) positiva en 3 grupos de gravedad específica de la orina: baja <1,011, moderada 1,011 a 1,020 y alta >1,020.
CONCLUSIONES: El punto de corte óptimo de la piuria en la predicción de resultados positivos del urocultivo cambia con la concentración de la orina en los niños pequeños. Los umbrales de piuria de 3 WBC por HPF en concentraciones de orina bajas mientras que 8 WBC por HPF en concentraciones de orina altas tienen un valor predictivo óptimo para la ITU. LE positivo es un fuerte predictor de ITU independientemente de la concentración de orina.
Pediatrics, Feb 2021, 147 (2) e2020012138
La infección del tracto urinario (ITU) es común en los niños, y las niñas tienen un riesgo significativamente mayor, en comparación con los niños, excepto en la primera infancia. La mayoría de los casos están causados por Escherichia coli. La recogida de una muestra de orina no contaminada es esencial para un diagnóstico preciso. La terapia antibiótica oral durante 7 a 10 días es adecuada para los casos no complicados que responden bien al tratamiento. Se aconseja una ecografía renal en todos los niños pequeños con una primera ITU febril y en los niños mayores con ITU recurrente. La mayoría de los niños con una primera ITU febril no necesitan una cistouretrografía miccional; puede considerarse después de la primera ITU en niños con un examen ecográfico renal y vesical anormal o una ITU causada por un patógeno atípico, un curso clínico complejo o una cicatrización renal conocida. La profilaxis antibiótica a largo plazo se utiliza de forma selectiva en pacientes de alto riesgo. Pocos pacientes diagnosticados de reflujo vesicoureteral tras una ITU necesitan corrección quirúrgica. La complicación a largo plazo más importante de la pielonefritis aguda es la cicatrización renal, que puede aumentar el riesgo de hipertensión o enfermedad renal crónica en etapas posteriores de la vida. El tratamiento de la pielonefritis aguda con un antibiótico adecuado en las 48 horas siguientes a la aparición de la fiebre y la prevención de la ITU recurrente reducen el riesgo de cicatrización renal. Los patógenos causantes de la ITU son cada vez más resistentes a los antibióticos de uso común, por lo que debe desaconsejarse su uso indiscriminado en casos dudosos de ITU.
- Vestibular, Gaze, and Balance Disorders in Asymptomatic Congenital Cytomegalovirus Infection. Pediatrics, Feb 2021, 147 (2) e20193945
ANTECEDENTES Y OBJETIVOS: El citomegalovirus congénito (cCMV) es la principal causa no genética de pérdida auditiva neurosensorial y de discapacidades del desarrollo. Dado que los datos de los estudios sobre la afectación vestibular en grupos seleccionados de niños con cCMV son limitados, es probable que se subestime la verdadera frecuencia de los trastornos vestibulares en el cCMV. Nuestro objetivo para este estudio es determinar la prevalencia de los trastornos vestibulares, de la mirada y del equilibrio en una cohorte de niños con cCMV asintomático.
MÉTODOS: Se llevaron a cabo evaluaciones exhaustivas de la vestibularidad, la mirada y el equilibrio en 40 niños con cCMV asintomático. La función de los canales semicirculares del oído interno y del tracto vestíbulo-visual se evaluó midiendo el reflejo vestíbulo-ocular en una silla giratoria motorizada impulsada por ordenador; la función sacular del oído interno se evaluó utilizando el potencial miogénico evocado vestibular cervical; la estabilidad de la mirada durante el movimiento de la cabeza se evaluó utilizando la agudeza visual dinámica clínica, y el equilibrio se evaluó utilizando la prueba de organización sensorial y la prueba de competencia motora de Bruininks-Oseretsky, segunda edición. Los resultados de las pruebas para cada variable se compararon con los de un grupo de control sin cCMV y/o se compararon con los datos normativos publicados de la misma edad.
RESULTADOS: Los trastornos vestibulares fueron evidentes en el 45% de la cohorte sobre la base de las pruebas de potencial miogénico evocado vestibular cervical y de silla giratoria, lo que sugiere anormalidades en los canales semicirculares, el utrículo y el sáculo del oído interno, y los tractos vestíbulo-visuales. Además, el 46% de la cohorte tenía dificultades para mantener la mirada durante el movimiento de la cabeza, y entre un tercio y la mitad de la cohorte tenía dificultades para mantener el equilibrio.
CONCLUSIONES: Los trastornos vestibulares, de la mirada y del equilibrio son altamente prevalentes en los niños con cCMV asintomático. El cribado sistemático de los trastornos vestibulares se utilizará para determinar el impacto clínico completo para el desarrollo de intervenciones eficaces.
Pediatrics, Feb 2021, 147 (2) e2020043778
En un estudio publicado en este número de Pediatrics, Pinninti et al1 informan de que los trastornos vestibulares, del equilibrio y de la mirada se producen hasta en el 45% de los niños nacidos con infección congénita por citomegalovirus (cCMV) asintomática. Este estudio se basó en la evaluación de 40 niños de entre los 449 recién nacidos diagnosticados con cCMV a través del estudio CMV & Hearing Multicenter Screening (CHIMES), que examinó a más de 100.000 recién nacidos de 7 centros médicos de Estados Unidos entre 2007 y 2012.2 Los sujetos de este estudio representan una muestra de un único centro del estudio CMV & Hearing Multicenter Screening.
Este estudio representa la mayor cohorte identificada y probada sistemáticamente para los trastornos vestibulares y del equilibrio en niños con cCMV asintomático. Estudios anteriores más pequeños, que incluían …
Pediatrics, Feb 2021, 147 (2) e2020035238
En Italia, el 15,8% de los residentes son niños menores de 18 años: concretamente, el 1,4% de 0 a 1 año, el 4,1% de 2 a 6 años, el 5,6% de 7 a 12 años y el 4,8% de 13 a 17 años. Se han notificado menos casos de enfermedad por coronavirus 2019 (COVID-19) en niños de hasta 18 años que en adultos.1 Sin embargo, los datos recientes indican que el número y la tasa de casos pediátricos están aumentando constantemente. Durante la fase de confinamiento, la incidencia de COVID-19 se subestimó en los niños debido a la falta de pruebas generalizadas y a la prioridad de las pruebas otorgada a los adultos y a los pacientes con enfermedad grave, mientras que, ahora, las pruebas de los casos leves y asintomáticos están conduciendo a un aumento de los casos confirmados. El objetivo del presente estudio es evaluar, antes del inicio de las clases, el impacto de la fase de transición (la reapertura progresiva de todas las actividades a partir del 4 de mayo hasta el 13 de septiembre) de la epidemia en los casos pediátricos.
·Stop, think SCORTCH: rethinking the traditional ‘TORCH’ screen in an era of re-emerging syphilis. Archives of Disease in Childhood 2021;106:117-124.
Antecedentes La epidemiología de las infecciones congénitas está en constante cambio, con un reciente resurgimiento de las tasas de infección por sífilis en el Reino Unido. La identificación de la infección congénita a menudo se retrasa; es importante el reconocimiento y el tratamiento tempranos de las infecciones congénitas. Las modalidades de prueba y las investigaciones son a menudo limitadas, lo que hace que se pierdan oportunidades de diagnóstico.
Métodos El acrónimo SCORTCH (sífilis, citomegalovirus (CMV), «otros», rubéola, toxoplasmosis, varicela, virus del herpes simple (HSV) y virus transmitidos por la sangre) aumenta la concienciación de los clínicos sobre el mayor riesgo de sífilis congénita, al tiempo que considera otras etiologías infecciosas, incluyendo: zika, malaria, enfermedad de chagas, parvovirus, enterovirus, VIH, hepatitis B y C, y virus linfotrópico T humano 1, además de las infecciones congénitas clásicas reconocidas en el «cribado TORCH» (toxoplasmosis, «otros», rubéola, CMV, HSV). El enfoque diagnóstico de SCORTCH describe los signos comunes presentes en los bebés con infección congénita, detalla las pruebas serológicas para la madre y el bebé y los diagnósticos directos importantes del bebé. Las investigaciones de diagnóstico directo incluyen: radiología, oftalmología, audiología, pruebas microbiológicas y de PCR tanto para el bebé como para el tejido de la placenta, este último también justifica la histopatología.
Conclusión El tradicional «cribado TORCH» se centra en las investigaciones específicas de la serología, a menudo omite importantes pruebas de diagnóstico directo del lactante y no tiene en cuenta las infecciones congénitas emergentes y reemergentes. Reconociendo que la sífilis es un patógeno reemergente y que las presentaciones clínicas de varias etiologías infecciosas se solapan, abogamos por una perspectiva más amplia utilizando el enfoque diagnóstico SCORTCH.
·Age-dependent Interactions Among Clinical Characteristics, Viral Loads and Disease Severity in Young Children With Respiratory Syncytial Virus Infection. The Pediatric Infectious Disease Journal. 40(2):116-122, February 2021.
Antecedentes: Las diferencias dependientes de la edad en la presentación clínica y las cargas virales en lactantes y niños pequeños con infección por el virus respiratorio sincitial (VRS), y su correlación con la gravedad de la enfermedad, están mal definidas.
Métodos: Se inscribieron niños previamente sanos <2 años de edad con infección leve (pacientes ambulatorios) y grave (pacientes hospitalizados) por VRS y se midieron las cargas virales mediante reacción en cadena de la polimerasa en hisopos nasofaríngeos. Los pacientes fueron estratificados por edad en 0-<3, 3-6 y >6-24 meses, y se realizaron análisis multivariablesntes para identificar los factores clínicos y virales asociados a la enfermedad grave.
Resultados: De 2014 a 2018, se inscribieron 534 niños con infección por VRS, 130 pacientes ambulatorios con infección leve por VRS y 404 pacientes hospitalizados con enfermedad grave por VRS. La mediana de la duración de la enfermedad fue de 4 días para ambos grupos, sin embargo, las cargas virales fueron mayores en los pacientes ambulatorios que en los hospitalizados (P < 0,001). En los análisis bivariados, las sibilancias fueron más frecuentes en los pacientes externos de mayor edad (>3 meses) que en los pacientes internos (P < 0,01), mientras que la fiebre fue más común en los pacientes internos que en los externos (P < 0,01) y su frecuencia aumentó con la edad. Los análisis ajustados confirmaron que el aumento del trabajo respiratorio y la fiebre se asociaron sistemáticamente con la hospitalización, independientemente de la edad, mientras que las sibilancias en los lactantes >3 meses y la mayor carga de VRS en los niños >6-24 meses se asociaron de forma independiente con una menor gravedad de la enfermedad.
Conclusiones: La edad tuvo un impacto significativo en la definición de las interacciones entre las cargas virales, las manifestaciones clínicas específicas y la gravedad de la enfermedad en los niños con infección por VRS. Estas observaciones ponen de manifiesto la importancia de la estratificación de los pacientes a la hora de evaluar las intervenciones contra el VRS.
- The importance of (at least) a clinical typification of non-typeable Haemophilus influenzae infection Enferm Infecc Microbiol Clin. 2021;39:57-8
- Estudio epidemiológico de Haemophilus influenzae causante de enfermedad invasiva y no invasiva en Paraguay (1999-2017) Enferm Infecc Microbiol Clin. 2021;39:59-64
Introducción: Haemophilus influenzae (Hi) causa infecciones leves e invasivas graves, especialmente en niños menores de 5 años. El serotipo b (Hib) era muy frecuente antes de la introducción de la vacuna, que en Paraguay se introdujo en 2004.
Métodos: Se estudiaron por métodos microbiológicos convencionales y técnicas moleculares 523 aislados de H. influenzae obtenidos desde 1999 a 2017 y remitidos al Laboratorio Nacional de Referencia de Paraguay.
Resultados: El serotipo más frecuente fue el no-tipable (HiNT), en un 51,8% (271/523), seguido de Hib (43%; 225/523), Hia e Hif (1,5%; 8/523, respectivamente), Hic (1%; 5/523), Hie (0,8%; 4/523) y Hid (0,4%; 2/523). El 48,4% de las infecciones invasivas estaban causadas por HiNT y el 46,1% por Hib. El 88,6% de las cepas procedían de casos de meningitis, el 70,8% de sepsis y el 50,9% de neumonías en niños menores de 5 años. El 84% (181/217) de las cepas correspondían a enfermedades invasivas causadas por Hib en menores de 5 años, registrándose la mayor proporción entre 2001-2003. Los biotipos más prevalentes fueron el biotipo I (29%), biotipo II (12%), biotipo III (24%) y biotipo IV (13%). El 13% (68/523) de los aislados fueron resistentes a la ampicilina.
Conclusión: Tras de la introducción de la vacuna frente a Hib en Paraguay, los casos de enfermedad invasiva por Hib disminuyeron en niños menores de 5 años y hubo un aumento de HiNT en los mayores de 5 años. Es necesaria una vigilancia continua para monitorizar la eficacia de la vacuna y desarrollar intervenciones preventivas.
- Evaluation of the adequacy of the antimicrobial therapy of invasive Haemophilus influenzae infections: A pharmacokinetic/pharmacodynamic perspective Enferm Infecc Microbiol Clin. 2021;39:65-71
Introducción: En Europa, el H. influenzae no tipificable (NTHi) es la principal causa de enfermedad invasiva por H. influenzae en adultos y se asocia a una elevada mortalidad. El objetivo de este estudio fue determinar si los tratamientos antimicrobianos actuales para la infección por H. influenzae en España son adecuados en función de su probabilidad de alcanzar los objetivos farmacocinéticos/farmacodinámicos (PK/PD).
Métodos: Se obtuvieron de la literatura los parámetros farmacocinéticos de los antibióticos estudiados (amoxicilina, amoxicilina/ácido clavulánico, ampicilina, cefotaxima, ceftriaxona, imipenem y ciprofloxacino) y los datos de susceptibilidad de H. influenzae. Se utilizó una simulación de Monte Carlo para estimar la probabilidad de alcanzar el objetivo (PTA), definida como la probabilidad de que se alcance al menos un valor específico de un índice PK/PD a una determinada CIM, y la fracción acumulativa de respuesta (CFR), definida como la PTA poblacional esperada para una dosis específica del fármaco y una población específica de microorganismos.
Resultados: Independientemente del régimen de dosificación, todos los antibióticos arrojaron valores de CFR del 100% o casi del 100% para todas las cepas, incluyendo BL+, BL- y BLNAR, excepto la amoxicilina y la ampicilina para BL+. Así, si una infección está causada por cepas BL+, el tratamiento con amoxicilina y ampicilina tiene una alta probabilidad de fracaso (CFR≤8%). Para las dosis estándar de amoxicilina, amoxicilina/ácido clavulánico e imipenem, los puntos de ruptura PK/PD fueron coherentes con los puntos de ruptura clínicos del EUCAST. Para los demás antimicrobianos, los puntos de ruptura PK/PD fueron superiores a los puntos de ruptura clínicos del EUCAST.
Conclusiones: Nuestro estudio confirma mediante el análisis PK/PD que, con los antimicrobianos utilizados como tratamiento empírico de la enfermedad invasiva por H. influenzae, cabe esperar una alta probabilidad de éxito terapéutico.
·Year-Round, Routine Testing of Multiple Body Site Specimens for Human Parechovirus in Young Febrile Infants J Pediatr . 2021 Feb;229:216-222.e2. doi: 10.1016/j.jpeds.2020.10.004
Poner a prueba nuestra hipótesis de que el análisis rutinario durante todo el año de muestras procedentes de múltiples lugares del cuerpo y el genotipado del virus detectado describiría los cambios estacionales, aumentaría el rendimiento diagnóstico y proporcionaría una mejor definición de las manifestaciones clínicas de las infecciones por parechovirus humano (PeV-A) en los lactantes febriles pequeños.
Diseño del estudio El análisis de la reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR) del PeV-A se incorporó a la evaluación rutinaria de los lactantes de ≤60 días de edad hospitalizados en el Nationwide Children’s Hospital por fiebre y/o sospecha de síndrome similar a la sepsis a partir de julio de 2013. Se revisaron las historias clínicas electrónicas de los lactantes que dieron positivo a PeV-A entre julio de 2013 y septiembre de 2016. El genotipado se realizó con RT-PCR específica de tipo 3 y secuenciación.
Resultados De 1475 lactantes evaluados, 130 (9%) dieron positivo para PeV-A en 1 o más sitios: 100 (77%) en sangre, 84 (65%) en un sitio no estéril y 53 (41%) en líquido cefalorraquídeo (LCR). Cinco bebés (4%) fueron positivos sólo en LCR, 31 (24%) fueron positivos sólo en sangre y 20 (15%) fueron positivos sólo en sitios no estériles. El PeV-A3 fue el tipo más común (85%) y el único tipo detectado en el LCR. Aunque la mayoría (79%) de las infecciones se diagnosticaron entre julio y diciembre, el PeV-A se detectó durante todo el año. La edad media de detección fue de 29 días. Fueron frecuentes la fiebre (96%), la inquietud (75%) y la linfopenia (56%). Entre los lactantes con LCR positivo al PeV-A, el 77% no tenía pleocitosis en el LCR. La duración media de la hospitalización fue de 41 horas. Cuatro lactantes tenían coinfecciones bacterianas diagnosticadas en las 24 horas siguientes al ingreso; 40 lactantes tenían coinfecciones víricas.
Conclusiones Aunque son más frecuentes en verano y otoño, las infecciones por VPE-A se produjeron en todos los meses naturales del período de estudio de 3 años. En más de la mitad de los pacientes se detectó el VPE-A en más de un lugar del cuerpo. Las coinfecciones fueron frecuentes. El PeV-A3 fue el tipo más común identificado y el único tipo detectado en el LCR.
- Utilidad de la sangre seca del talón (tarjeta de Guthrie) en el diagnóstico de infección congénita por enterovirus An Pediatr (Barc). 2021;94:114-5
Los enterovirus (EV) constituyen el principal grupo causante de infecciones en los humanos. En EE. UU. se calcula que cada año se producen entre 10-15 millones de infecciones, afectando preferentemente a la población infantil y dentro de ella a los menores de un año. Estas infecciones muestran un predominio estacional (primavera/verano) y pueden presentarse como casos aislados o brotes epidémicos1.
En el período neonatal las infecciones por EV pueden adquirirse de forma antenatal (congénita o intrauterina), intraparto (vía ascendente) o posnatal (familiar o ambiental). Estas infecciones se producen alrededor del 12% en el primer mes de vida, y de ellas el 79% serían asintomáticas y el 4% precisarían de ingreso hospitalario1. Según algunos estudios la detección de EV en los primeros 5-10 días de vida del neonato puede considerarse indicativo de infección congénita2,3.
-
Carrier-Induced Hyporesponsiveness to Pneumococcal Conjugate Vaccines: Unraveling the Influence of Serotypes, Timing, and Previous Vaccine Dose, Clinical Infectious Diseases, Volume 72, Issue 3, 1 February 2021, Pages 448–454, https://doi.org/10.1093/cid/ciaa083
Antecedentes: Las vacunas neumocócicas conjugadas (VCP) provocan una menor respuesta inmunitaria frente a los serotipos portados antes o en el momento de la vacunación (hiporrespuesta) en los lactantes. Los limitados estudios realizados hasta la fecha no permitían obtener una visión completa de este fenómeno. Este estudio, el mayor realizado hasta la fecha con criterios de valoración tanto de la portación como serológicos, trató de aportar información sobre la hiporrespuesta específica del serotipo en relación con el número de dosis de VCP administradas antes de la portación.
Métodos: En un ensayo clínico aleatorio a doble ciego (n = 1754 lactantes), se administró la PCV 7-valente o 13-valente a los 2, 4, 6 y 12 meses de edad. La nueva adquisición se definió sobre la base de hisopos nasofaríngeos a las edades de 2, 4, 6, 7 y 12 meses. Los niveles de inmunoglobulina G específicos del serotipo se obtuvieron 1 mes después de la serie en lactantes y 1 mes después de la dosis para niños pequeños.
Resultados: Se observó sistemáticamente una menor respuesta inmunitaria después de la serie para lactantes y la dosis para niños pequeños en los portadores de los serotipos 6A, 6B, 18C y 19F en puntos temporales predefinidos, con una tendencia similar en los portadores del serotipo 23F. En cambio, la portación de los serotipos 9V, 14 y 19A no afectó en general a las respuestas inmunitarias. En el caso de algunos serotipos, pero no de todos, la hiporrespuesta disminuyó al aumentar el número de dosis de vacuna recibidas antes de la adquisición. Se observó una compleja interrelación entre la portación y la respuesta inmunitaria entre los serotipos de reacción cruzada.
Conclusiones: La hiporrespuesta inducida por el portador a las PCV es común, difiere entre los serotipos y depende del momento de la adquisición del portador y del número de dosis de PCV administradas previamente.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Unnecessary Antibiotic Prescribing in US Ambulatory Care Settings, 2010–2015, Clinical Infectious Diseases, Volume 72, Issue 1, 1 January 2021, Pages 133–137, https://doi.org/10.1093/cid/ciaa667
La proporción de prescripciones innecesarias de antibióticos prescritas en las consultas médicas y los servicios de urgencias de Estados Unidos disminuyó ligeramente, del 30% en 2010-2011 al 28% en 2014-2015. Sin embargo, se produjo un mayor descenso en los niños: 32% en 2010-2011 a 19% en 2014-2015. La prescripción innecesaria en adultos no cambió durante este período.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Incidence and severity of pertussis hospitalisations in infants aged less than 1 year in 37 hospitals of six EU/EEA countries, results of PERTINENT sentinel pilot surveillance system, December 2015 to December 2018. Euro Surveill. 2021;26(4):pii=1900762. https://doi.org/10.2807/1560-7917. ES.2021.26.4.1900762
Introducción
PERTINENT es un sistema piloto de vigilancia activa de lactantes hospitalizados con tos ferina en seis países de la Unión Europea/Espacio Económico Europeo (37 hospitales, siete centros).
Objetivo: Este estudio observacional tuvo como objetivo estimar la incidencia anual de tos ferina de 2016 a 2018 y las respectivas tendencias entre 2017 y 2018. Se describieron los casos de tos ferina, incluida su gravedad.
Métodos: Se desarrolló un protocolo genérico y directrices de laboratorio para armonizar las prácticas entre los sitios. Los casos fueron bebés hospitalizados que dieron positivo a Bordetella pertussis por PCR o cultivo. Los centros recopilaron datos demográficos, clínicos, de laboratorio, estado de vacunación y factores de riesgo/protección. Se estimaron las incidencias anuales de los centros dividiendo el número de casos por las poblaciones de captación.
Resultados: Desde diciembre de 2015 hasta diciembre de 2018, identificamos 469 casos (247 varones; 53%). La mediana de edad, el peso al nacer y la edad gestacional fueron de 2,5 meses (rango: 0-11,6; rango intercuartil (IQR): 2,5), 3.280 g (rango: 700-4.925; IQR: 720) y 39 semanas (rango: 25-42; IQR: 2), respectivamente. Treinta casos (6%) tuvieron una presentación atípica, ya sea con tos o cianosis solamente o con ausencia de síntomas similares a los de la tos ferina. De los 330 casos con información, 83 (25%) fueron ingresados en unidades de cuidados intensivos, incluyendo cinco lactantes fallecidos demasiado jóvenes para ser vacunados. Las razones de tasas de incidencia entre 2018 y 2017 fueron 1,43 en República Checa (p = 0,468), 0,25 en Cataluña (p = 0,002), 0,71 en Francia (p = 0,034), 0,14 en Irlanda (p = 0,002), 0,63 en Italia (p = 0,053), 0,21 en Navarra (p = 0,148) y cero en Noruega.
Conclusiones: La incidencia pareció disminuir entre 2017 y 2018 en todos los sitios menos uno. Una mayor vigilancia de la tos ferina hospitalizada en Europa es esencial para monitorizar la epidemiología de la tos ferina y la carga de la enfermedad.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Serious infectious events and ibuprofen administration in pediatrics: a narrative review in the era of COVID-19 pandemic. Italian Journal of Pediatrics (2021) 47:20 https://doi.org/10.1186/s13052-021-00974-0
Artículo que se hace eco de la incertidumbre que se cierne sobre el ibuprofeno en relación a los efectos adversos que puede ocasionar en el curso clínico de las infecciones, sobre todo respiratorias y cutáneas y cuyos gérmenes implicados son SGA, S. pneumoniae y S. aureus.
En las infecciones respiratorias víricas/neumonía y varicela, concluyen, que si se puede hacer una advertencia sobre el riesgo que puede suponer el uso del ibuprofeno en el deterioro del curso clínico de estas infecciones y desarrollo de complicaciones.
Una relación menos clara se produce en las infecciones bacterianas sistémicas no permitiendo definir los riesgos y beneficios sobre su curso y evolución. En esta misma línea se expresan en relación a la COVID-19.
Actualidad bibliográfica enero 2021
TOP TEN
- Prescripción de antibióticos en niños en Atención Primaria. Estudio en un área administrativa de Osakidetza-Servicio Vasco de Salud. Rev Pediatr Aten Primaria. 2020;22:363-70.
Introducción: según los estudios disponibles, el consumo de antibióticos en niños es elevado en España. No obstante, puede haber grandes diferencias territoriales incluso entre áreas geográficas pequeñas. El objetivo del estudio es conocer la prescripción de antibióticos en la edad pediátrica y describir sus características en el área administrativa de la Organización Sanitaria Integrada (OSI) Barrualde-Galdakao del Servicio Vasco de Salud-Osakidetza.
Material y métodos: se han estudiado retrospectivamente las prescripciones antibióticas realizadas a niños de 0 a 13 años a lo largo de los años 2015, 2016 y 2017. Los datos han sido extraídos de la base de datos Presbide del Servicio Vasco de Salud-Osakidetza. Se han determinado tasas de episodios tratados con antibiótico y su prevalencia, así como tipos de antibióticos utilizados.
Resultados: se han analizado 56 974 prescripciones de antibiótico dispensado a 40 824 niños a lo largo de tres años. El número de episodios tratados con antibiótico por 1000 niños/año fue de 465,20. El porcentaje de niños que recibió al menos una dispensación antibiótica/año fue de 30,72. La máxima incidencia de prescripción se dio en niños de uno y dos años (826 y 827 episodios tratados/1000 niños/año respectivamente). El 64,61% de las dispensaciones fueron de amoxicilina.
Conclusión: nuestras cifras de prescripción de antibióticos en niños son elevadas en comparación con los países poco prescriptores del norte de Europa y sensiblemente inferiores a los datos disponibles de estudios hechos en España y de otros países del área mediterránea.
Casos clínicos
- Alloiococcus otitidis, ¿patógeno exclusivo del oído medio? Rev Pediatr Aten Primaria. 2020;22:391-4.
La bronquitis bacteriana persistente (BBP) se define como tos húmeda de más de tres semanas de evolución, aislamiento de patógeno en cultivo de una muestra de líquido broncoalveolar y desaparición de la tos con tratamiento con amoxicilina y ácido clavulánico durante al menos dos semanas. Si bien han aumentado el número de casos descritos desde su descripción en 2006, sigue siendo una enfermedad infradiagnosticada a pesar de que el diagnóstico y tratamiento precoz previenen la progresión a formas más graves, que pueden llegar a ser irreversibles. En la literatura se describen múltiples agentes etiológicos, siendo los más frecuentes Haemophilus influenzae no tipable, Streptococcus pneumoniae y Moraxella catarrhalis. No obstante, no hay ningún caso descrito de Alloiococcus otitidis como agente causal de BBP. Este microorganismo se ha aislado principalmente en patología del oído medio. Se describe un caso de preescolar varón de 30 meses, que tras exploraciones se cataloga como BBP por Alloiococcus otitidis. Se inicia antibioterapia con amoxicilina durante dos semanas y fisioterapia respiratoria. La evolución posterior es favorable.
- Trombosis venosa cerebral como complicación de una otitis media aguda. Rev Pediatr Aten Primaria. 2020;22:e203-e206.
La trombosis venosa cerebral es una enfermedad poco frecuente y de carácter excepcional. Se trata de una patología probablemente infradiagnosticada y debería incluirse siempre en el diagnóstico diferencial de la hipertensión intracraneal con focalidad neurológica o convulsiones, sobre todo si existen factores de riesgo conocidos. Las imágenes radiológicas son imprescindibles para su diagnóstico. Presentamos el caso de un paciente de 5 años con estrabismo convergente del ojo derecho de 3 días de evolución, en el contexto de otitis medias repetidas del oído derecho parcialmente tratadas con antibioterapia. Exploración patológica donde destacaba paresia del VI par derecho y un tímpano homolateral hiperémico en la otoscopia. Los exámenes complementarios fueron normales, salvo aumento del dímero-D. Las imágenes radiológicas obtenidas con resonancia magnética cerebral en fase venosa confirmaron la sospecha diagnóstica, pautándose anticoagulación, con evolución favorable.
- A Rash Diagnosis: Bacille Calmette–Guérin and Kawasaki Disease. J Pediatr 2021 Jan;228:304. doi: 10.1016/j.jpeds.2020.08.086
Una niña japonesa de 9 meses de edad se presentó con un historial de una semana de fiebre, irritabilidad, conjuntivitis bilateral no exudativa, labios eritematosos y un sarpullido en su brazo izquierdo (Figura). Tras la evaluación de laboratorio, se le diagnosticó la enfermedad de Kawasaki incompleta y fue tratada con éxito con inmunoglobulina intravenosa y aspirina. El sarpullido se resolvió posteriormente en un período de varias semanas.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Gastrointestinal Basidiobolomycosis: A Mimic of Lymphoma. J Pediatr. 2021 Jan;228:306-307. doi: 10.1016/j.jpeds.2020.09.009
Un niño de 3 años, previamente sano y bien nutrido, presentó fiebre, dolor abdominal, estreñimiento y distensión abdominal de 15 días de duración. El examen mostró palidez, ausencia de linfadenopatía periférica y una masa firme en las zonas periumbilical y lumbar izquierda. La investigación de laboratorio reveló anemia (hemoglobina 7,8 g/dL) y eosinofilia (recuento absoluto de eosinófilos 3300). Una tomografía computarizada reveló una masa necrótica de conglomerado heterogénea que cubría el yeyuno, el íleon terminal, el colon ascendente y el colon transverso (Figura, A ). La colonoscopia identificó un crecimiento ulceroproliferativo en el colon ascendente y el ciego con estrechamiento luminal (Figura, B). Una muestra de biopsia percutánea guiada por ultrasonografía, obtenida de la masa y las muestras de biopsia endoscópica de la mucosa, mostró tejido de granulación y eosinofilia.
- A Large Abdominal Mass in a Child Presenting with Fever and Urinary Symptoms: An Infected Urachal Cyst. J Pediatr 2021 Jan;228:308-309. doi: 10.1016/j.jpeds.2020.08.082
Un niño de 6 años fue admitido en un hospital pediátrico terciario con un historial de dos semanas de fiebre, sudores nocturnos, dolor abdominal bajo y disuria. Los marcadores inflamatorios iniciales eran elevados, pero el urocultivo dio negativo para infección urinaria. El ultrasonido abdominal reveló una compleja lesión de masa hipoecóica que surgía de la pared abdominal anterior, extendiéndose desde el ombligo hasta la pelvis y comprimiendo la vejiga, lo que inicialmente era preocupante por una posible malignidad de los tejidos blandos (Figura 1). Una resonancia magnética urgente mostró una gran (35 × 78 × 44 mm) lesión T1 hipointensa de paredes gruesas, T2 hiperintensa con marcada difusión restringida y ávido realce del borde, consistente en un quiste uracal infectado (Figura 2). Inicialmente fue tratado con antibióticos intravenosos pero se deterioró y finalmente requirió una laparotomía exploratoria y un desbridamiento quirúrgico. Se recuperó completamente con más terapia de antibióticos y permaneció bien en revisión a las 3 semanas.
- Global Reports of Intussusception in Infants With SARS-CoV-2 InfectionThe Pediatric Infectious Disease Journal. 40(1):e35-e36, January 2021.
La invaginación idiopática es una causa común de obstrucción intestinal en los bebés, que se presenta como dolor o masa abdominal refractaria, vómitos, letargo y heces de gelatina de grosella. La enfermedad por coronavirus 2019 no está bien caracterizada en los niños, especialmente en los bebés, pero los síntomas en los niños han incluido náuseas, vómitos, diarrea y dolor abdominal. De enero a julio de 2020, se informó de la intususcepción en 5 lactantes de 4 a 10 meses de edad que tenían una infección por SARS-CoV-2 confirmada por el laboratorio. Los 5 infantes presentaron heces de gelatina de grosella y al menos otro síntoma abdominal, y ninguno presentó síntomas respiratorios. Cuatro bebés se recuperaron, pero el quinto bebé progresó hasta una enfermedad crítica y la muerte. Aunque no se ha establecido una asociación entre la infección por SARS-CoV-2 y la intususcepción, los lactantes con síntomas consistentes con la intususcepción pueden justificar la realización de pruebas para detectar patógenos virales, incluido el SARS-CoV-2, especialmente si se presentan a la atención médica con antecedentes de exposición al SARS-CoV-2 o con signos y síntomas de COVID-19. Es necesario investigar más para determinar si la intususcepción forma parte del espectro clínico de COVID-19 en los lactantes o es un hallazgo coincidente entre los lactantes con infección por SARS-CoV-2
Para profundizar
- Clinical and Epidemiologic Characteristics of Pertussis in Hospitalized Children: A Prospective and Standardized Long-term Surveillance Study The Pediatric Infectious Disease Journal. 40(1):22-25, January 2021.
La vigilancia de la incidencia y la gravedad de la tos ferina es clave para controlar el éxito y las deficiencias de los programas de vacunación, seguido de adaptaciones de las recomendaciones si es necesario. En Suiza, la notificación de las hospitalizaciones por tos ferina en niños tiene una larga tradición y se reanudó en 2013 para evaluar los efectos de la inmunización contra la tos ferina en el embarazo introducida en 2013.
Métodos: Desde 2013, se ha informado a la Dependencia de Vigilancia Pediátrica de Suiza de todos los pacientes de menos de 16 años de edad hospitalizados con tos ferina presunta o comprobada. Los datos de los pacientes, que comprenden las características clínicas y epidemiológicas y la confirmación de laboratorio, se evaluaron de manera normalizada y se aplicaron definiciones de casos a todos los casos notificados hasta el final de 2019.
Resultados: Doscientos trece de 294 casos fueron casos válidos de tos ferina. De ellos, 168 (79%) ocurrieron en bebés de menos de 6 meses. La duración media de la hospitalización fue de 8 días (mediana 5, rango 2-47) en general y la más alta en los recién nacidos (14,2 días); el 85% de todos los pacientes tuvieron ≥1 complicación, más comúnmente cianosis y disnea, especialmente en los bebés. En general, la tasa de letalidad fue del 1,4% (8,7% en los recién nacidos). Sólo 4 (2%) de 168 madres de bebés <6 meses habían sido vacunadas durante el embarazo; 14 (12%) de 112 pacientes con registros precisos de inmunización habían completado su serie primaria y estaban al día en cuanto a la edad.
Conclusiones:
A pesar de la disminución de los casos asociados con la introducción de la inmunización contra la tos ferina en el embarazo, el control de la enfermedad sigue siendo difícil, principalmente debido a la falta de vacunación y no al fracaso de la vacuna.
- Estudio retrospectivo de los pacientes con diagnóstico confirmado de tosferina que son atendidos en urgencias de un hospital de tercer nivel. Rev Pediatr Aten Primaria. 2020;22:e197-e201.
Introducción: se analizan las características clínicas, pruebas complementarias y tratamientos recibidos por los pacientes con diagnóstico de tosferina que son valorados en Urgencias de Pediatría.
Material y métodos: estudio descriptivo retrospectivo de los casos de tosferina que consultaron en Urgencias de Pediatría de un hospital de tercer nivel entre marzo de 2014 y octubre de 2017.
Resultados: se analizaron 89 casos (55% mujeres) con edad media de 1,67 ± 2,9 años. El 98,9% presentó tos, el 33% gallo inspiratorio y el 34,8% apneas. En el 64% de los casos había entorno epidémico de tos o tosferina. La media de visitas en urgencias durante el mismo proceso fue 1,4. Diagnósticos más frecuentes en la primera visita a urgencias: tos (36%), sospecha de tosferina (22,5%), infección respiratoria de vías altas (19,1%) y bronquiolitis (9%). Ingresaron 56 pacientes (62,9%), con una edad media de 0,38 ± 1,2 años. Se realizó cultivo para Bordetella en 88 casos (positivo para B. pertussis en 38 y B. parapertussis en tres) y reacción en cadena de la polimerasa en 73 (positivo para B. pertussis en 70 y B. parapertussis en tres).
Conclusiones: el diagnóstico de tosferina habitualmente es difícil, ya que la sintomatología inicialmente es inespecífica. El diagnóstico precoz es fundamental para iniciar un tratamiento inmediato y realizar una adecuada profilaxis de contactos.
- SARS-CoV-2 (COVID-19): What Do We Know About Children? A Systematic Review, Clinical Infectious Diseases, Volume 71, Issue 9, 1 November 2020, Pages 2469–2479, https://doi.org/10.1093/cid/ciaa556
Antecedentes
Se han notificado pocos casos pediátricos de la enfermedad por coronavirus 2019 (COVID-19) y sabemos poco sobre la epidemiología en niños, aunque se sabe más sobre otros coronavirus. Nuestro objetivo es conocer la tasa de infección, la presentación clínica, los resultados clínicos y la dinámica de transmisión del coronavirus del síndrome respiratorio agudo severo 2 (SARS-CoV-2), con el fin de informar sobre las medidas clínicas y de salud pública.
Métodos
Se realizó una revisión sistemática rápida y una síntesis narrativa de toda la literatura relacionada con el SARS-CoV-2 en poblaciones pediátricas. Los términos de búsqueda también incluyeron SARS-CoV y MERS-CoV. Se realizaron búsquedas en 3 bases de datos y en los centros de recursos COVID-19 de 11 revistas y editoriales importantes. Se incluyeron los resúmenes en inglés de los artículos en chino. Se extrajeron los datos y se realizaron síntesis narrativas.
Resultados
Se incluyeron en la revisión 24 estudios relacionados con la COVID-19. Los niños parecen estar menos afectados por la COVID-19 que los adultos por la tasa de casos observada en los grandes estudios epidemiológicos. Los datos limitados sobre la tasa de ataques indican que los niños son igual de susceptibles a la infección. Los datos sobre los resultados clínicos son escasos, pero incluyen varios informes de infección asintomática y un curso más leve de la enfermedad en los niños pequeños, aunque se observan anomalías radiológicas. Los casos graves no se comunican con detalle y hay pocos datos relativos a la transmisión.
Conclusiones
Los niños parecen tener una baja tasa de casos observados de COVID-19 pero pueden tener tasas similares a las de los adultos de infección por SARS-CoV-2. Esta discrepancia puede deberse a que los niños son asintomáticos o tienen una infección demasiado leve como para llamar la atención médica y ser examinados y contabilizados en los casos observados de COVID-19.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Where has all the influenza gone? The impact of COVID-19 on the circulation of influenza and other respiratory viruses, Australia, March to September 2020. EuroSurveill. 2020;25(47):pii=2001847. https://doi.org/10.2807/1560-7917.ES.2020.25.47.2001847
La pandemia de la enfermedad por coronavirus se declaró en marzo de 2020, al acercarse el invierno del hemisferio sur. Australia esperaba la co-circulación del síndrome respiratorio agudo severo coronavirus 2, la gripe y otros virus respiratorios estacionales. Sin embargo, las notificaciones de gripe fueron 7.029 (marzo-septiembre) en comparación con un promedio de 149.832 para el mismo período en 2015-2109, a pesar de las pruebas sustanciales. Las restricciones a la circulación dentro y hacia Australia pueden haber eliminado temporalmente la gripe. Otros patógenos respiratorios también mostraron una actividad notablemente cambiada en 2020
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Características de los pacientes con enfermedad neumocócica invasora que requieren ingreso en la unidad de cuidados intensivos. An Pediatr (Barc). 2021;94:19-27
Introducción La enfermedad neumocócica invasora (ENI) puede requerir ingreso en la unidad de cuidados intensivos pediátricos (UCIP). El objetivo de este trabajo es analizar las características epidemiológicas, clínicas y microbiológicas asociadas a la ENI que predisponen el ingreso en la UCIP.
Material y métodos Estudio prospectivo de casos diagnosticados con ENI en tres hospitales pediátricos de Barcelona entre enero de 2012 y junio de 2016. Se analizaron las asociaciones entre el ingreso en la UCIP y las variables epidemiológicas, clínicas y microbiológicas.
Resultados Se incluyeron 263 casos con ENI. El 19% (n = 50) requirió ingreso en la UCIP. El 100% (7) de los pacientes con shock séptico, 84,2% (16) con meningitis y 15,2% (23) con neumonía complicada ingresaron en la UCIP. Las complicaciones más frecuentes fueron pulmonares (35,2%) y neurológicas (39,5%). La razón entre ingreso y no ingreso en la UCIP fue 4,17 veces mayor en los sujetos con enfermedad de base. Los serotipos asociados al ingreso en la UCIP fueron el 19A (23% del total de este serotipo), el 14 (20%), el 3 (17%) y el serotipo 1 (12,5%).
Conclusiones La ENI requiere ingreso en la UCIP en caso de shock séptico y meningitis, no así, de entrada, la neumonía complicada. El porcentaje de ingresos es mayor en los niños con enfermedad de base. El ingreso en la UCIP conlleva una estancia más prolongada, así como complicaciones durante la fase aguda y secuelas, sobre todo, neurológicas. Los serotipos de los pacientes que ingresaron en la UCIP fueron, predominantemente, serotipos vacunales.
- ¿Es posible ofrecer un algoritmo de decisión clínica en la enfermedad COVID-19 en Atención Primaria? Rev Pediatr Aten Primaria. 2020;22:423-33.
Hasta ahora, los datos recogidos en los casos de procesos clínicos provocados por el coronavirus SARS-CoV-2 (COVID-19) en niños sugieren que son cuadros leves en comparación con las infecciones en pacientes adultos; no obstante, se ha informado de casos graves, como el síndrome inflamatorio multisistémico (SIM), que precisa de valoración y actuación de emergencia.
En el contexto de la consulta del pediatra de Atención Primaria y coincidiendo con el inicio del curso escolar, en una época en la que habitualmente aumenta la incidencia de procesos como la gripe, infección por el virus respiratorio sincitial (VRS) y otros cuadros respiratorios, es habitual la demanda por síntomas que pueden hacer sospechar cualquiera de estas infecciones. En este sentido, es importante llegar a un diagnóstico que permita el manejo más adecuado del paciente. Epidemiológicamente, de manera que se pueda disminuir la transmisión comunitaria tomando las medidas adecuadas y clínicamente para así poder ponderar el nivel de gravedad y poner en marcha las actuaciones más adecuadas.
Dado que no existen escalas válidas que ofrezcan un puntaje para valorar cuál es la actuación más adecuada ante la sospecha de una infección COVID-19, planteamos los beneficios de un algoritmo de decisión clínica que tiene en cuenta las connotaciones epidemiológicas, basado en la gravedad clínica, para ofrecer la atención clínica más adecuada a los pacientes
- Diagnosis of Community-acquired Pneumonia in Hospitalized Children: A Multicenter Experience in Bolivia. The Pediatric Infectious Disease Journal. 40(1):32-38, January 2021.
Antecedentes: La neumonía adquirida en la comunidad (NAC) representa una de las principales causas de hospitalización, especialmente entre los niños pequeños. En los países del tercer mundo, la información sobre la etiología de la NAC es escasa. Por lo tanto, los métodos de diagnóstico rápidos y altamente sensibles son cruciales para determinar los agentes etiológicos.
Métodos: Entre marzo de 2016 y marzo de 2017, hemos estudiado prospectivamente los aspectos clínicos, radiológicos, de laboratorio y moleculares de los pacientes con NAC en 2 hospitales de nivel terciario en Santa Cruz de la Sierra, utilizando una reacción en cadena de la polimerasa en tiempo real (RT-PCR) multiplexada.
Los resultados: Se evaluó a un total de 274 niños, con una edad media de 13 meses. Se identificó un agente etiológico en 187 pacientes (68,2%): el 54% (n = 148) eran virus y el 14,2% (n = 39) eran bacterias. La prevalencia de NAC fue mayor entre los niños menores de 2 años (71%; 195/274); el virus sincitial respiratorio (VRS) fue la causa más frecuente en el 22% (60/274), especialmente entre los lactantes, seguido de la gripe (14,5%; 40/274). El Streptococcus pneumoniae representó el 7% del total (19/274), seguido del Staphylococcus aureus (3%;8/274) y del Haemophilus influenzae (1,4%;4/274). En conjunto, estos casos representaron el 79,5% (31/39) de toda la CAP bacteriana. El derrame pleural (PE) complicó la CAP en un 13,8% (38/274), de los cuales 29 eran de etiología bacteriana. La RT-PCR aumentó la tasa de detección de neumococo en un 47%. La coinfección se produjo en 28 pacientes (10%); 26 (9,5%) requirieron cuidados intensivos y 9 pacientes (3%) murieron.
Conclusiones: La RT-PCR aportó un valor diagnóstico adicional a los métodos convencionales, clínicos y de laboratorio. La mayor prevalencia del VSR, la gripe y el Streptococcus pneumoniae revela la necesidad de adoptar medidas preventivas con una mejor absorción de la vacuna y de realizar investigaciones futuras sobre las vacunas contra el VSR.
- Severity of Respiratory Infections With Seasonal Coronavirus Is Associated With Viral and Bacterial Coinfections. The Pediatric Infectious Disease Journal. 40(1):e36-e39, January 2021.
La presentación clínica de las infecciones por coronavirus humano (HCoV) en los niños varía mucho. Mostramos que los niños con una infección del tracto respiratorio inferior asociada al HCoV tenían con mayor frecuencia un virus respiratorio sincitial codetectado y una mayor concentración de Haemophilus influenzae/haemolyticus que los portadores asintomáticos de HCoV, así como los niños con una infección del tracto respiratorio inferior no asociada al HCoV. La coincidencia viral y bacteriana puede favorecer la sintomatología de las infecciones asociadas con el HCoV, incluida la enfermedad coronavírica de 2019
- COVID-19 and Multisystem Inflammatory Syndrome in Latin American Children: A Multinational Study. The Pediatric Infectious Disease Journal. 40(1):e1-e6, January 2021.
Antecedentes: Hasta la fecha, no hay datos completos sobre el COVID-19 pediátrico de América Latina. El presente estudio tiene por objeto evaluar el COVID-19 y el Síndrome de Inflamación Multisistémica (SMI-C) en los niños de América Latina, a fin de planificar y asignar adecuadamente los recursos para hacer frente a la pandemia a nivel local e internacional.
Métodos: Estudio de cohorte multicéntrico y ambispectivo de 5 países de América Latina. Se incluyeron niños de 18 años o menos con infección por el SARS-CoV-2 confirmada microbiológicamente o que cumplían la definición del SMI-C.
Hallazgos: Se incluyeron 409 niños, con una edad mediana de 3.0 años (rango intercuartil 0.6-9.0). De ellos, 95 (23,2%) fueron diagnosticados con SMI-C. Ciento noventa y un (46,7%) niños fueron admitidos en el hospital y 52 (12,7%) requirieron admisión en una unidad de cuidados intensivos pediátricos. Noventa y dos (22,5%) pacientes requirieron apoyo de oxígeno: 8 (2%) fueron iniciados con presión positiva continua en las vías respiratorias y 29 (7%) con ventilación mecánica. Treinta y cinco (8,5%) pacientes requirieron apoyo inotrópico. Los siguientes factores se asociaron con el ingreso en la unidad de cuidados intensivos pediátricos: condición médica preexistente (P < 0,0001), inmunodeficiencia (P = 0,01), infección del tracto respiratorio inferior (P < 0,0001), síntomas gastrointestinales (P = 0,006), cambios radiológicos que sugieren neumonía y síndrome de dificultad respiratoria aguda (P < 0,0001) y condiciones socioeconómicas bajas (P = 0,009).
Conclusiones: Este estudio muestra una forma generalmente más grave de COVID-19 y un alto número de MIS-C en niños latinoamericanos, en comparación con los estudios de China, Europa y Norteamérica, y respalda la evidencia actual de una enfermedad más grave en niños latinos/hispanos o en personas de menor nivel socioeconómico. Las conclusiones ponen de relieve la urgente necesidad de contar con más datos sobre COVID-19 en América Latina.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Nasopharyngeal Microbiota Analysis in Healthy and Otitis-prone Children: Focus on History of Spontaneous Tympanic Membrane Perforation. The Pediatric Infectious Disease Journal. 40(1):16-21, January 2021.
Antecedentes: La otitis media aguda recurrente (RAOM) es común en los niños, y puede dar lugar a la perforación espontánea de la membrana timpánica (STMP), cuyo tratamiento suele ser difícil. En las vías respiratorias superiores (URT), los microorganismos residentes desempeñan un papel fundamental en la patogénesis y la prevención de la otitis media, ya que son capaces de inhibir el proceso de colonización y el crecimiento de los otopatógenos. En particular, el Dolosigranulum spp. y el Corynebacterium spp. se han asociado con la salud respiratoria en varios estudios. Este estudio tiene como objetivo comparar tanto la microbiota nasofaríngea de los niños con RAOM frente a los controles emparejados y la microbiota nasofaríngea de los niños con antecedentes de RAOM con STMP.
Método: Se recogieron hisopos nasofaríngeos de 132 niños, con una edad media de 3,51 (2,13-4,72), incluidos 36 niños sanos, 50 con RAOM sin STMP y 46 con RAOM con STMP. Posteriormente se extrajo ADN bacteriano y se amplificaron y secuenciaron las regiones del gen V3-V4 del ARNr 16S de la polimerasa en cadena mediante la tecnología MiSeq de Illumina.
Resultados: Se detectó una mayor abundancia relativa de los géneros Dolosigranulum y Corynebacterium en la nasofaringe de los niños sanos (16,5% y 9,3%, respectivamente) en comparación con la RAOM sin STMP (8,9% y 4,3%, respectivamente) y la RAOM con STMP (5,2% y 2,8%, respectivamente). Se detectó un patrón de disminución de la abundancia relativa de estos 2 géneros fundamentales a través de la gravedad de la enfermedad. En todos los grupos, los géneros más abundantes fueron Moraxella, Streptococcus y Haemophilus, seguidos por Dolosigranulum y Corynebacterium.
Conclusiones: Nuestro estudio proporciona una caracterización de la microbiota URT en niños propensos a las otitis con y sin historia de STMP recurrente, sugiriendo que el papel del Dolosigranulum y el Corynebacterium en la regulación de la microbiota URT saludable debe ser estudiado más a fondo.
·Broad and nonspecific clinical manifestations of SARS-CoV-2 infection in young infants . J Pediatr. 2021; 228, P1-3
El examen sistemático realizado por Mark y otros de los casos publicados de las manifestaciones clínicas de la infección por el SARS-CoV-2 en lactantes menores de 3 meses de edad proporciona un adelanto, una instantánea del conocimiento en este momento. Los datos clínicos de los 63 pacientes incluidos se reunieron predominantemente a partir de informes de casos individuales, con todo el sesgo esperado hacia la publicación de casos inusuales, es decir, que a los médicos que los atendieron les parecieron inesperados según la conversación médica del momento, y a los revisores y editores les parecieron suficientemente novedosos y bien documentados para justificar su publicación. No se puede ni siquiera adivinar si las manifestaciones representadas por sólo 63 casos se encontrarán, con el consiguiente estudio imparcial, como comunes o poco comunes, típicas o atípicas, únicas de este grupo de edad o sin edad. ¿Por qué entonces cotejar? ¿Por qué publicar?
La compilación de casos corrige los errores en las conversaciones médicas y profanas sobre la infección del SARS-CoV-2 en los niños. En primer lugar, la mera recopilación de los casos en niños muy pequeños documenta que este grupo no siempre es asintomático o sólo ligeramente afectado cuando se infecta con el SARS-CoV-2. En segundo lugar, el amplio espectro de manifestaciones clínicas y disfunciones de múltiples sistemas orgánicos descubiertos por sólo 63 pacientes son prueba de lo que «puede suceder» cuando los lactantes pequeños están infectados, y proporcionan un marco de investigación para los médicos que evalúan cualquier enfermedad aguda en este grupo de edad.
·Community-Onset Severe Acute Respiratory Syndrome Coronavirus 2 Infection in Young Infants: A Systematic Review. J Pediatr. 2021;228:94-100.e3. doi:10.1016/j.jpeds.2020.09.008
Resumir y evaluar los informes actuales sobre la infección por el coronavirus 2 del síndrome respiratorio agudo severo (SARS-CoV-2) en lactantes de corta edad, iniciada en la comunidad.
Diseño del estudio
Realizamos una revisión sistemática para identificar los informes publicados desde el 1 de noviembre de 2019 hasta el 15 de junio de 2020, sobre la infección por SARS-CoV-2 confirmada por laboratorio en la comunidad en bebés menores de 3 meses de edad. Excluimos los estudios que informaban de la exposición y el diagnóstico de los recién nacidos con la enfermedad coronavirus perinatal 2019 (COVID-19) antes del alta hospitalaria y de la enfermedad de inicio en el hospital, así como los casos diagnosticados clínicamente sin confirmación. Dos revisores independientes realizaron la selección de estudios, la abstracción de datos y la evaluación del riesgo de sesgo. Las variables de interés incluyeron la edad del paciente, la exposición a COVID-19, el historial médico, los síntomas clínicos, las pruebas de SARS-CoV-2, los hallazgos de laboratorio, el curso clínico y la disposición.
Resultados
En total, 38 publicaciones cumplieron los criterios de inclusión, entre ellas 23 informes de casos individuales, 14 series de casos y un estudio de cohortes, en los que se describían 63 lactantes menores de 3 meses de edad con infección por el virus del SARS-CoV-2 confirmada en el laboratorio. La mayoría de los casos fueron de leves a moderados. Se comunicaron hallazgos de fiebre, respiratorios, gastrointestinales, cardíacos y neurológicos. Las anomalías de laboratorio incluían neutropenia, linfopenia y niveles séricos elevados de marcadores inflamatorios y aminotransferasas. Se hospitalizó a 58 (92%) niños, 13 (21%) fueron ingresados en la unidad de cuidados intensivos y 2 (3%) requirieron ventilación mecánica. No se comunicó ninguna muerte.
Conclusiones
Entre los lactantes pequeños con infección por SARS-CoV-2 confirmada en el laboratorio, la mayoría de los casos fueron de leves a moderados y mejoraron con los cuidados de apoyo. Nuestros resultados demuestran la necesidad de un alto índice de sospecha de infección por SARS-CoV-2 en los lactantes pequeños que presentan síntomas generalizados como fiebre o disminución de la alimentación, incluso en ausencia de síntomas respiratorios.
·You say potato, I say tomato: Reassessing severe acute respiratory syndrome coronavirus 2 viral loads in children . J Pediatr. 2021;228:316-317. doi:10.1016/j.jpeds.2020.09.048
Yonker y otros concluyen que la carga viral nasofaríngea del síndrome respiratorio agudo severo coronavirus 2 (SARS-CoV-2) en niños en los dos primeros días de síntomas fue significativamente mayor que en los adultos hospitalizados con enfermedad grave1 , 3, 4 La carga viral del SARS-CoV-2 es mayor al comienzo de la enfermedad y disminuye con el tiempo, independientemente de la edad o la gravedad de la enfermedad, como sostienen los propios autores (véase la figura 2, C).3,4 Aunque los autores afirman que las cargas virales en los niños eran altas, no superaban los niveles notificados por otros en adultos o niños en puntos temporales similares después del comienzo de los síntomas.5, 6, 7 Inferir cualquier cosa sobre la infecciosidad de los niños positivos para la enfermedad coronavírica de 2019 (COVID-19) es especulativo. Sin embargo, como se considera que una carga viral >5,4 log10 de copias de ARN/mL es necesaria para tener una probabilidad del 5% de recuperar el virus infeccioso, sólo aproximadamente un tercio de los niños con datos cuantitativos de reacción en cadena de la polimerasa (PCR) eran probablemente infecciosos en el momento de la prueba de PCR8 . Aunque los autores informan de que el 18% de los niños que dieron positivo al COVID-19 no tenían ningún contacto doméstico infectado conocido, los autores no llevaron a cabo un rastreo de contactos y, por lo tanto, no pueden vincular los datos de carga viral con la exposición escolar ni con las tasas de ataques secundarios. Los datos de carga viral del SARS-CoV-2 confirman que los niños tienen la mayor cantidad del genoma del SARS-CoV-2 en sus vías respiratorias superiores al comienzo de la enfermedad y que, al igual que en los adultos, la carga viral en los niños disminuye con el tiempo.
·Comment regarding pediatric severe acute respiratory syndrome coronavirus 2: clinical presentation, infectivity, and immune responses. J Pediatr. 2021;228:319-320. doi:10.1016/j.jpeds.2020.09.034
En el informe de Yonker y otros, a pesar de haber sometido a prueba a 11 niños asintomáticos con 3 positivos, no hay detalles sobre esta selección de grupos y no hay información sobre la carga viral en este grupo1 . En un estudio se observó una carga viral más elevada en los adultos durante la primera semana de síntomas con una disminución progresiva a lo largo del tiempo, como se observa en el presente estudio en los niños, lo que refuerza el hecho de que la comparación de la carga viral en diferentes etapas de la enfermedad puede ser inadecuada2 . Sin embargo, los estudios muestran que el síndrome inflamatorio multisistémico en los niños es una complicación posterior, con una baja incidencia y mortalidad3,4 .
Los datos sugieren que la mayoría de los casos pediátricos son leves o asintomáticos.5,6 Por lo tanto, debemos ponderar el impacto de la cuarentena en la infancia. Hay cargas psicológicas y físicas impuestas a los niños con el confinamiento en casa y el cierre de la escuela: la falta de interacción niño-niño y los patrones de alimentación inadecuados generan angustia, obesidad/malnutrición, depresión y muchos otros trastornos del comportamiento y del neurodesarrollo. Además, los niños vulnerables, como los expuestos a la violencia y el abuso en el hogar, no tienen un lugar donde refugiarse7,8 . Además, en los países de bajos ingresos, la disparidad socioeducativa puede aumentar, porque no hay un acceso universal a los sistemas audiovisuales o al acceso a Internet; además, algunos niños reciben una asistencia nutricional vital en las escuelas que se ha detenido desde que comenzó la pandemia7.
Para mitigar el impacto psicosocial puede ser necesario estratificar los riesgos de los niños, los maestros y sus contactos en el hogar y localizar a todos los individuos sintomáticos para hacer posible el aislamiento.
- Beta-lactam-allergy testing appears to be inexpensive. Among children with suspected beta-lactam allergy, what are the costs of beta-lactam allergy evaluation?. J Pediatr. 2021 Jan;228:310-313. doi: 10.1016/j.jpeds.2020.10.068.
Diseño
Estudio prospectivo de observación.
Configuración
Clínica ambulatoria de alergias en España.
Participantes
Pacientes de hasta 14 años con sospecha de alergia a los betalactámicos.
Intervención
Evaluación de la alergia.
Resultados
Costos directos e indirectos de atención médica y no médica.
Principales resultados
El costo total fue de 12 324,25, 308,11 por paciente.
Conclusión
La evaluación electiva de la alergia por sospecha de alergia a los betalactámicos no es costosa y puede reducir los gastos futuros de los antibióticos alternativos, a menudo más caros.
Comentario
Hasta el 10% de los niños están etiquetados como alérgicos a los betalactámicos, pero la gran mayoría de estos niños son capaces de tolerar los antibióticos betalactámicos después de una evaluación de la alergia.
Catalogar de forma incorrecta de alergia a los betalactámicos a los niños va asociado con a varias consecuencias adversas, incluyendo el riesgo de resistencia a los antibióticos.
Como resultado, ha habido un número creciente de iniciativas de salud y políticas para evitar catalogar a los niños de posible alergia a los betalactámicos. Este estudio se suma al conjunto de publicaciones que apoyan esas iniciativas, demostrando que la eliminación de la etiqueta es eficaz en función de los costes cuando se examina el coste de manera sólida (incluidos los costes directos e indirectos de atención de la salud y los costes no relacionados con la atención de la salud), y que reduce los posibles gastos futuros. Es interesante observar que dentro de este estudio, las pruebas cutáneas y las pruebas específicas de IgE contribuyeron a cerca del 10% del costo total. Existe un movimiento reflejado en la literatura pediátrica para apoyar evitar etiquetar a los niños de este tipo de alergia y realizar el estudiomediante una provocación oral progresiva en ausencia de pruebas cutáneas, dada la escasa sensibilidad y la alta tasa de falsos positivos en niños con síntomas cutáneos asociados al tratamiento con amoxicilina.
- Continued Evidence of the Impact of Rotavirus Vaccine in Children Less Than 3 Years of Age From the United States New Vaccine Surveillance Network: A Multisite Active Surveillance Program, 2006–2016, Clinical Infectious Diseases, Volume 71, Issue 9, 1 November 2020, Pages e421–e429, https://doi.org/10.1093/cid/ciaa150
Antecedentes
Desde 2006, la Nueva Red de Vigilancia de Vacunas ha llevado a cabo una vigilancia activa, basada en la población, de las hospitalizaciones por gastroenteritis aguda (GEA) y las visitas al departamento de emergencias (ED) en 3 condados de los Estados Unidos. Se examinaron las tendencias en la epidemiología y la carga de enfermedad de las hospitalizaciones por rotavirus y las visitas a urgencias desde 2006 hasta 2016.
Métodos
Los niños < 3 años de edad hospitalizados o que visitaron el ED con AGE se inscribieron desde enero de 2006 hasta junio de 2016. Se recogieron muestras de heces a granel y se analizaron en busca de rotavirus. Se calcularon anualmente las tasas de hospitalización y de visitas al servicio de urgencias asociadas al rotavirus, definiendo 2006-2007 como el periodo prevacunal y 2008-2016 como el periodo postvacunal. Se compararon las tendencias del genotipo del rotavirus a lo largo del tiempo.
Resultados
A lo largo de 11 temporadas, se inscribieron 6954 niños con AGE que presentaron una muestra de heces (2187 hospitalizados y 4767 en urgencias). Comparando los periodos anterior y posterior a la vacuna, la proporción de niños con rotavirus disminuyó drásticamente en las hospitalizaciones (49% frente al 10%) y en las visitas a urgencias (49% frente al 8%). En la era postvacuna, se observó un patrón bienal de las tasas de rotavirus, con una tendencia hacia una edad media mayor. G1P[8] (63%) fue el genotipo predominante en el periodo prevacunal, con una proporción significativamente menor (7%) en el periodo postvacunal (P < 0,001). El G2P[4] se mantuvo estable (8% a 14%) en ambos periodos, mientras que el G3P[8] y el G12P[8] aumentaron en proporción de los periodos prevacunal y postvacunal (1% a 25% y 17% a 40%), respectivamente.
Conclusiones
La epidemiología y la carga de enfermedad del rotavirus se han visto alteradas por la vacunación contra el rotavirus, con un patrón de enfermedad bienal, tasas bajas sostenidas de rotavirus en niños < 3 años de edad y un cambio en los genotipos residuales de G1P[8] a otros genotipos.
Traducción realizada con la versión gratuita del traductor www.DeepL.com/Translator
- Measures implemented in the school setting to contain the COVID-19 pandemic: a rapid scoping review. Cochrane Database of Systematic Reviews 2020, Issue 12. Art. No.: CD013812. DOI: 10.1002/14651858.CD013812.
¿Se están evaluando las medidas tomadas en los centros educativos para evitar la transmisión del COVID-19 en los mismo? ¿Qué tipos de medidas se han tomado en los distintos países? Intentar responder a estas preguntas es el objetivo de esta revisión, aunque sólo es una base para poder sacar conclusiones en futuras revisiones.
Se incluyeron 42 estudios que evaluaron medidas aplicadas en el ámbito escolar. En la mayoría de los estudios se utilizaron diseños de modelización matemática (n = 31), mientras que en nueve estudios se utilizaron diseños observacionales y en dos se utilizaron diseños experimentales o cuasiexperimentales. Los estudios realizados en contextos reales o utilizando datos reales se centraron en la región de Europa de la OMS (EUR; n = 20), la región de las Américas de la OMS (AMR; n = 13), la región del Pacífico occidental de la OMS (WPR; n = 6) y la región del Mediterráneo oriental de la OMS (EMR; n = 1). En un estudio se realizó una evaluación a nivel mundial y en otro no se informó de datos procedentes de un país concreto o que fueran aplicables a él.
De los estudios incluidos surgieron tres categorías generales de intervención: medidas organizativas para reducir la transmisión del SARS-CoV-2 (n = 36), medidas estructurales/ambientales para reducir la transmisión del SARS-CoV-2 (n = 11), y medidas de vigilancia y respuesta para detectar infecciones por SARS-CoV-2 (n = 19). La mayoría de los estudios evaluaron los desenlaces relacionados con la transmisión del SARS-CoV-2 (n = 29), mientras que otros evaluaron el uso de la asistencia sanitaria (n = 8), otros desenlaces de salud (n = 3) y desenlaces sociales, económicos y ecológicos (n = 5). Los estudios evaluaron desenlaces perjudiciales y beneficiosos en todas las categorías de desenlaces.
Se identificó una base de evidencia heterogénea y compleja de medidas aplicadas en el ámbito escolar. Esta revisión es un primer paso importante para conocer la evidencia disponible y servirá de base para la elaboración de revisiones rápidas sobre este tema.
- Probiotics for treating acute infectious diarrhoea. Cochrane Database of Systematic Reviews 2020, Issue 12. Art. No.: CD003048. DOI: 10.1002/14651858.CD003048.pub4
¿Los probióticos consiguen reducir el tiempo de duración de la diarrea aguda? Por el momento esto no está demostrado, pero la heterogeneidad de los estudios analizados impide sacar conclusiones definitivas.
Se encontraron 82 estudios en 12 127 personas (en su mayoría niños) con diarrea aguda. Solo 26 estudios se realizaron en países con un alto número de muertes (de cualquier causa) entre adultos y niños.
Estos estudios compararon los efectos de diferentes tipos de probióticos con ningún tratamiento adicional o con un tratamiento placebo (simulado). El interés se centró en determinar:
– cuántas personas presentaron diarrea durante más de 48 horas; y
– cuánto tiempo, como promedio, duraron los síntomas de la diarrea.
Hubo muchas diferencias en la forma en la que estos estudios se diseñaron y realizaron. En los estudios se utilizaron diferentes definiciones de «diarrea aguda» y «finalización de los síntomas de la diarrea», y se probaron muchos probióticos diferentes. Por lo tanto, no fue posible incluir los resultados de todos los estudios en el análisis.
No se detectó una diferencia entre la administración de un probiótico y la administración de un placebo o ningún tratamiento adicional en el número de niños que presentaron diarrea por más de 48 horas (dos estudios en países de ingresos altos; 1770 niños). No se sabe con certeza si la administración de probióticos afecta al tiempo de duración de los síntomas de la diarrea (seis estudios; 3058 personas). Estos hallazgos no se vieron afectados por la edad, la situación nutricional y socioeconómica, la región o la infección por rotavirus de los participantes, ni por el hecho de que estuvieran tomando medicamentos antibióticos o suplementos de zinc.
